第五章 耳鼻咽喉头颈外科常用诊治技术
第一节 常用的病理诊断技术
应用病理检查方法可以明确肿瘤的诊断,组织来源、性质和范围为临床治疗提供重要的依据。肿瘤的病理检查方法大致有以下几种。
一、脱落细胞学检查
由于肿瘤细胞间的黏着力较正常细胞差,表层的肿瘤细胞容易脱落。脱落的细胞常存在于分泌物或渗出物中,因而可将这种分泌物或渗出物进行离心沉淀,制成涂片,固定及染色后观察涂片中细胞的形态特点,以寻找肿瘤细胞。可用咽分泌物涂片检查扁桃体癌,痰涂片检查肺癌,支气管镜检查支气管癌。近年来我国医务工作者研制成食管细胞采取器(食管拉网法)检查食管癌及贲门癌(阳性确诊率为87.3%~94.2%)。还用鼻咽乳胶球细涂片,负压吸引细胞法及泡沫塑料海绵涂片法等采取鼻咽分泌物检查鼻咽癌,提高了阳性诊断率(阳性率为88%~92%)。用胃加压冲洗法采取胃内容物检查胃癌,也使阳性诊断率有了显著的提高。用脱落细胞学方法诊断肿瘤较经济、简便、安全,不增加患者痛苦,不需要特殊设备,故适合于普查,并可在农村基层广泛应用,对早期发现肿瘤有很大帮助。但脱落细胞是分散的。不能观察到细胞的排列和组织结构的特征,对准确诊断往往有一定限制,因此,在必要时应再做病理活组织检查以进一步确诊。
二、活组织检查
从患者身体的病变部分取出小块组织(根据不同情况可采用钳取、切除或穿刺吸取等方法)制成病理切片,观察细胞和组织的细胞形态结构变化,以确定病变的性质,做出病理诊断,称为活检(biopsy)。这是诊断肿瘤常用的而且较为准确的方法。近年来由于各种内镜(如纤维镜、纤维结肠镜、纤维气管镜等)的不断改进,不但可以直接观察某些体内肿瘤的外观,还可以准确地取材,进一步提高了活检诊断的阳性率。
细针或粗针穿刺取活检是目前应用广泛的一种方式,由于其损伤小,患者易于接受,细针穿刺可以在直视下进行,而更多是在超声显像或CT引导下进行。特别是对于头颈部肿瘤的定性诊断,因其微创、经济而显示了巨大的临床作用,主要是应用自动活检穿刺枪及其专用穿刺引导装置和组织切割针。术前患者常规检查血常规、出凝血时间、心电图。先在彩超监测下确定包块位置、大小、边界、数量、内部回声、后方回声与周围脏器及血管的关系,然而用彩色多普勒观察包块的内部及周边的血流情况,选择最佳穿刺点。然后常规消毒铺巾,再次确定穿刺点,调节进针角度,局麻下迅速将穿刺针刺入病变目标边缘,释放快速活检枪,退出切割针,将槽内组织条置于滤纸上,标本长度要求大于0.5cm,通常取两条满意组织。所取组织固定送检。临床观察诊断同手术切除大标本的符合率为95.71%。
三、快速冰冻病理诊断
手术中快速冰冻病理诊断是对患者在手术中进行的一种病理诊断方法,从形态学的角度在最短时间内对肿瘤的性质做出判断,从而决定进一步手术方案,开展术中冷冻切片诊断工作必须具备冷冻切片机和有丰富临床诊断经验的病理医师。术中冷冻切片诊断的主要用途如下。①决定病变的性质,确定是炎症性或肿瘤性病变,如果是肿瘤,则确定是良性还是恶性肿瘤。②确定切除肿瘤边缘是否有残留的瘤组织以明确手术范围。③确定有无淋巴结转移癌。但是,冷冻切片诊断由于制片时间有限及取材有限,临床应用有一定的局限性。
四、术后病理诊断
将手术切除的病变组织取材,后经脱水、透明、包埋、切片、染色等一系列处理制成组织切片,在显微镜下观察病变组织及细胞形态学特点,做出病理诊断。术后病理诊断除对病变的性质进行确诊以外,还要对病变良恶性程度、组织类型、侵袭范围、有无淋巴结转移等,做出全面评估,为临床进一步治疗提供依据。
五、用于辅助诊断的特殊技术
1.组织化学方法 组织化学方法多用于鉴别组织形态很相似的肿瘤,确定肿瘤的组织来源以及研究肿瘤组织代谢改变。例如用PAS染色鉴别骨的尤文瘤与骨髓的组织细胞型恶性淋巴瘤(前者为阳性,后者为阴性),鉴别膜泡状软组织肉瘤与化学感受器瘤(前者细胞质内有PAS阳性物质,后者为阴性)。利用肿瘤组织的酶改变做鉴别诊断,例如用碱性磷酸酶反应鉴别分化差的骨肉瘤及骨髓的组织细胞型恶性淋巴瘤(前者为阳性,后者为阴性)。利用苹果酸脱氢酶、乳酸脱氢酶的含量鉴别子宫内膜囊性增生症与早期子宫内膜癌(前者增加,后者降低)。
2.免疫组织化学技术 随着免疫学的迅速发展,近年来产生了免疫形态学这一边缘科学,但将此法应用于肿瘤的诊断及免疫学研究还仅仅是开始。现今多采用过氧化物酶、放射性核素(如放射性131I)或荧光素标记抗肿瘤抗原的抗体,用普通光学显微镜、电子显微镜或荧光显微镜观察被检查的组织切片的细胞内有无相应抗原,以协助诊断。例如用荧光素FITC标记抗甲胎蛋白抗体,观察甲胎蛋白在肝细胞癌的癌细胞内的分布及其与分化程度的关系。用过氧化物酶法标记抗癌胚抗原的抗体,观察结肠息肉癌变及结肠癌癌胚抗原的分布。用肌质球蛋白的免疫化学方法鉴别横纹肌肉瘤等。
3.荧光显微镜诊断 除上述以荧光标记肿瘤特异性抗体的免疫荧光法使用荧光显微镜诊断外,还可应用荧光显微镜做肿瘤脱落细胞学诊断,因恶性肿瘤细胞核内的DNA和浆细胞内的RNA都比正常细胞多,故荧光素染色后发生强烈的荧光,有助于鉴别恶性肿瘤细胞。
4.电子显微镜诊断 应用电子显微镜检亦可作为肿瘤病理诊断的一种方法,常用在光学显微镜检查不能确诊时,例如鉴别分化差的癌及肉瘤、无色素的黑色素瘤、横纹肌肉瘤及其他间叶性或神经源性肿瘤、内分泌腺瘤及组织细胞源性肿瘤等,可以见到这些肿瘤细胞所产生的特殊成分的微细结构,有助于诊断。
(牟 鸿)
第二节 听力学检查技术
临床常用的听力学检查法可分为主观测听法和客观测听法两大类。二者适用范围不同,互为补充。主观测听法依受检者对声刺激信号的行为反应为基础,又称行为测听法。其主要内容有音叉试验、纯音听阈及阈上功能测试和言语测听。
儿童测听还用到声场测听。客观测听法指不受受试者意识影响的检查方法,临床常用的有声导抗测试、电反应测听和耳声发射。其中声导抗主要用于测试中耳功能,耳声发射反映了耳蜗外毛细胞的功能状态。为了对听力损失进行定性、定量和定位诊断,往往需要通过全面的听力学检查,结合病史和其他阳性发现,进行全面听力学评估。
一、音叉试验
音叉试验是门诊常用的一项简单而实用的听力初步检查方法,主要用于判断听力损失性质。由于每次敲击音叉的强弱不可能完全一致,故音叉试验不能用作定量试验。
音叉由优质钢或镁铝合金制成,通常由5个频率不同的音叉组成一套,即C128、C256、C512、C1024、C2048,一般多选用C256和C512检查骨导。音叉试验应在静室内进行,检查者手持叉柄,将叉柄撞击于检查者的膝盖或肘部使音叉振动、发音。敲击点应选在音叉叉柄上、中1/3交界处。击力大小以能使音叉产生最大振动为度。作气导(airconduction,AC)测试时,应将叉支上端与外耳道口保持在同一平面,并距外耳道口1cm。作骨导(bonecondution,BC)测验时,应将音叉底端置于乳突部鼓窦区或颅骨中线部位。放置音叉的力度要适中,以免引起痛觉,影响测试结果。
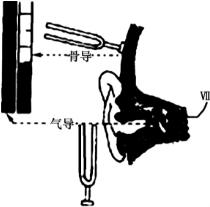
图5-1 任内试验阳性:AC>BC,正常
(一)任内试验(Rinne’s test,RT)
此法系将被测耳的气导和骨导听音时间进行比较。将敲响之音柄底端先压置于受试耳的鼓窦区,测其骨导听力,待听不到声音时,立即将叉臂放到同侧外耳道口(图5-1),测其气导听力。此时若受试耳仍听到音叉声,说明气导大于骨导(AC >BC),为阳性(+)。若测气导时受试耳已听不见音叉声,应再敲击音叉,先查气导听力,待听不到声音时,立即将叉柄置于同侧鼓窦区测骨导听力,若骨导仍可听到,说明骨导大于气导(BC>AC),为阴性(-)。若气、骨导听力相等(AC=BC),以(±)表示。听力正常者,C256和C512的气导时间均较骨导时间大2倍左右。若任内试验阳性(AC>BC)说明该耳传音功能正常,可为正常耳或感音神经性听力损失。若为
阴性(BC>AC),说明该耳传音机构有障碍,为传音性听力损失。若气、骨导相等(AC=BC),示轻度传音性或某些混合性听力损失。当一耳全聋或重度感音神经性听力损失,另一耳正常或基本正常时,在检查患耳时要注意排除假阴性的可能。由于骨导声音从颅骨的一侧传输到对侧仅耗失2.5~10dB(因不同频率的音叉而异),因此当检查患侧骨导时,患者往往会把传输到健耳的声音错误判断为患耳的听觉。为消除这种影响,对双耳不对称听力者行骨导检查时,都应对健耳或相对健耳施以掩蔽。最简易的掩蔽方法是用纸片轻轻地摩擦
耳郭。
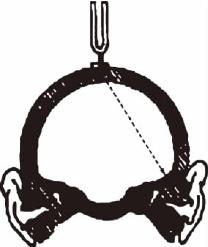
图5-2 韦伯试验偏向骨导较强侧耳
(二)韦伯试验(Weber’s test,WT)
此法系比较受检者两耳的骨导听力,又称“骨导偏向试验”。取C256或C512音叉,将敲响之音叉柄底端压于颅面中线上某一点(多为颅顶,前额或第一上切牙间),请受检者仔细辨别声音有无偏向,偏向何侧,并以手指表示声音所在方向(图5-2)。记录时以“→”表示偏向,“=”表示声音在中间。若听力正常或两耳骨导听力相等,则声音在中间;若为传音性聋,则声音偏向患侧或耳聋较重侧;若为感音神经性聋,则偏向健侧。
(三)施瓦巴赫试验(Schwabach’s test,ST)
此法系比较受检者与正常人的骨导听力,又称“骨导对比试验”。将敲响的音叉先置于正常人的鼓窦区,试其骨导听力,待听不到声音时,立即将音叉移于受检者鼓窦区,试受检者能否听到。接着以同样的方法先试受检者,再移于正常人。若受检者骨导延长,以“+”表示;缩短以“-”表示,两者相似以“±”表示。传导性聋骨导较正常人延长(+),感音神经性聋骨导缩短(-)。
(四)盖来试验(Gelle’s test,GT)
用于检查鼓膜完整者的镫骨是否活动。将鼓气耳镜置于外耳道,不使漏气。用橡皮球向外耳道内交替加、减压力,同时将振动的音叉置于鼓窦区。若镫骨活动正常,患者感到声音有强弱波动,为阳性,以“+”表示。若患者无声音波动感,为阴性,以“↓”表示。耳硬化症或听骨链固定时,盖来试验为阴性。
二、纯音听阈测试
纯音听阈测试又称纯音测听。所谓听阈,即指受试者对某一给特定频率的声音,可听到50%的声强分贝数。听阈提高是听力下降的同义词。
(一)测试条件和方法
纯音测听主要测试受试者对单一频率声信号的辨别能力,临床应用于判断听力损失的类型、确定听阈提高的程度、观察治疗效果及治疗过程中的听阈变化。关于纯音测听的测试条件和方法,GB/T17696-1999给出了明确规定。
纯音测听给声频率一般为125Hz、250Hz、500Hz、750kHz、1kHz、1.5kHz、2kHz、3kHz、4kHz、6kHz、8kHz。根据受试者的年龄不同,纯音测听的正常值也不一样。对于成人,各频率气导听阈≤25dBHL,气骨导差≤10dBHI。即为正常,儿童则各频率气导≤20dBHI,气骨导差≤10dBHL为正常。
世界卫生组织(worldhealthorganization,WHO)2026年根据500Hz、1kHz、2kHz、4kHz气导平均阈值,将听力损失分为以下几级。①轻度听力损失:26~40dBHL。②中度听力损失:21~60dBHL。③重度听力损失:~60dBHL。④极重度听力损失:>91dBHL。
(二)听力图分析
听力图上横坐标为测试频率(Hz),纵坐标示听力损失分贝数。用符号将受试耳的听阈值记录在空白听力图上,将相邻频率的气、骨导听阈值分别连成一线,此即纯音听力图(audiogram)。
分析听力图时,主要注意:各频率气导、骨导的听力损失及气导与骨导之间的关系,进而判断听力损失的性质和程度。
1.传音性听力损失 骨导正常或接近正常,气导下降,气、骨导之间有20~60dBHL。气导曲线一般较平坦。若病变主要影响传音机构劲度,以低频听力损失为主,呈上升型曲线(图5-3),若病变主要影响传音机构的质量或比重,以高频听力损失为主,呈下降型曲线。
2.感音神经性听力损失 气、骨导曲线呈一致性下降,一般先影响高频,常呈下降型听力曲线(图5-4)。
3.混合性听力损失 兼有以上两种听力曲线的特点。低频以传音性听力损失为主,气、骨导有较明显的差异;高频以感音神经性听力损失为主,气、骨导均明显下降,其差减小或消失(图5-5)。
三、阈上功能测试
阈上功能测试是用听阈以上的声强来测验听功能,和纯音听阈测试联合使用,可较全面地进行听力损失的定性、定位和定量诊断。阈上听力测验包括重振测验及听觉疲劳和病理性适应测验两部分,后者主要指音衰减测验(tonedecay test,TD)。
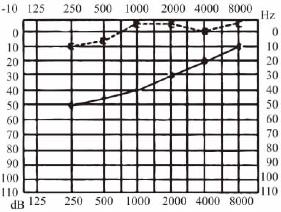
图5-3 纯音测听示传音性听力损失
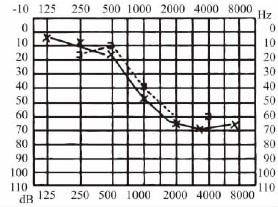
图5-4 纯音测听示感音神经性听力损失
图5-5 纯音测听示混合性听力损失
(一)重振测验
1.双耳(交替)响度平衡试验(alternate binaural loudness balance,ABLB) 适用于一侧听力损失或双侧听力损失但一耳较轻者。方法:在纯音听阈测试后,选一两耳气导差值大于20dBHL的中频音进行气导比较测试。测验时,在健耳或较佳耳逐次增加声强,每次10~20dBHL,继之调节病耳或较差耳的阈上刺激声强度,直到两耳感到响度相等为止。于听力表上分别记录两耳响度感一致时表示有重振(图5-6)。若两耳不能在同一听力级上达到响度一致,表示无重振。
2.不适响度级测验(uncomfortableloudness,UCL) 此为最简易的重振测验法,亦可称为耐受阈测验。方法:测定纯音听阈后,逐渐增加纯音强度,直到患者开始感到刺耳和不能耐受,此强度即不适响度级。连续各测试频率的不适响度级即成不适响度阈曲线。听阈和不适响度阈之间称动态范围(dynamicrange)。正常听力者中频的不适响度级为85~95dBHL,有重振现象者动态范围明显缩小。
3.短增量敏感指数测验(short increment sensit ivityindex,SISI) 是测试受试耳对阈上20dB强度的连续声信号中出现的强度微弱变化(1dB)的敏感性,计算其在20次声强微增变化中的正确辨别率,即敏感指数。通常选用1kHz和4kHz测试。小于35%为阴性,表示正常、传音性或蜗后听力损失。大于70%为阳性,表示为蜗内病变,有重振。
(二)音衰减测验
测试时选1~4kHz间的1~2个频率测试。先以听阈强度的延续声刺激受试耳1min,若始终能听到刺激声,则表示无适应现象,该频率的测验即告结束。若受试耳感到刺激声在不到1min内消失,依上法再次提高刺激声强度,直至受试耳可听满1min。计算测试结束时刺激声的强度和该频率听阈值的差值。正常耳和传音性听力损失为0~10dB,耳蜗性听力损失一般为15~25dB,30dB以上属蜗后病变。
图5-6 双耳响度平衡试验
四、高频测听
一些致聋因素首先会影响耳蜗基底回的功能,因此在疾病的早期通常表现为高频听阈提高,因此需要采用8~16kHz频率段纯音进行测听,称为高频测听。高频测听主要用于噪声性耳聋、老年性聋和药物中毒性耳聋的早期诊断、疗效评估,以及为耳鸣患者提供早期听力受损的证据,主要提示耳蜗可能存在以基底部受损为表现的早期损害。高频测听测试方法与纯音测听基本相同,但测试信号的频率共有7个,分别为8kHz、9kHz、10kHz、11.2kHz、12.5kHz、14kHz、16kHz,其中8kHz、10kHz、12.5kHz、16kHz为必测频率。此外,高频测听对仪器和耳机也有相应的硬件要求。
五、言语测听
纯音测听只能说明受试耳对各种频率纯音的听敏度和阈上反应,并不能反映听功能的全貌。有的患者纯音听力尚好,却听不懂语言,这就需要用言语测听(speech audiometry)来评估。言语测听法是指应用言语作为测听的信号,将录入磁带或唱片上的标准词汇通过听力计,测定受检者的言语听阈及其他听功能的一种测听法。言语(speech)和语言(language)是两个不同的概念。所谓言语,是指语言的发声形式;而语言是沟通信息用的符号系统,不一定用言语表达。
言语测听的测试项目主要有言语察觉阈(speech detection threshold,SDT)、言语接受阈(speech reception threshold,SRT)和言语识别率(speech discrimination score,SDS)。
言语察觉阈为能听见50%言语信号的最小听级,以dBHL或dBSPL表示,测试对象多为儿童。其值与250Hz~4kHz之间最好的纯音听阈相一致。
言语接受阈:又称为言语识别阈(speech recognitionthre shold,SRS)。为受试耳能听懂并复诵50%言语测试材料的听级强度,通常高于SDT8~9dB。言语识别率是指受试耳听瞳测试词汇的百分率。将不同声强级的SDS绘成曲线,即成言语听力图(speech audiogram),可鉴别听力损失的种类。
六、鼓室声导抗
声导抗测试(acousticimmit tancemea surements)是通过测量中耳传音机构的声阻抗一导纳来客观地评判中耳和脑干听觉传导通路功能的方法,是目前广泛使用的客观测听方法之一,它可提供中耳传音功能、咽鼓管功能和鼓室压力等客观资料,对蜗前、蜗内、蜗后和脑干病变引起的听力损失进行鉴别诊断。
声波在介质内传播需克服介质分子位移所遇到的阻力称声阻抗(acousticimpedance),被介质接纳传递的声能称声导纳(acousticadmittance)。声强不变,介质的声阻抗取决于它的摩擦(阻力)、质量(惰性)与劲度(弹性)。摩擦产生声阻(resistance),质量与劲度产生声抗(reactance)。与此相反,克服声阻后所传导的声能称为声导(conductance)。克服声抗后所传导的声能称为声呐(susceptance),其中克服劲度后所传导的声能称声顺(compliance)。
成人中耳传音机构的质量(鼓膜与听骨的重量)比较恒定,听骨链由韧带悬挂,摩擦阻力较小,这些对声阻抗的变异均无重要影响。然而,中耳传音机构的劲度(鼓膜、听骨链和中耳气垫的弹性)则易受各种病理因素影响,变化较大。250Hz以下声波进入耳内的阻抗主要受劲度的影响,此时质量和摩擦力可不计。故临床多用226Hz低频探测音来测成人劲度声抗,并用其倒数声顺来表示(单位为当量毫升)。
6个月以下婴幼儿及新生儿中耳质量变化较大,主要影响高频声波进入耳内的阻抗,此时,劲度和摩擦力可不计,故对此类受试者,多采用668kHz、1kHz等高频探测音声导抗进行测试。声导抗检查的基本测试项目有鼓室声导抗(tympanogram)、声反射以及咽鼓管功能测试。
(一)低频探测音鼓室声导抗测试
低频探测音声导抗多适用于7个月以上人群的中耳功能测试。选用226Hz探测音,将耳塞探头密封于受试者外耳道,压力由+200mmH2O逐渐向-200mmH2O转变。在此过程中鼓膜先被推向内移,随着压力递减逐渐恢复到自然位置,当负压时,鼓膜被吸引向外突出。鼓膜和听骨链随外耳道内压力连续变化所引起的声顺动态变化,可由监视荧光屏幕或记录仪显示鼓室声导抗图形。根据曲线的形状、声顺峰与压力轴的对应位置、峰的高度、曲线的坡度和光滑度可客观地反映鼓室内的病变情况,提供诊断的客观资料。若将鼓室功能测量和捏鼻吞咽法结合,可客观地判断咽鼓管的功能状态。
1.鼓室声导抗分型 可采用Merger分类标准对226Hz鼓室声导抗进行分类,主要分为图5-7所示的几类图形。
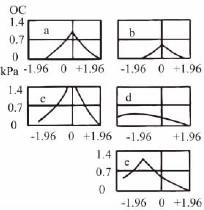
图5-7 鼓室声导抗分型
a.A型,正常型;b.As型,低峰型;c.Ad型,高峰型(超限型);
d.B型,平坦型;e.C型(鼓室负压型)(1.96kPa=200mmH2O)
外耳道与鼓室压力相等时的最大声顺为静态声顺值(staticcompliance),即鼓室功能曲线峰顶与基线之间差距。它代表了中耳传音机构的活动度。正常中耳静态声顺值为0.3~1.65ml,中数值0.67ml。声顺减低提示中耳劲度增大,如鼓膜增厚、耳硬化症等。声顺增高提示中耳劲度减小,如鼓膜松弛、萎缩、听骨链中断等。在鼓膜——听骨链传音机构中若有两种病变同时存在,对声顺的影响以最外侧的病变为主。
2.鼓室导抗图结果分析 分析鼓室导抗图时,要注意以下几点。①鼓室导抗图仅反映鼓膜的功能状态,因此如果鼓膜和听骨链同时存在病变时,后者可能被前者所掩盖。②鼓室导抗图只是从一个方面反映了中耳功能,因此鼓室导抗图正常或异常不能完全等同于中耳功能的正常或异常。
分析鼓室导抗图,主要从峰压、幅度和曲线形态等方面考虑:
(1)与峰压有关的病变:①负压(C型),咽鼓管功能障碍或分泌性中耳炎。②正压,中耳炎早期。③平坦型(B型),中耳渗出、鼓膜开放、耵聍栓塞和伪迹。④峰压正常(A型),听骨链固定、粘连、中断和中耳肿瘤,注意是否合并咽鼓管功能障碍。
(2)与幅度有关的病变:①增大,鼓膜异常、听骨链中断。②减小,听骨链固定或粘连、分泌性中耳炎、胆脂瘤、息肉或肉芽肿性颈静脉球瘤。③幅度正常,咽鼓管功能障碍、中耳炎早期。
(3)与曲线形态有关的病变:主要表现为曲线不平滑,临床常见于鼓膜异常、听骨链中断、血管异常和咽鼓管异常开放等。
(二)高频探测音鼓室声导抗测试
高频探测音声导抗多适用于6个月以下婴幼儿及新生儿的中耳功能测试。所选探测音频率为668Hz和1kHz,测试方法同低频探测音鼓室声导抗。
1.正常图形
(1)单峰型(图5-8):声导和声呐仅有1个极值(1BIG),类似于226Hz声导抗的A型图。
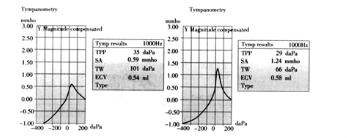
图5-8 单峰型1kHz鼓室导抗图形
(2)双峰型:声呐有3~5个极值,声导有1个或3个极值(3B1G、3B3G、5B3G)。
2.高频探测音鼓室声导抗异常结果分析 注意事项同226Hz低频探测音声导抗。
(1)宽切迹鼓室图:如果226Hz探测音正常,多为小块耵聍附着或外耳道炎时小块脓痂附着于鼓膜上。如果226Hz探测音异常,多见于鼓室硬化或愈合性穿孔之鼓膜。
(2)平坦型鼓室图:临床常见于鼓膜凹陷、粘连性中耳炎、分泌性中耳炎、鼓膜穿孔但中耳黏膜及乳突正常。以上两类异常都属高阻抗异常的中耳疾病。
(3)多峰图形:属于低阻抗异常的中耳疾病,常见于鼓膜穿孔后愈合和听骨链中断。
(三)多频探测音扫频鼓室声导抗测试
主要用于对鼓膜完整的中耳病变提供诊断依据。测试时应用频率为250~2 000Hz的探测音,以50Hz为一档自动扫频测试。第一次扫频时外耳道压力为+200daPa,第二次扫频在峰压时,根据共振频率和相位角进行结果判断。正常耳共振频率为650~1 400Hz,耳硬化症时,共振频率增加,为850~1 650Hz,相位角值的绝对值降低。听骨链中断时,共振频率减少,为500~900Hz。
七、声 反 射
(一)反射弧
外界一定强度(70~100dB)的声刺激转化为神经冲动后,可诱发中耳肌肉的反射性收缩,由声刺激引起的该反射活动称为中耳肌肉的声反射(acoustic stapediusreflex)。后者习惯上在人体常仅指镫骨肌反射。
正常时,一侧声刺激可引起两耳的镫骨肌收缩,由探头内发出刺激声引出的反射称同侧声反射,由耳机发出刺激声引出的反射称对侧声反射。镫骨肌收缩后鼓膜及听骨链的劲度增加,声顺减小。测量镫骨肌声反射的有无、阈值、潜伏期、衰减和比较同侧和对侧声反射的情况,可客观地推断该反射径路上的各种病变。
(二)测试内容及其临床意义
1.声反射阈(acousticreflexthreshold) 指能重复引起声反射的最小声音强度,正常值为70 ~95dBHL,同侧比对侧低2~16dB。声反射阈值减小,如果和纯音听阈之差<60dB,即为重振,提示蜗性病变。如果和纯音听阈之差<15dB,则要注意是否存在伪聋。声反射消失见于:①重度听力损失;②听神经病变;③传导性听力损失;④面神经病变;⑤镫骨肌腱缺失。面神经病变时,如果声反射存在,提示病变位于镫骨肌支以下,反之则提示病变位于镫骨肌支以上。因为声反射的重新出现早于面神经功能恢复,所以声反射测试还可用于面神经病变的预后判断。
此外,由于声反射阈接近于不舒适阈,借此可以评估助听器的增益和最大声输出。具体方法是:以普通的语声为刺激声,对侧耳为指示耳,如果出现声反射,说明助听器增益过大,大声喊话时出现声反射,说明最大输出过大。
2.声反射衰减(acoustic reflexdecay) 指较长时间的持续声刺激使声反射幅度明显减小的现象。测试时选用500Hz、1kHz纯音,声强为声反射阈上10dB,刺激时程10秒,于5秒内声反射振幅减少50%者为阳性,多提示蜗后病变。
3.声反射潜伏期 为刺激声开始至声反射出现的时间间隔。测试时选用1kHz和2kHz纯音,声强为声反射阈上10dB,以基线偏移为开始点,计算时间。潜伏期正常值为90~129ms,平均为105ms,耳间潜伏期差值为11.4ms(1kHz)、14.68ms(2kHz)。潜伏期缩短见于内耳病变伴重振,潜伏期延长见于蜗后病变及服用巴比妥类药物。
八、咽鼓管功能测试
咽鼓管功能测试有两种情况:鼓膜完整和鼓膜穿孔。
(一)鼓膜完整的咽鼓管功能测试
鼓膜完整时,吞咽动作通过咽腭肌肉改变咽鼓管状态,从而改变中耳内压力。因此,结合吞咽动作,动态观察鼓室声导抗峰压变化,可以判断咽鼓管功能状态。测试时观察受试者作Valsava吹张和吞咽动作时,咽鼓管功能正常时,鼓室声导抗应该有先向正压方向移位,再逐渐复位的变化。
(二)鼓膜穿孔的咽鼓管功能测试
此测试又称为正负压平衡测试。鼓膜穿孔时,如果将外耳道密封并改变其压力,正常咽鼓管会通过吞咽动作使其两侧压力达到平衡。测试时,先给外耳道加正压,如果咽鼓管功能正常,当压力达到一定程度(正常值为+200daPa)时,咽鼓管被动开放,中耳内压力迅速降低到一定程度,此时再嘱受试者做数次吞咽动作,中耳压力将随着吞咽呈阶梯式下降,直至与外界压力平衡(正压平衡)。再向外耳道加负压,咽鼓管塌陷,再嘱受试者做数次吞咽动作,中耳压力呈阶梯式上升,最后达到平衡(负压平衡)。
九、听觉诱发电位
声波经外耳和中耳到达内耳后,由毛细胞转换为电能,循听觉神经通路传达大脑皮层,使中枢神经系统产生与外界刺激相关的生物电变化,通过计算机平均技术,将这种电活动从脑电背景中提取出来,称为诱发电位(evoked potential,EP)。由听觉系统的刺激引起中枢神经系统的生物电反应就称为听觉诱发电位(auditory evoked potentials,AEP)。
虽然在人的听觉径路中,不同平面的神经结构的听觉诱发电位形式有所不同,但其记录的基本原理是一样的。测试一般应在隔声和电屏蔽室内进行。脉冲发生器发生脉冲的同时触发声刺激发生器和叠加仪,使声刺激与叠加仪的扫描同步。声刺激发生器发出宽频带短声(click)、短音(tonepip)和短纯音(toneburst)。用耳机或扬声器将声刺激输送到受检耳。记录电极引出的微弱听觉诱发电位经放大器放大后,输入到叠加仪进行叠加处理。叠加后的信号即在显示屏上以稳定的图像显示出来,并由打印机将图像记录下来。

图5-9 耳蜗电图
(一)耳蜗电图
1.图形记录和识别 耳蜗电图(electrocochleo gram,EcochG)是以针状电极经鼓膜刺到鼓岬部近圆窗处,或用微小银球电极置外耳道底部近鼓环处,用短声刺激诱发的图形(图5-9)。
耳蜗电图由3种生物电位组成,即耳蜗微音电位(cochlear microphonicpotential,CM)、总和电位(summating potential,SP)和蜗神经的复合动作电位(compoundaction potential,AP)。CM为交流电位,无潜伏期和不应期,能可靠地重复刺激声的频率特性。此电位大部分由外毛细胞产生,小部分来自内毛细胞,是末梢感受器电位。SP也是末梢感受器电位,亦无潜伏期和不应期。和CM不同的是SP是直流电位。正常时SP只是很小的负电位,当膜迷路积水使基底膜负荷增加时,可出现较大之SP。AP主要由一组负波(N1N2)组成,其潜伏期随刺激强度增加而缩短,振幅则随之增大。AP是蜗神经复合动作电位,是耳蜗电位中反映末梢听系功能的最敏感电位,是耳蜗电图中的主要测试项目。由于CM对AP有严重的干扰,临床上用相位正负交替变换的声刺激将CM消除,使AP清晰,也可见SP。同样可经技术处理消除AP,使CM清晰。
测量耳蜗电图中各波的潜伏期、振幅和波宽(时程)、计算SP/AP振幅之比值,画出刺激强度与AP振幅和潜伏期的函数曲线,以此为指标可对各种听力损失进行鉴别诊断和客观听阈测定。如CM消失,则示耳蜗病变。如CM正常而无AP,则示病变在神经。如AP反应阈明显小于主观纯音听阈,示病变在脑干或更高中枢。
2.临床应用
(1)梅尼埃病的诊断:SP振幅增大,SP/AP振幅比值>0.45,或SP-AP复合波增大,是梅尼埃病早期诊断的唯一电生理学依据。
(2)外淋巴瘘的诊断:正常SP幅值相对很小,外淋巴瘘时,体位改变对AP与SP幅值影响较大,SP/AP比值多变。
(3)听神经瘤的早期诊断:AP波形异常增宽,振幅减小。
(4)术中耳蜗和听神经功能监护:可用于后颅窝手术、内淋巴囊减压术等。
(二)听性脑干反应
1.图形记录和识别 将银一氯化银圆盘电极置于前额正中发际和双侧乳突,可将短声(click)诱发的听性脑干反应(auditory brainstem response,ABR)以远场记录的方式引出。ABR出现在声刺激后的10ms内,由6~7个波组成,依次用罗马数字命名(图5-10)。
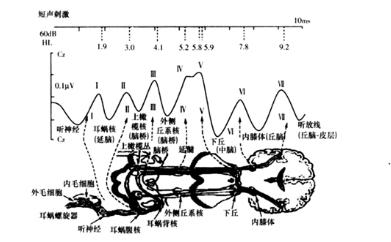
图5-10 ABR典型的7个波及其来源
Ⅰ波潜伏期1.5~2ms,其余各波的相隔1ms。各波潜伏期均随刺激声强减弱而延长。在高声强测试时,I~V波均能出现,随着声强减弱,I~Ⅳ波逐渐消失,V波仍清晰可见,直至阈值水平。由于Ⅱ、Ⅳ波的波形多变,故ABR的主要检测波是I、Ⅲ、V波,其中尤以V波最为重要。评判ABR的主要依据是:①Ⅰ、Ⅲ、V波的波形分化;②I、Ⅲ、V波潜伏期以及Ⅰ~Ⅲ、Ⅲ~V、Ⅰ~V波间期;③V波反应阈;④左右耳各波潜伏期差;⑤波形的可重复性。
2.临床应用 ABR已在临床广泛应用,可用来推断听阈、新生儿和婴幼儿听力筛选、鉴别器质性或功能性听力损失、诊断小脑脑桥角肿瘤,对多发性硬化、基底动脉供血不足影响脑干和脑干胶质瘤等也有诊断价值。此外,ABR对评估颅脑损伤的严重性和转归、诊断脑死亡等也有重要参考价值。
(1)阈值测试。ⅴ波反应阈和主观听阈相差5~10dB,故可用做主观听阈的推断指标,临床多用于新生儿及婴幼儿听力筛查、功能性聋的鉴别、司法鉴定。但要注意由于ABR采用的是Click声刺激,故其反应阈与1~4kHz的纯音听阈相关性较好,而与低频区纯音听阈相关性较差。
(2)听觉传导通路病变的定位诊断。听神经颅外段病变时Ⅰ波分化差,潜伏期延长。如果ⅴ波分化差或潜伏期延长,示同侧脑干病变,多为桥小脑角肿瘤(多见于听神经瘤)。Ⅰ~ⅴ波间期表示中枢传导时间,正常为4ms,若大于4.6ms,示有蜗后病变之可能。此指标较单纯判读ⅴ波潜伏期更有意义。另一指标是计算两耳V波潜伏期差(interaural latenay difference,ILD),若ILD>0.4ms,示潜伏期较长的一侧可能有蜗后病变。
(3)昏迷患者预后判断。ⅴ波分化好,潜伏期接近正常的昏迷患者,其预后好于没有ⅴ波分化者。
(4)脑死亡。ABR各波波形消失,是诊断脑死亡的电生理学指标。
(三)中潜伏期反应
1.图形记录和识别 中潜伏期反应(middlelatencyresponse,MLR)是声刺激后8~50ms内记录到的一组听觉诱发电位,由N0、P0、Na、Pa、Nb、Pb、Nc、Pc等一组反应波组成(图5-11)。
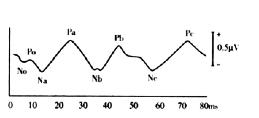
图5-11 中潜伏期反应
2.临床应用
(1)阈值测试。由于MLR可以由短纯音、短音等具有频率特性的信号诱发并且能以较低频率引出,因此可用于评估纯音听阈。一般认为,MLR的反应阈在纯音听阈的20dB以内。但要注意,由于受中枢神经系统发育的影响,4~5岁以上时MLR才较为稳定。
(2)诊断脑干以上中枢神经系统病变。和ABR测试相结合,为多发性硬化、听神经瘤等病变合并脑干以上平面听觉传导通路病变提供诊断信息。
(四)40Hz听相关电位
Galagos首次描述以刺激率为40c/s的交替声刺激,可诱发出类似40Hz正弦波的电位,命名为40Hz听相关电位,如图5-12所示。
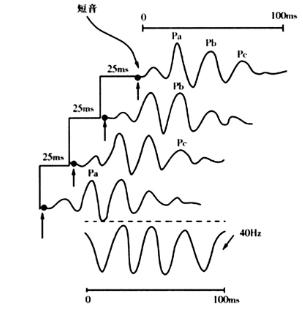
图5-12 40Hz听相关电位标准图形
40Hz听相关电位主要用于客观听阈尤其是1kHz以下的阈值评估。此外,脑干上部病变、中脑及丘脑、颞叶皮层损坏,均能导致40Hz听相关电位阈值升高、潜伏期延长或波形消失。由于刺激声频率和MLR反应三个主峰间隔时间一致因此连续刺激使这些波相互叠加,波幅增大。
(五)多频听觉稳态诱发电位
多频听觉稳态诱发电位(multiple frequency auditory steady-state response,MFASSR)简称多频稳态(auditory steady-state response,ASSR)。其主要原理是利用诱发电位与刺激声的“锁相”特性,将多个调幅调制(80~110Hz)声信号混合在一起,双耳同时给声。根据每一个刺激声的调制频率不同,将其反应提取出来加以叠加,由计算机自动完成结果判定。最终同时得到双耳500Hz、1kHz、2kHz、4kHz的听阈,结果可以用极坐标图(图5-13)或频谱图的形式表示。
AASR临床主要用于。
1.婴幼儿行为听阈预估 AASR频率特异性较好,与行为听阈相关性好(相差为10~20dB),高调制频率ASSR不受觉醒状态和年龄影响,因此可以根据ASSR的值预估婴幼儿的行为听阈。
2.助听器选配 有报道用ASSR四个频率段的测试结果进行中重度以上听力损失患者的助听器验配,尤其对年龄较小的婴幼儿,效果较好,但还需结合其他听力学检查结果,如行为测听结果进行综合判断。
(六)事件相关电位
事件相关电位(event related potential,ERP)是一种与刺激所含意义及受试者心理状态有关的长潜伏期诱发电位,临床常用有P300和负失配(mismatchnegtivity,MMN),此外还有伴发负变异(contingent negative variation,CNV)。
采用两种不同的声刺激信号,以相同间隔随机混合成一种组合刺激,其中一种信号出现频率高(非靶刺激),另一种信号出现频率低(靶刺激),嘱受试者只对靶刺激做出反应,如进行计数,此时可在颅顶记录到长潜伏期诱发电位,为靶刺激后300ms左右的正波,故命名为P300。
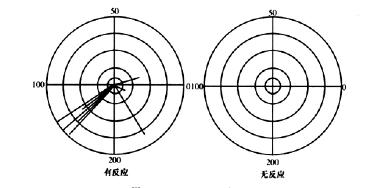
图5-13 AASR极坐标图
十、耳声发射
耳声发射(otoacoustic emissions,OAE)是在听觉正常者的外耳道记录到的耳蜗外毛细胞生理活动的音频能量。这是当代听力学中最令人鼓舞的发现之一。传统的观点一直认为耳蜗是机械一生物电换能器,被动地将声能换成生物电能,形成神经冲动向中枢传导,引起听觉。然而人耳的灵敏度、精确的频率分辨和极大的动态范围等特性则无法以耳蜗简单的“被动工作”进行解释。Gold认为在内耳存在着一种增强基膜运动的机械性正反馈机制,并预见将来可在外耳测出耳声发射。Rhode报告了基膜运动的非线性特点,第一次为耳蜗内存在主动活动提供了实验依据。
Kemp发表了从人耳记录到耳声发射,证实了耳蜗内存在着主动释能活动,此过程为生物电向机械(音频)能量的转换。此发现革新了人们对耳蜗机制的认识,确立了耳蜗具有双向换能器作用的学说,在听觉生理领域里激起了再思考,并且可用于临床。近10年来已有较多耳声发射用于临床听力测试的报告。耳声发射有自发性和诱发性两种。
自发性耳声发射(spontane ousoto acoustic emissions,SOAE)是在没有外来声刺激的情况下,在外耳道测量到的窄带信号。此种信号一般为10~20dBSPL的纯音。Kemp报告40%~60%正常耳可测得SOAE。Bonfils测量148正常耳的SOAE,其发生率和年龄有关:18个月以下发生率为68.8%,50岁以下为35%,50岁以上低于20%,70岁以上未能测得soars。在136耳感音神经性听力损失组中,SOAE的发生率随短声听阈或诱发性耳声发射探察阈(detectionthreshold of evoked otoacoustice missions)的增高而线性递减。SOAE的发生率与性别有关,女性高于男性;与有无耳鸣无统计学关系。SOAE存在表明内耳正常,主观听阈小于20dBnHL。诱发性耳声发射(evoked otoacoustic emission,EOAE)是在有外来声刺激情况下与外耳道测得的耳声发射信号。EOAE既不存在于仿真耳耦合,也不出现于聋耳,故可排除刺激或鼓膜一中耳所引起的伪迹。研究表明,健康人外毛细胞有产生振动的能力,它犹如一个“耳蜗放大器”,对不同输入信号给予非线性增益,以增强行波的特性。在此过程中能量的泄漏即为耳声发射。目前用得较多的是瞬态诱发耳声发射(transient evoked emissions,TEOAE),也称迟发性耳声发射(delayed otoacoustic emissions)、kemp回声(kempechoes)、耳蜗回声(cochlearechoes)、短声诱发耳声发射(click-evoked otoacoustic emissions,COAE)或短音诱发耳声发射(tonepip evoked otoacoustic emissions,TOAE)。此种发射发生在短暂的声刺激之后,人类的潜伏期为5~15ms。TEOAE稳定性、重复性好。阈值和短声听阈或1kHz、2kHz、4kHz平均听阈一致或稍低。60岁以下的正常耳TEOAE引出率为100%,若消失,表明耳蜗外毛细胞功能异常。60岁以上的引出为35%(Bonfils)。
若用两个有一定频率比关系的纯音(f2/f1=1.1~1.5)同时作用于测试耳,由于耳蜗主动机制为非线性系统,此时发射的频率中除有刺激率f1和f2外,还出现声畸变产物(acousticdistortionproduct,ADPs),也称畸变产物发射(distortionproductotoacousticemissions,DPOAE),如2f1-f2、f2-f1等。在人类以2f1-f2最为明显和稳定,为研究的观察指标。
耳声发射测试简单、快速、敏感、可靠,为一种无损伤性客观检测听力的方法,目前已用于临床,主要用于婴幼儿听力筛选。若有EOAE出现,说明耳蜗外毛细胞功能正常。OAE较ABR快速,且反映了中频。但它只能定性判断临床听力,不能作细的分级量化诊断。又因它测量的是耳蜗声发射,所以不能反映中枢性听力损失。
十一、儿童听力检查法
及早发现儿童的听觉障碍,对耳康复和言语的发育有决定性作用。诊断儿童听力损失,应从病史调查、听、语发育观察和听力检查三方面着手。在病史调查中应对家族史、胎儿期、出生期、新生儿期和婴幼儿、儿童期分项详细询问。在观察听、语发育时应注意下列几点:①新生儿对突然出现的大声应有惊跳(moro反射)或眨眼反应。②3~6个月婴儿听到声音时会停止哭闹或运动。③9~12个月婴儿会将头转向说话者。④2岁儿童应会讲短句。若无以上反应,则极有可能有听觉障碍,应作进一步检查。
(一)行为观察测听
1.粗声测听(grosssound audiometry) 常以Ewing测验(Ewing’stest)为代表。在被测试儿的背侧敲碗、击鼓、吹哨或叫喊,观察儿童有无可重复的行为变化,如停止游戏、注意力最大限度地转移出来。粗声测听虽较粗糙,但在仔细观察中仍可得到近于听阈的信息。方法简单、无需特殊器械,可分别测试两耳是其优点。
2.声场测听(soundfield audiometry) 幼儿和家长在一扩散场规范的隔声室内,给儿童玩搭积木等简单游戏。检查者在操纵室内按动不同频率纯音和强度的键钮,声源由隔声室内的音箱发出。观察幼儿对不同频率和强度刺激音的反应,如注视家长、寻找声源、指向音箱等,由此可得出听阈曲线。因是在声场内听取音箱的声音,故所得为双耳听力图。如用啭音或窄带噪声可有助于消除驻波的影响,效果更好。两次声信号之间最少应有30秒的间隔,以便幼儿回复到自然状态。在声信号出现的同时可用光刺激协同强化。
3.条件定向反应测听(conditioned orientation response audiometry,CORA) 在幼儿的前侧方各有一音箱,音箱是有一暗盒,盒内有玩具熊。随着声信号出现,暗盒照明,玩具熊活动,以增强幼儿的注意力,通过不同频率和强度测试,得出听阈曲线。
(二)操作性条件反射测听
1.改良标准纯音测听(modified standard pretone audiometry) 由于儿童不能耐心地做完标准纯音测听得所有频率,此时可仅做500Hz、1kHz和2kHz三个频率,甚至只做1kHz一个频率。又因儿童多不愿戴耳机,应将耳机改装成电话听筒模样,或装在摩托车头盔内做成玩具形式。先由家长示范,然后测试。做完气导测试后,应尽量争取做骨导测试,即使做一耳也好。
2.游戏测听(playaudiometry)
(1)实物强化测听(tangible reinforcementin operant conditioning audiometry,TROCA):当幼儿听到声音后,按下键钮,面前的小窗内即有可口的食物出现作为奖励。也可用小玩具等代替食物作为奖励,以引起幼儿对测听的兴趣。
(2)视觉强化测听(visual reinforcementin operant conditioning audiometry,VROCA):当幼儿听到声音按下键钮后,面前的玩具熊即开始跳舞和敲鼓。由于聋儿地高频损失常大于低频,故首选500Hz检查为宜。TROCA和VROCA可用于精神迟钝儿童的测听。
除以上方法外,还可进行儿童言语测听、心率测听、周围血管反应测听、呼吸测听、非营养性吸吮反应测听和皮肤电测听等。声导抗和电反应测听广泛用于婴幼儿,诱发性耳声发射也用于新生儿听力筛选。
(林 君)
第三节 助听器及其选配技术
广义地说,凡能有效帮助听力损失者听清楚声音的各种装置都可称为助听器(hearingaids)。本节介绍的是可根据患者不同听力损失进行补偿的高级电声放大装置。
一、分 类
1.根据形态分类 常见的助听器有盒式(bodyworn)、耳背式(behindtheear,BTE)、耳内式(intheear,ITE)、耳道式(intheearcanal,ITC)和全耳道式(completelyintheearcanal,CIC)。此外还有眼镜式(eyeglass)、信号对传(contralateralroutingofsignal,CROS),双侧信号对传(bilateral contralateral routing of signal,BICROS)和骨导(boneconduction)助听器等。
2.根据信号处理技术分类
(1)模拟信号处理(analog signal processing,ASP):使用传统的信号处理技术,音质如录音磁带。其主要结构如框图所示(图5-14)。
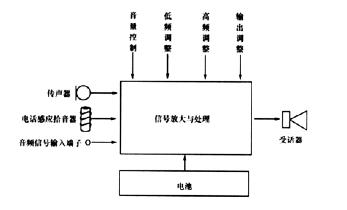
图5-14 模拟线路助听器结构框图
(2)数字信号处理(digital signal processing,DSP):经模拟一信号(AD)转换后用数字技术处理信号(DSP),有更好调节,再经信号一模拟(DA)转换得到如同CD的高保真放大声。此外,该种助听器还有多程序选择、多通道处理、更精细调节和广泛的适用性等优点。
二、助听器新技术
1.压缩与放大技术 感音性听力损失者因有重振现象,其动态范围(听阈和不适响度级的分贝差,dynamicrange,DR)变小,助听器只有将声音压缩和放大在个体的DR之内才会给患者带来较好的聆听效果。理想的压缩与放大应尽可能模仿正常耳蜗的功能,现在多用多通道滤波技术和快速傅立叶转换(FFT)来实现。
宽动态范围压缩(wide dynamic rangecom pression,WDRC)是于低阈值启动,压缩比持续均匀变化的一种算法,可使外界宽范围声音压缩到窄小的动态范围中。WDRC适合于轻、中度听力损失者。对重度患者,联合使用WDRC和压缩限幅或削峰效果更好。对习惯于线性放大和削峰技术助听器的患者,改用WDRC助听器时会有一个适应过程。
2.降噪技术 环境噪声是影响助听器效果的一大因素,目前公认提高信噪比是在噪声中提高言语清晰度的有效办法。用高通滤波或在低频处改变压缩的传统办法,未能取得理想效果。在这方面的革新技术有。
(1)方向性技术。假设佩戴助听器者对感兴趣的言语信号总是位于其前方,若用方向性拾音系统可有选择地放大前方的声音,相应地限制侧、后方的声音,从而排除干扰,听清前方的语音。现在多用两个或三个拾音器,并有实境自适应方向系统和智能转换等功能。方向性技术主要用于在噪声中聆听患者前方的谈话,若背景声也是有用信号,如圆桌会议讨论或驾车等情况则不宜使用。听障儿童需要适应全方位的声环境,亦不宜长期使用带方向性技术的助听器。
(2)净噪系统。在信号调制基础上研制的降噪新技术。该系统将全部信号分割为17个频段,在每个频段内对言语信号和噪声信号进行调节,“剥离”噪声,保留言语信号和维持动态的时间常量,从而达到较好的降噪目的。
3.反馈抑制技术 反馈(啸叫)声严重影响助听器效果,甚至使患者畏惧。传统的反馈抑制技术,如削峰、降低高频增益、密封耳模和缩小或堵塞气孔等办法均有佩戴不适、声音失真和言语辨别率差等弊病。
利用相位消除技术研制的数字反馈抑制系统(digital feedback suppression system,DFS),在不降低增益的前提下,可较好地抑制啸叫,解除患者的烦恼,且享受到开放耳的舒适性。DFS的基本原理是收集和分析助听器从外耳道溢出并进入拾音器的声音,自动产生除相位相反外其余均相同的信号,用“以毒攻毒”的方式来消除反馈。
4.开放耳技术 低频听阈小于40dBHL的患者戴上助听器后常诉听声音如在桶里,有很闷的堵塞感。将气孔开大和做短的传统办法虽有一定作用,但啸叫声也常随之而来。随看WDRC 和DFS的推广,基本解决了反馈啸叫的问题,从而可使助听器的耳模或耳塞从闭合式转为开放式,使患者佩戴舒适。
5.移频技术 有研究表明当高频听力损失大于60dB时,放大这些频段的声音不但不改善言语识别,甚至反而有负面影响。如果采用移频技术(frequency shifting techniques,FST)将关键的高频言语信息进行实时动态言语重新编码(dynamic speech recoding,DSRC),动态辅音推动(dynamic consonant boost,DCB)和按比例压缩(proportional frequency compression,PFC)等处理,则可将有用信息移到具有较好残余听力的区域。这是一种介于助听器和人工耳蜗之间的方法,目前已有专门产品面市。
三、适应证与禁忌证
1.适应证 助听器可使大多数听力损失者得益。世界卫生组织(WHO)向发展中国家推荐的适用范围如下。①儿童:0.5、1、2、4kHz四个频率平均听阈31~80dBHL。②成人:0.5、1、2、4kHz四个频率平均听阈41~80dBHL。
2.禁忌证 先天性内耳未发育或无残余听力者为助听器的禁忌证。外耳道闭锁或耳漏者不适合用气导助听器,但可用骨导助听器。
四、选配技术
1.选配流程 助听器是特殊商品,必须正规就医,科学选配,不可随意购买。选配流程如下。①在耳鼻咽喉科门诊就诊,作规范的耳科学和听力学检查,明确听力损失的原因、性质、程度和病程,确定是否为助听器的适应证。②咨询助听器服务中心,结合具体情况,就单耳或双耳助听、助听器种类、性能、价格等获取信息,认为合适者,可初试助听器。③初试合适,取耳印,制作耳模。④验配。⑤适应和康复训练。⑥保养、维修和随访服务。
2.验配方法
(1)比较法。根据患者听力损失的性质、类型和程度,预选几只助听器给其试听,比较不同助听器的效果,选用最优者。此法费时、粗糙,且受心理因素影响大。有实验表明,用3只同型号同参数的助听器单盲测试听损者的助听效果,大多数患者反映第二只助听器最好。由于这些缺点,现已很少使用此法。
(2)处方法。Lybarger提出“半增益定律”(halfgain rule),即感音神经性听力损失者(尤其是轻和中度)助听器的增益量为患者0.5kHz、1kHz和2kHz纯音听阈平均值的一半。如三个频率听阈的均值为60dB,则助听器需要30dB的增益。用这种“处方”可大致框定助听器的范围,使选配简化。在半增益定律的基础上又衍生出许多公式,如适用于线性放大的频率响应公式有LIBBY、LYBARGER、SKINNER、POGOII、BERGER、NAL和DSL等,适用于非线性放大的频率响应公式有NAL-NL1、FIG6、DSL(i/o)、LGOB和IHAFF等。现在绝大多数都在电脑上编程选配,我们无需强记每一公式的算法,但应熟悉每一公式的适用对象。要注意的是处方法仅提供一般规律,实践中应根据患者具体情况灵活应用。另外,处方法提供的是插入增益(insertion gain,IG),而助听器手册提供的是2CC耦合腔的参数,使用中要注意两者的转换。
3.电脑编程 近年来随看数字信号处理助听器的普及,验配和调试都在电脑上操作。11家著名助听器厂商联合开发了“Hi-Pro”编程器和“Noah”编程软件,使数字助听器既有共同平台,又可容纳各厂商的程序和数据,为推广数字助听器做出了重要贡献。
4.功能性增益和“香蕉图” 功能性增益(functionalgain)为非助听听阈和助听听阈之差,反映了该助听器在不同频率的放大功能。正常人长时间平均了言语声谱(average speech spectrum,ASS)用HL表达时呈香蕉形,俗称言语香蕉图(speechbanana)。测量助听后各频率的听阈若都在香蕉图内,说明该助听器调试得比较理想,否则应调整助听器和(或)耳模,使功能性增益在香蕉图内。
5.真耳测试 患者佩戴预选的助听器后在真耳测试(realearmeasurement)仪上调试和测量外耳道深部近鼓膜处的插入增益,使其尽可能达到目标增益。这种方法使助听器选配真正做到了“因耳制宜”,是较理想的技术。真耳测试仪通常还具备助听器分析功能,可分析助听器在2CC耦合腔内的电声性能。
五、选配的常见问题
1.单耳或双耳选配 只有双耳聆听才是自然的听觉方式。双耳听力损失者应尽可能双耳选配助听器。其优点是:双耳整合效应至少可增加3dB的增益,对重度听力损失者尤其重要。由于克服了头影效应,不但听声清晰而且恢复了立体定位能力。此外,对抑制耳鸣和避免迟发性听觉剥夺等方面也有明显好处。
如果由于种种原因只能单耳配助听器时,应做如下考虑。①一耳轻度,另耳中度听损;或一耳中度另耳重度听损或全聋,配中度听损耳或用BICROS助听器。②一耳全聋,另耳正常或轻度听损,用CROS或BICROS助听器。③两耳平均听力损失不大时,在残余听力较多、听阈曲线较平坦侧选配助听器。
2.形式选择 年迈、手运动不便者宜用盒式助听器,儿童或重度听损者宜用耳背式。
3.信号处理方式选择 传导性听力损失或听阈曲线较平坦者,可选模拟信号处理助听器,感音神经性听力损失或听阈曲线起伏较大者,宜选数字信号处理助听器。
4.儿童选配 由于听力损失影响言语和认知发育,一旦明确为永久性听力损失,应尽早选配助听器并进行康复训练。若经新生儿听力筛查并明确诊断的婴儿,应在6月龄内选配助听器。听障儿童不会表述或表述能力差,选配常处于被动状态。尽可能收集多种资料,综合评估患儿听阈(最小反应阈)进行科学验配和观察助听后反应非常重要。
5.老人选配 老年性听力损失属感音神经性,动态范围小,多有重振现象,应选用非线性放大的助听器。有条件时最好选用数字信号处理助听器。老年聋的言语识别率降低不仅是外周听力减退所致,同时受中枢影响。单靠助听器补偿减退的外周听力往往效果不理想,必须强调助听后的综合康复训练。
6.价格 一般而言,助听器的性能和价格是呈正比的。由于患者听力损失的性质、程度和形式不同,要求助听器的性能也不同,价格也会呈现多样性。选购助听器首先应考虑其性能是否能很好地补偿该患者的听力损失。如能,就是好的助听器。如听阈呈平坦型的传导性听力损失患者,用较便宜的模拟线性助听器就会达到较好效果。从这个意义上说,好的助听器不一定是最贵的;最贵的助听器如果调节不当,也不会是适合的。
7.适应和康复 佩戴助听器有一个逐步适应过程,切忌一曝十寒。一般第一周每天戴2~3h,第二周每天4~6h,第三周每天8h左右。开始只限于在室内较安静的环境下使用,最好是一对一的交谈,以后再逐渐过渡到人较多的场合。不要急着听懂每一句话,抓住主题,懂得主要意思就是成功。
与人交往时不但要注意听,而且要着眼看着对方,这对理解是非常有益的。应当相信经过科学选配的助听器会随着康复的进展越戴越好,但不可能一蹴而就。
(邓基波)
第四节 耳显微外科技术
一、概 述
耳外科创始于19世纪,当时仅致力于抗感染和改善引流。即使是20世纪上半叶,耳外科仍以耳源性并发症的预防和生命安全为宗旨,功能重建几乎不可能。在20世纪中叶,Lempert开始用放大镜为耳硬化症患者进行内耳开窗术,并在手术中用钻子代替凿子。Wullstein和Zollner将能放大10倍的双目放大镜应用于耳科手术。数年后世界上出现了第一台手术显微镜,为耳科手术带来技术上的革命。Wullstein和Zollner对鼓室成形术(tympanoplasty)进行了详细地介绍,并被广大的耳科医生接受,能进行听功能重建的耳显微外科技术得以广泛开展。
耳显微外科技术已经过了近半个世纪的发展。随着听力学诊断技术的发展,双目手术显微镜的不断改进,电钻在耳外科的应用,神经监测仪器的应用,激光的发明和临床应用,影像学诊断技术的进步,人体解剖学的深入研究等相关学科的进展,提高听功能耳显微外科的手术成功率有了很大提高。
二、鼓室成形术分型
(一)Wullstein分型法
Ⅰ型:即鼓膜修补术或鼓膜成形术(myringoplasty)。适用于听骨链及圆窗、前庭窗正常,鼓膜紧张部穿孔。
Ⅱ型:适应证基本同上,但锤骨柄坏死。术中将部分修补材料贴附于砧骨上或锤骨头上。
Ⅲ型:又称鸟式听骨型。适用于锤骨、砧骨已破坏,而镫骨完整、活动者。术中将修补材料贴附于镫骨头上,形成的鼓室较浅。
Ⅳ型:适用于锤骨、砧骨和镫骨上结构已破坏,但镫骨足板尚活动,圆窗功能正常。将移植材料之上方帖附于鼓岬上部,形成一个包括圆窗和咽鼓管在内、但不包括前庭窗的小鼓室。
V型:即外半规管开窗术,适应证基本同Ⅳ型,但镫骨足板已固定。
(二)其他分型法
随着鼓室成形术的发展,人们又进行了改进并做出不少新的分型,但鼓室成形术这个术语仍被沿用至今。
1.美国耳鼻咽喉科学会(AAOO)分型法
(1)Ⅰ型:鼓膜成形术,同WullstainI型。
(2)Ⅱ型:不伴乳突凿开的鼓室成形术。包括清理鼓室病变(肉芽、硬化灶、粘连),重建中耳传音功能,但不凿开乳突鼓窦,伴或不伴鼓膜成形术。(3)Ⅲ型:伴乳突凿开的鼓室成形术。包括根除中耳病变和乳突病变,修复中耳传音功能,伴或不伴鼓膜成形术。
2.法国Portmann分型法
(1)Ⅰ型:单纯鼓室成形术,包括修补鼓膜和听骨链重建。
(2)Ⅱ型:混合型鼓室成形术。可包括4种类型:
①乳突径路鼓室成形术:即关闭式手术。经乳突取后鼓室径路或联合径路(通过乳突和中鼓室两径路联合进入后鼓室),在清除病变的同时,保留外耳道后壁及鼓沟的完整性,并在此基础上进行鼓室成形术,故又称联合径路鼓室成形术(combined apporch tympanoplasty)。②乳突根治术并鼓室成形术:又称为开放式手术(opened technique),是以Bandy的改良乳突根治术为基础的术式。③外耳道径路开放上鼓室,再重建上鼓室外侧壁。④乳突根治术后重建外耳道,并做鼓室成形术。
三、术前准备
(一)病史采集和体格检查
术前必须详细询问病史,全面进行体格检查。不仅询问耳病史和进行耳鼻咽喉专科检查,做出疾病诊断,还应该特别注意有无心脏病、高血压、糖尿病、血液病、传染病等病史,有无药物过敏史等。检查体温、呼吸、脉搏、血压等生命体征,并检查心、肺、肝、肾等全身重要器官有无异常。了解有无手术禁忌证。手术前应尽可能将患者的全身性疾病控制稳定,以便能耐受全麻手术,减少麻醉意外和并发症的发生。
(二)术前检查
1.常规检查 按照全麻手术前常规,进行各项必要的检查。
2.耳部CT或MRI检查 了解外耳、中耳、内耳的发育、病变范围、骨破坏情况,尽可能多地了解颞骨的解剖信息,以减少术中术后并发症的发生。
3.听力学检查 包括纯音测听、声导抗和ABR,儿童可进行声场测听。有条件的可作眼震电图了解前庭功能。耳声发射检查可了解有无蜗后聋可能,对准备进行人工耳蜗植入的患者是必须检查的项目。
4.咽鼓管功能检查 咽鼓管功能与鼓室成形术的手术效果密切相关,是选择术式的重要依据。化脓性中耳炎患者的咽鼓管黏膜可能受炎症侵袭,导致功能不良。
(三)术前处理
1.局部处理 术前1d,耳周理发备皮,清理外耳道。对进行内耳手术的患者,应将外耳、中耳的感染控制,以减少发生迷路炎和脑膜炎的风险。
2.术前用药 对于一些涉及内耳的手术,如人工耳蜗植入术、经迷路听神经瘤手术等,为减少术后感染的发生,术前和术中可给予适量抗生素。另外,高血压患者应使用降压药,糖尿病患者应用降糖药(如胰岛素等)。但术前禁止使用阿司匹林等可能影响凝血功能的药物。
3.知情同意 术前应和患者及其家属或监护人进行交流沟通,充分告知手术的必要性和手术的风险(并发症),以获得他们的理解,签署手术同意书。
4.术前饮食 全身麻醉的患者手术前禁饮食至少8h。局部麻醉的患者可进少量饮食或禁食,因中耳乳突手术时迷路可能受刺激,易引起眩晕和呕吐。
四、手术器械
(一)双目手术显微镜
耳部解剖结构细小复杂,通常需在显微镜下放大后进行操作。手术显微镜要求光源明亮可调节,镜下图像清晰、立体感强。配有手术者镜、助手镜和示教镜,能连续变焦变倍大,半球范围内能自由变向,重力平衡。附加装置可换接摄像系统、激光反射和调节装置,导航红外发射装置等。手术显微镜有立式和悬吊式两种。显微镜应配有消毒保护套,以方便手术者术中操控显微镜。
(二)耳用高速微型电钻
微型马达有水冷式和风冷式两种。电钻手柄有直、弯型两种,手柄应轻巧,操作方便,噪音小,无级变速。钻头配套齐,包括切割钻和金刚砂钻头,直径1~8mm,长度6~7cm,有些颅底手术需9cm长钻头。
(三)耳显微手术器械
常用耳科器械有耳镜、乳突牵开器(二齿和三齿)、骨膜剥离器、直头和弯头杯口钳、微型咬骨剪、直弯显微剪、各种型号的尖针、弯针、微型剥离子、外耳道切皮刀、不同型号的刮匙、各种直径的吸引管(0.6~3mm)、鼓膜切开刀、眼科小剪刀等。另外,对于有些手术需备专用器械,如足弓剪、镫骨安装器等。
(四)电凝设备
单极或双极电凝用于术中止血。单极电凝造成软组织呈扇形或半球形变性,组织损伤较大。双极电凝组织损伤轻,在接近重要组织时宜用双极电凝,尤其是人工耳蜗植入时,耳蜗电极串一旦放入耳蜗内,需要止血时只能使用双极电凝,禁止用单极电凝。
五、手术方法
(一)体位与麻醉
患者仰卧位,患耳向上。全身麻醉用于小儿及不能配合的成年患者。大多数耳显微手术需在全身麻醉下完成。
局部麻醉:指用于外耳道、鼓膜、鼓室的局部浸润麻醉。常用药物为1%~2%利多卡因,内加少量肾上腺素减少出血。注射部位包括:①外耳道骨与软骨交界处,上、下、前、后壁。②耳轮脚前、外耳道口上方。③耳郭附着处后方1.5cm进针,向上、中、下方的皮下骨膜下注射,注意在外耳道底壁和耳后乳突尖处进针不可过深,麻醉药不宜过多,以免引起暂时性面瘫。
(二)手术要点及技巧
1.手术径路 应根据病变的范围、外耳道的大小和术者的经验进行选择,包括经外耳道径路手术和经乳突径路手术。
2.手术切口
(1)耳道内切口:用于鼓膜成形术、鼓室探查术、镫骨手术等。在外耳道后壁距鼓环6~8mm处,作平行于鼓沟的弧形切口(12~6点处),切开皮肤及骨膜,上下两端作纵形切口达鼓沟处,用微型剥离子剥离外耳道皮瓣直达鼓环,将皮瓣连同纤维鼓环向前掀起,进入鼓室。注意尽量保持皮瓣的完整。
(2)耳内切口:适用于硬化型乳突、病变局限于鼓窦或中上鼓室、开放式乳突手术等。由两个切口组成:第一切口在外耳道口耳郭软骨与外耳道软骨交界,从12点至6点弧形切开皮肤皮下直达骨膜。第二切口从第一切口上端开始,经脚屏间切迹,沿耳轮脚前缘向上2cm长。切开皮肤、皮下组织直达骨膜,向后向前剥离骨膜,牵开器撑开切口,暴露乳突骨皮质,辨认出外耳道道上棘、筛状区、颧突根部及外耳道前壁。但窦脑膜角及乳突尖难以暴露。做切口时注意勿伤及耳轮脚软骨,以免引起感染。如果已伤及软骨,应立即用碘酊或碘附消毒,缝合周围软组织,将软骨包埋,避免暴露于感染的术腔中。切口向上时,不要伤及颞肌,以免增加出血。缝合切口时,为避免发生外耳道口狭窄,耳道口下端可不缝,或将耳屏处的切口皮肤稍向耳轮角处牵拉缝合,使外耳道口扩大。如果病变范围较大,则应行外耳道耳甲成形术,即切除耳甲腔部分软骨,将切缘的皮肤翻向术腔,缝合固定。
(3)耳后切口:用于大多数中耳乳突手术。手术野大,暴露充分,当需要取移植组织片(如
筋膜、骨膜、软骨膜等),可在一个术野内完成。切口上起耳郭附着处上缘,下达乳突尖,切口中段距耳后沟最宽点1.5cm左右,上下端距耳郭0.5cm。由于2岁以下婴幼乳突尚未发育,面神经较表浅,做耳后切口时下端应止于乳突中部。切口直达皮下肌层骨膜。注意骨膜切口与皮肤切口不在同一平面。
3.乳突轮廓化 在耳显微手术中,乳突轮廓化(图5-15)是一个最基本的技术,要求使用高速耳科电钻磨除乳突内无功能的结构组织,如气房骨骼或板障型的骨结构。
在磨除乳突前,要仔细辨认乳突骨皮质的解剖标志,即颞线、外耳道道上棘、筛区。筛区是鼓窦定位的重要标志。另外一种鼓窦的定位方法,即画出外耳道道上三角区(又称Macewentriangle)。①由骨性外耳道上缘作一平行线;②外耳道后上缘作一条线;③外耳道后壁作一条线,与上两条线相交,这三条线围成三角区。从三角区开始,磨去乳突皮质以及气房,进入鼓窦,再从鼓窦向周围钻磨扩大,磨去与鼓窦相通的气房骨骼,逐渐接近周围的正常结构,但又不破坏正常结构。尽可能在这些正常结构的表面留一层薄骨片,透过这层薄骨片可以看见隐于其下的呈桃红色的硬脑膜血管、蓝紫色的乙状窦、象牙色的半规管、粉红色的面神经管。尽量将外耳道后壁磨薄,外耳道后壁保留与否,应根据病情而定,可分为保留外耳道后壁的完壁式手术和切除外耳道后壁的开放手术。轮廓化技术同样也用于颈内动脉管和颈静脉球的手术。
在进行轮廓化时,先用切割钻钻磨,当接近重要结构时,换用金刚砂钻头。钻磨时要用冷水冲洗钻头,流水吸除骨粉。

图5-15 颞骨解剖标本示乳突轮廓化
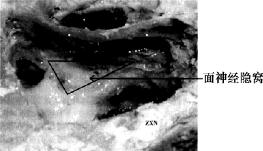
图5-16 颞骨解剖标本示面隐窝
4.面隐窝开放术 常应用于联合径路鼓室成形术、人工耳蜗植入术、面神经减压术。面隐窝是紧靠面神经膝部外侧的一组气房,位于砧骨短突下方、外耳道后壁内侧、面神经垂直段与鼓索神经之间的三角区(图5-16)。
面神经隐窝开放面隐窝时,先用切割钻,当接近面神经时,用金刚砂钻头,尽量磨薄外耳道后壁,但不可穿透外耳道,将面神经和鼓索神经磨出轮廓,表面留有一菲薄骨片。钻磨时持续用冷水冲洗,以保证骨质内的神经能及时辨认,并且也避免钻头产热灼伤神经。通常面隐窝内外径2~3mm。面隐窝开放后,面神经水平段、砧骨长突、砧镫关节、镫骨肌、镫骨小头以及镫骨下方的圆窗龛等结构很容易看到。
5.听骨链重建 目的是恢复中耳传音结构和功能。通常与鼓膜修补或乳突切除术同时进行,常用材料有自体骨、同种异体骨和人工听骨。
(1)自体骨:砧骨或乳突骨皮质经塑形后放于镫骨与锤骨之间。注意砧骨有病变时,不能使用。
(2)同种异体骨:经70%乙醇浸泡后使用。但因病毒传染的风险,现已很少使用。
(3)人工听骨:有塑料(proplast或plastpore)和陶瓷材料,可分为部分赝复(PORP)和整体赝复(TORP)。PORP用于锤骨、砧骨缺损,镫骨完整可活动者。TORP用于镫骨足弓切除或仅存镫骨足板的中耳。
6.鼓膜成形术 目的在于修补鼓膜缺损(穿孔),手术常与听骨链重建同时进行。用于修补穿孔的材料有颞肌筋膜、软骨膜、骨膜和脂肪。手术方法有内植法、外植法、夹层法。
(1)内植法:适用于鼓膜残边较多的中小型穿孔。移植片放于鼓膜残边的内侧和(或)外耳道皮瓣的下方。但易与鼓室粘连。
(2)外植法:将移植片放于残留鼓膜纤维层的外侧面。移植床面积大,不易与鼓岬粘连。缺点是易发生外侧愈合,如果鼓膜上皮去除不尽,易引起鼓膜胆脂瘤珠。
(3)夹层法:适用于大穿孔,将移植片放在外耳道皮下及其相连的鼓膜上皮层与骨性鼓环及残余鼓膜纤维层之间。优点是血运好、易存活,但操作复杂,初学者不易掌握。
六、并发症防治
(一)面瘫
1.发生原因 通常在手术中或手术后数日出现,原因如下。①在外耳道底壁或耳后注射局麻药时,面神经可受麻醉剂的浸润而发生一过性面瘫,通常1~2h后自行恢复。②婴幼儿面神经茎乳孔表浅,做切口过低时伤及面神经。③探查鼓窦时,钻磨过分向下,尤其是脑膜下垂、乙状窦前置时,损伤面神经的膝部及垂直部。④乳突轮廓化时或清除中上鼓室病灶时,伤及面神经水平段。⑤正常人30%面神经管有缺损,应引起重视。⑥在进行面隐窝开放时,操作不当误伤神经。
2.预防方法 术前仔细阅读CT片,了解乳突发育情况,面神经的行程走向有无异常。通常先天性外耳、中耳畸形患者,面神经行程也有异常。在外耳道底壁注射局麻时,进针方向应平行于外耳道走向,深度不超过0.5cm。术中在磨除面神经周围气房时,钻头的方向应与面神经长轴的走向方向一致,仔细辨认面神经,并且应用流水冲洗,避免热灼伤。在接近面神经时,用金刚砂钻头操作。清理面神经周围的病灶时(如胆脂瘤上皮),也应沿面神经走向的方向剥离。当面神经裸露在术腔时,填塞纱条不可直接压在神经上,应在面神经表面覆盖筋膜、吸收性明胶海绵,填塞不可过紧。
3.处理原则 术中出现或术后立即的面瘫,多因神经离断伤、鞘膜损伤或碎骨片压迫神经所致,应立即手术探查面神经。找到受损处,去除碎骨片,行面神经减压。如果神经已离断,则应立即行面神经端端吻合,或进行面神经移植。如果是迟发型面瘫,如术后数日出现,是由于面神经水肿或纱条填塞过紧所致,应立即抽出填塞物,并用神经营养剂、糖皮质激素等药物治疗,大多数可恢复,少数需行面神经探查术。
(二)严重出血
1.发生原因 与乙状窦和颈静脉球受损有关。
2.预防方法 在磨除乙状窦周围气房时,乙状窦表面应尽量保留一薄骨片。在清理乙状窦表面肉芽时,不可撕拉。颈静脉球高位的患者,在清理下鼓室病灶时,应特别注意,有部分患者颈静脉球与鼓室之间缺乏骨板。
3.处理原则 一旦发生出血,应立即取吸收性明胶海绵压在破损处,外加纱条填塞,小的裂伤经压迫均可止血。颈静脉球轻的损伤用压迫止血法,严重的大出血需结扎静脉。
(三)迷路炎
1.发生原因 ①在进行乳突轮廓化时,误伤半规管,最易损伤的是水平半规管;②清理迷路瘘管表面的胆脂瘤上皮时,开放了迷路;③清除听骨链病灶时不慎撕脱镫骨足板。
2.预防方法 水平半规管位于鼓窦的底部,骨管密度如象牙,当在磨除乳突气房时,一旦看到如象牙的硬质骨结构,应高度警惕。迷路瘘管上覆盖的胆脂瘤上皮可保留原位。前庭窗及镫骨上的胆脂瘤上皮应仔细清除,如无把握清除彻底,则不予触动,可考虑二次手术探查或行开放式手术。
3.处理原则 如不慎开放了迷路,应立即取筋膜覆盖瘘管开口处,避免直接吸引。一旦迷路感染,可引起严重的感音神经性聋,因此术后要加强抗感染治疗。
七、术后处理
(一)观察事项
1.注意术后有无眩晕、恶心和呕吐 如有可应用镇静剂和止吐剂。进食困难者加强支持疗法,注意水、电解质平衡。如系纱条填塞过紧引起,则应抽出部分纱条,缓解压力。
2.注意有无面瘫 如是迟发性面瘫,可给予抗生素、激素、神经营养剂如维生素B1、B12等。
3.注意生命体征 尤其是有颅内外并发症者。
(二)抗感染治疗
根据术中病变的严重程度,选择敏感的抗生素。如单纯鼓膜成形术,则预防性用药3~5d;如系中耳乳突炎手术,用7~10d;如有颅内外并发症,抗生素须应用至病情稳定后。
(三)其他事项
1.术后进半流质或软食 减少因咀嚼带来的伤口牵拉痛。
2.术后1~2d更换耳外敷料 通常术后7d拆线,10~14d取出耳内填塞纱条。有颅内外并发症者,应每日更换纱布。
3.纱条取出后,应门诊定期随访,清理术腔。
(林家峰)
第五节 鼻内镜技术
一、适用证与禁忌证
鼻腔、鼻窦解剖结构异常,导致鼻腔和鼻窦通气、引流功能障碍的任何病变,或者毗邻鼻窦和鼻腔相关区域的病变,可通过鼻内镜手术进行有效处理(表5-1)。鼻内镜手术的禁忌证同其他外科手术。
表5-1 鼻内镜手术的适应证

二、术前准备
(一)鼻窦CT扫描
鼻窦CT扫描对于显示病变性质、范围、程度以及解剖变异,指导术者准确和安全地实施手术,具有非常重要的参考价值。术前鼻窦CT扫描的要求主要有以下几个方面。
1.扫描体位 提供给鼻外科医师最理想的鼻窦CT图像应包括水平位、冠状位和矢状位。若放射影像部门条件受限,宜进行冠状位鼻窦CT扫描,然后重建水平位和矢状位。
2.扫描范围和层厚 前方到达额窦前壁,后方到达蝶窦后壁,通常层厚0.5cm,重要部位层厚应达1~2mm。
3.窗口技术 观察CT图像采取窗口技术,主要包括两个概念:窗宽和窗位。前者是CT图像显示组织密度的范围,窗宽越大,显示的组织结构增多,各种组织之间的灰度差别则减少,反之亦然。后者是窗口的中心位置,一般以组织自身的CT值(Hu)作为窗位。针对炎症或外伤疾病,通常选择层厚2mm,层间距2~5mm,窗宽1 500~4 000Hu,窗位150~300Hu。针对肿瘤疾病,则选择层厚5mm,层间距5mm,窗宽400Hu,窗位40Hu。
4.血管增强 为使正常组织和病变组织之间的密度差别增大,从静脉注入水溶性有机碘剂,如60%~70%泛影葡胺,再进行CT扫描,可观察到平扫无法显示的病变,从而对病变性质做出准确判断。
(二)药物治疗
术前药物治疗的目的是为了减轻鼻腔、鼻窦炎症反应和抑制因炎症导致的血管扩张。对于慢性鼻一鼻窦炎患者,通常推荐的处理意见为:
1.糖皮质激素 自术前2周起使用鼻用糖皮质激素,每天1次,每次2喷。常用的药物包括糠酸莫米松、布地奈德(雷诺考特)、丙酸氟替卡送(辅舒良)和二丙酸倍氯米松(伯克纳)。术前1周晨起顿服泼尼松片,每日0.5~1.0mg/kg。
2.抗生素 推荐使用第2代或第3代头孢类抗生素。
3.止血药 为减少术中出血,术前30min可肌肉注射止血药,如注射用凝血酶(巴曲酶)。
(三)医患沟通
术前手术医生应向患者及其家属全面介绍病情诊断,重点说明手术方案的合理制定、手术步骤、手术需要解决的问题、手术能够解决的问题以及可能出现的并发症,使其对手术医生既充分信任,又要对手术治疗有合理的期望值。
(四)其他准备
1.活检 如果为单侧鼻腔新生物,必须充分考虑是否为鼻腔、鼻窦肿瘤,应该通过组织活检确定病变性质。
2.检查 进行血液系统检查及心、肺、肾等重要器官的功能检查。
3.合并证处理 对一些高危因素如高血压和糖尿病等进行必要的干预。
三、手术器械
1.图像显示系统 包括监视系统、图像存储系统、视频转换器、冷光源和彩色打印机等(图5-17)。
2.手术器械 包括硬性鼻内镜(包括0°、30°、45°、70°等不同角度)、不同直径的直吸引管和不同弯度的吸引管、刮匙、探针、不同型号和角度的黏膜钳和黏膜切钳、咬骨钳、上颌窦反咬钳、鼻甲剪等(图5-18)。根据不同的病变部位,可选择一些特殊器械,如额窦长颈鹿钳等。
图5-17 鼻内镜手术图像显示系统
图5-18 鼻内镜手术常用器械
3.微创切割吸引器 包括主机、手柄和不同角度、直径和用途的钻头。
四、体位与麻醉
(一)体位
患者取仰卧位,头部垫高15°,略偏向术者。术者位于患者右侧,助手位于患者左侧。手术体位的正确摆放有助于减少手术风险(图5-19)。
图5-19 鼻内镜手术的体位
A.仰卧位,头部无垫高,虚线示前颅底的位置,与内镜夹角大,损伤颅底风险增大;
B.仰卧位,头部垫高15°,虚线示前颅底的位置,与内镜夹角小,损伤颅底风险降低
(二)麻醉
麻醉方式包括局部麻醉和全身麻醉,传统的鼻窦手术以局部麻醉为主。随着患者自身经济条件的好转,对手术舒适要求的上升,麻醉医师技术的提高和麻醉风险的降低,以及鼻内镜外科手术范围的扩大(涉及重要组织和部位),采用全身麻醉越来越普遍。麻醉效果的好坏直接关系到手术能否顺利实施。
1.局部麻醉 对患者血压影响较小,术中出血比全麻较少。当手术操作接近纸样板和筛顶等处时,患者常常有疼痛主诉,可提醒术者小心谨慎,有利于减少术中并发症。局部麻醉适合于病变表浅、范围局限的患者。局部麻醉包括表面麻醉、浸润麻醉和神经阻滞麻醉。
(1)表面麻醉:1%丁卡因30ml加1‰肾上腺素3ml混合液,浸湿脑棉,轻轻挤压棉片,湿度以提起时无明显药液滴下为度。用枪状镊将薄层棉片放进鼻腔,放置动作要轻柔,以取出棉片时无血染为最佳。麻醉分两次进行,第一次为模糊麻醉,将棉片放入总鼻道(5min);第二次为精确麻醉,将薄棉片放入中鼻道、嗅裂等处(5min)。
(2)浸润麻醉:取2%利多卡因5ml,加l‰肾上腺素溶液3滴,注射下列部位:①中鼻甲与鼻腔外侧壁连接处前外侧的鼻丘,阻滞筛前神经;②中鼻甲后端附着处稍外方的蝶腭孔,阻滞蝶腭神经分支;③钩突附着缘上、中、下三点。
(3)神经阻滞麻醉:在支配鼻腔感觉的神经干周围注射麻醉药物,其麻醉效果往往优于表面麻醉和局部浸润麻醉。神经阻滞麻醉的关键在于准确定位注射部位。
1)三叉神经节阻滞:三叉神经节位于颞骨岩部的尖端,分出的眼神经、上颌神经、下颌神经皆从卵圆孔出颅,故此处成为最佳注射部位。患者取仰卧位,头向健侧,取10cm长的5号或者7号穿刺针,2%利多卡因3ml,从颧弓下缘1cm与颧骨关节节结前1cm处垂直进针,直至遇到骨质阻力,退针少许,再朝上、后和外的方向刺入。此时患者多感上颌牙和耳部疼痛明显,表明穿刺针已达卵圆孔附近,抽吸无血液后可注药。
2)蝶腭神经节阻滞:蝶腭神经节位于上颌骨后方的翼腭窝,取5cm长的穿刺针,2%利多卡因3ml,于颧骨下缘与咬肌前缘交界处朝术侧内眦方向进针4cm,患者多感有上颌牙疼痛,表明已达翼腭窝,回抽无血即可注药。
3)眶上神经阻滞:该神经出眶上孔,主司额部感觉,将2%利多卡因2ml,于眼内眦上方lcm处朝眼眶上壁的侧上方进针4cm注药。
4)眶下神经阻滞:该神经出眶下孔,主司外鼻和上唇感觉,将2%利多卡因2ml,在眶下缘中部1cm处触摸到眶下孔的凹陷处刺入眶下孔,进针1cm注药。
2.全身麻醉 由专业麻醉人员协助,对患者的生命体征进行全程监控,提高了手术安全性。麻醉深度与麻醉时间可主动控制,术者可专注于手术而不受患者因素的影响。如出血较多,可由麻醉医师实施控制性低血压技术。全身麻醉适合于①病变深在、范围广泛、估计出血较多的患者。②精神高度紧张,估计配合较差的患者。③患有心、脑血管系统疾病,耐受程度差的患者。
(1)静脉普鲁卡因复合全麻:系静脉持续使用普鲁卡因,同时使用镇痛药和肌松药的全身麻醉。该法操作简单,但麻醉深度控制较可能。适合于手术范围较小、手术时间较短的手术。
(2)气管吸入全麻:系静脉诱导、气管吸入维持的全身麻醉。静脉诱导方法同上。吸入维持使用氧化亚氮和异氟烷。适合于手术范围较大、手术时间较长的手术。
五、手术要点与技巧
术中的精心操作常常能减少和简化术后治疗处理。在鼻内镜鼻窦手术中,要实现黏膜保护的目标,最好通过精细的外科技术,直接恢复自然窦口的通畅,同时减少组织的损伤。即使面对诸如鼻内镜肿瘤切除术等特殊处理,也应提倡保护正常的黏膜,尽可能保留鼻腔、鼻窦残余的功能。鼻内镜手术的基本方式包括从前向后法和从后向前法。
(一)从前向后法
由奥地利学者Messerklinger首先提出,故又常称为Messrklinger术式,是较为常用的术式。
1.切除钩突 以剥离子或镰状刀沿着鼻腔外侧壁上颌线的走向切开钩突,并向内侧方向分离,对头端和尾端残余的相连,可用中鼻甲剪刀剪断,取出钩突。切除钩突时,器械方向不可过度向外、向后,以免损伤纸样板。
2.开放前组筛窦 取筛窦钳咬除筛泡及其周围的气房。为防止正常黏膜(尤其是纸样板处)被撕脱,可用切钳切除病变组织,亦可先用咬钳剔除骨质,然后用切割钻处理病变黏膜。
3.开放后组筛窦 使用刮匙或咬钳从中鼻甲基板的内下方开放基板和后组筛窦,直至蝶窦前壁。开放后组筛窦时,应遵循近中线原则,即靠近中鼻甲从前向后进行,以免伤及视神经管。
4.开放蝶窦 使用刮匙或咬钳从最后筛窦气房的蝶筛隔板进入蝶窦,也可从蝶筛隐窝处蝶窦自然开口进入。蝶窦自然Ⅵ位于蝶窦前壁距后鼻孔上缘10~12mm近中线处,比较恒定的解剖参考标志是上鼻甲。在蝶筛隐窝狭窄、寻找窦口困难时,切除上鼻甲后下部有助于暴露开口。为有效恢复术后鼻窦引流的生理功能,应注意保护窦口下缘黏膜的完整性,可以向内、上、外方向扩大窦口(图5-20)。
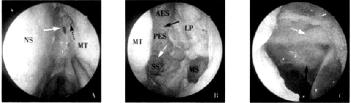
图5-20 鼻内镜手术开放蝶窦
A图示蝶窦自然开口(白色箭头),MT中鼻甲,NS鼻中隔,黑色箭头为后鼻孔上缘,黑虚线箭头为切除的上鼻甲;
B图示全组鼻窦开放术后,MS上颌窦,AES前组筛窦,PES后组筛窦,LP纸样板,SS蝶窦,黑色箭头示筛前动脉白虚线箭头示视神经管;
C图示蝶窦内结构,SS蝶窦,白虚线箭头示视神经管,黑色箭头示颈内动脉管
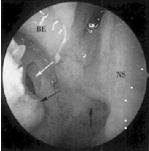
图5-21 上颌窦自然口的位置
5.开放上颌窦 正常情况下,上颌窦自然口位于筛漏斗的后下部,钩突下部的后方,一般在45°鼻内镜下均可以较好暴露窦口,可以使用弯头探针在筛泡前下方沿着钩突缘向下方滑行。若上颌窦自然口开放良好,窦内无明显病变,则不必破坏其自然引流结构。若上颌窦自然口阻塞,可以向后囟或前囟开放窦口,直径达1~2cm。为有效恢复术后鼻窦引流的生理功能,应注意保护窦口下缘黏膜的完整性(图5-21)。鼻内镜下在钩突尾部(黑色箭头)后方、筛泡(BE)前下方显示上颌窦自然开口(白色箭头),NS:鼻中隔,红色箭头为后鼻孔上缘。
6.开放额窦 额窦手术是鼻内镜手术的热点与难点。目前,额窦手术方式以经鼻内镜下切除额窦VI气房、建立宽敞的额窦引流通道,保留正常解剖结构的术式为主流。国内外许多专家根据各自的理论,建立了各具特色的手术方式:
(1)Graf分型的手术方式:根据患者病变累及的范围和严重程度,Graf建立了经鼻内镜额窦开放手术的分型方法(图5-22)。May提出与Graf相对应的鼻内镜下额窦开放术(nasofrontalapproaches,NFA)的分型。图示GrafI、Ⅱ、Ⅲ型手术范围。
(2)WormaldPJ术式:以鼻丘气房为中心的经鼻内镜额窦开放术。理论依据为鼻丘气房的上壁为额窦的底壁,鼻丘气房的后壁构成了额隐窝的前壁,只要在术中打开鼻丘气房的顶壁和后壁,即可开放额窦底壁。其基本手术方式(图5-23):在中鼻甲和鼻腔外侧壁之间“腋窝”之外侧处做一蒂部在内上方的皮瓣,向内上方翻起,暴露“腋窝”下方骨质,用咬骨钳去除鼻丘气房的前壁,进入鼻丘气房,再将鼻丘气房上壁和后壁去除,即开放额窦底壁和额隐窝前壁。以鼻丘气房为中心的经鼻内镜额窦开放术。

图5-22 鼻内镜额窦手术(Graf术式)(https://www.daowen.com)
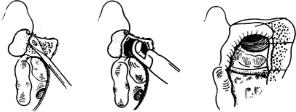
图5-23 鼻内镜额窦手术(WormaldPJ术式)
(3)FriedmanM术式:以钩突上部为中心的经鼻内镜额窦开放术。理论依据为钩突的上端附着主要有3种方式。①附着在颅底、中鼻甲和纸样板,钩突上端不同附着方式导致额窦不同的开口形式;②附着在纸样板(包括鼻丘气房),则额窦开口在钩突与中鼻甲之间;③附着在前颅底和中鼻甲,则额窦开口在钩突与纸样板之间,术中可根据钩突上端附着的方式寻找额窦的引流开口。其基本的手术方式(图5-24):在冠状位鼻窦CT上判定钩突附着,手术中定位钩突上端的附着,在钩突上端的外侧或内侧来追溯寻找额窦开口。以钩突上部为中心的经鼻内镜额窦开放术,示钩突上端分别附着在纸样板、颅底和中鼻甲。
图5-24 鼻内镜额窦手术(FriedmanM术式)
总之,额窦开放术成功的关键是确认并彻底清除额隐窝和额窦口的气房,重建良好的额窦引流通道,尽可能保留额窦口的黏膜。对于额窦不同的病理状态,应采用不同的手术方式,其原则是:选择由简至繁、由创伤小至创伤大、由鼻内径路至鼻外径路的方法,进行有的放矢的治疗。当然,如果以上术式能够在先进的影像导航系统下完成,将会更加微创、安全。
(二)从后向前法
由德国学者Wigand首先提出,故又称为Wigand术式。该术式适合于既往手术造成鼻腔鼻窦结构缺失、解剖标志欠清、仅仅局限于后筛和蝶窦的患者。
1.开放蝶窦 使用中鼻甲剪刀剪除中鼻甲后、下1/3,沿着上鼻甲(或者最上鼻甲)与鼻中隔之间,在蝶筛隐窝处寻找蝶窦自然开口。蝶窦自然口距离前鼻孔一般不超过7cm,距离后鼻孔上缘1~1.5cm,与鼻底的夹角30°。找到开口后,根据暴露病变的需要,使用环形咬切钳(circularpunch)或者蝶窦咬骨钳,向不同方向开放扩大蝶窦开口,原则上不能环形损伤窦口黏膜,防止造成术后窦口狭窄。术者心中要明确:蝶窦外侧壁有视神经和颈内动脉走行,随时保持警惕。
2.开放其他鼻窦 自后向前逐一开放后组筛窦和前组筛窦气房、额隐窝周围气房以及上颌窦,基本方法同从前向后法。
六、并发症防治
(一)并发症分类及发生率
鼻内镜外科技术操作区域邻近眼眶、颅底等重要结构,解剖毗邻关系复杂,如操作不当,容易出现并发症。按照严重程度分类,可分为轻微并发症和严重并发症;按照部位分类,可分为颅内并发症、眼部并发症、鼻部并发症和血管并发症等。关于鼻内镜手术并发症的发生率,国内外文献报道差异较大,国外为0~24%,国内为0~16%,这其中存在一个对并发症的定义和分类问题。
(二)并发症发生的相关因素
鼻内镜手术并发症发生的相关因素主要有5个方面。
1.术者经验 研究数据表明,并发症发生率的高低在不同技术水平的术者间存在较大差异。有学者按照时间顺序,将2000例鼻内镜手术并发症的发生时间分3个阶段,结果显示前、中、后三个阶段并发症的发生率差异明显,分别为19%、12.5%、5.9%。这种现象被称之为“学习曲线”。尽管有学者对此存有异议,但是术者经验,尤其是在各种不利情况下对解剖标志的正确判断能力,在并发症的影响因素中起着重要作用。
2.解剖结构 先天或后天的许多因素使鼻腔鼻窦的解剖结构发生明显改变,如Onodi气房伴有筛窦、蝶窦骨壁变薄,前期手术使鼻窦骨质增厚、中鼻甲残缺等,可造成解剖标志消失、毗邻关系发生改变,术者易出现判断失误,导致并发症发生。
3.术中出血 术前鼻窦黏膜炎症没有经过规范治疗,基础疾病如高血压、出血性疾病没有得到有效控制、长期服用阿司匹林、手术操作粗糙等造成术中创面剧烈出血,术野不清,解剖标志难以辨认,盲目进行操作,增大并发症的发生率。
4.麻醉方式 许多学者认为,局部麻醉较全身麻醉发生并发症的概率要低,这是由于局麻手术往往出血较少,术野的清晰度较高。此外,局麻手术时,术中可以通过患者的疼痛反应判断手术的部位和深度,避免操作不当;而全麻手术时,必须等患者麻醉苏醒后才有机会发现并发症的可能体征。但这并不意味着全身麻醉手术风险一定更大,全身麻醉有专业麻醉医师相助,术者可以更加从容处理病变,不为患者的自身感受所纷扰。
5.右侧手术 尽管有文献统计认为右侧鼻腔手术并发症的发生率,尤其是严重并发症,明显高于左侧,提示这可能与大部分术者左侧操作更加顺畅自然相关,但笔者的经验并不支持这一理论。
(三)并发症的预防及处理
全面掌握鼻腔鼻窦的解剖知识、系统进行鼻内镜鼻窦手术的训练是预防并发症发生的关键环节。一旦发生手术并发症,应采取正确的处理方法与补救措施。
1.颅内并发症 系前颅底骨质和(或)硬脑膜破损所致,常发生在筛凹、筛板和额突等处。颅内并发症包括颅内血肿、颅内感染、气脑、脑脊液鼻漏、脑膜膨出和脑实质损伤等。颅内出血和血肿的处理应根据血肿的大小、形成的速度、位置、临床症状,从简单地使用止血药物、脱水剂、激素、局部止血、术腔引流到选择介入治疗、开颅血肿清理等;若发生颅内感染、气脑等,应采取积极的抗感染治疗;发生脑脊液鼻漏、脑膜膨出等损伤,应采取脑脊液鼻漏修补及颅底缺失修补术。
2.眼部并发症 系损伤纸样板、眶尖和视神经管、泪道等处骨壁,导致筛前和筛后动脉出血,内直肌、视神经和鼻泪管损伤。临床表现为眶周青紫(俗称“熊猫眼”)、眼睑肿胀、眼球运动障碍、复视、视力障碍和溢泪等。
视神经损害的原因如下。
(1)手术直接在蝶窦和后组筛窦外侧壁进行,直接钳夹和骨质压迫损伤了视神经;手术中误将视神经隆突当成后筛,用吸引管头挤压时造成局部骨折外移,压迫视神经,造成视力急剧下降;也有将前组筛窦外侧的纸样板当成了中鼻甲基板,手术进入到眶内,将眶脂肪当成鼻息肉进行切割,损伤眶内段视神经。
(2)手术造成眶内严重出血,血肿压迫视神经,造成视力间接损害。
(3)手术造成的眶尖综合征、神经反射、术中使用的卡因和肾上腺素,造成眼部缺血性损害,由于手术刺激导致视网膜中央动脉栓塞等。
眼球运动障碍的原因如下。
(1)直接损伤,多为眼球运动障碍的最主要原因。内直肌与纸样板临近,两者之间仅隔以薄层眶筋膜、少量脂肪和眼球筋膜(Tenoni囊)。在鼻内镜手术中,当手术钳,尤其是鼻息肉切割器进入到眶内时,非常容易引起内直肌损伤,引起眼球运动障碍,表现为眼球运动时疼痛、复视、眼球外斜、向内侧运动障碍;其他如上斜肌和下直肌受损的机会相对较少。
(2)眼外肌周围的眶内损伤导致的局限性无菌性炎症和眶内纤维化(脂肪粘连综合征)也会导致一定程度的眼球运动障碍。
(3)支配眼外肌的血管和神经的损害导致眼球活动障碍,但这种情况比较少见。
(4)眶内广泛出血导致的眶尖综合征,在眶尖部血肿直接压迫了支配眼肌的眶上裂内的神经和血管。
眼球运动障碍的处理比较困难,早期全身应用糖皮质激素可减轻损伤附近可能发生的粘连和瘢痕。肌肉的挫伤、神经和血管的损伤导致的眼肌运动障碍可观察保守治疗3个月。如果病情无好转,可以考虑眼外肌矫正术,但手术时机目前尚无定论,笔者不建议早期进行眼肌探查,因为部分眼肌功能障碍可能在积极的药物治疗后恢复,同时,早期损伤后局部出血,组织标志不清,肌肉处于肿胀状态,不适合手术,一般认为在3~6个月以后。手术方式包括内直肌后移、筋膜连接眼球和内直肌残端以修复缺损的内直肌,但恢复情况并不乐观,尽管可以减轻复视的程度,但眼球运动通常只能部分恢复。
对于眶尖综合征导致的眼球运动障碍,应尽早进行眶尖减压术来达到改善眼球运动的目的,如果早期干预,通常预后比较好,但完全恢复需3~6个月。
临床上泪道损伤的发生率为0.3%~1.7%,常见原因如下。
(1)下鼻道开窗:鼻泪管的下鼻道开口位于下鼻道顶端,距离前鼻孔25mm,下鼻道开窗时位置过于向后、上,容易损伤鼻泪管开口。
(2)扩大上颌窦口:上颌窦自然口前缘距离鼻泪管后缘的距离为5~10mm,扩大时用反咬钳过分向前、下开放,可以损伤鼻泪管。
(3)切除钩突:钩突中部附着在泪骨上,如果用咬骨钳过度咬除钩突中部附着部位骨质,尤其是泪囊内侧壁骨质菲薄时,可能损伤泪囊。但幸运的是,70%~80%的泪囊和鼻泪管损害的患者术后并不出现溢泪等临床症状,如果术中发现这一情况,可适当扩大泪囊内侧壁,术后定期进行泪道冲洗。如果出现溢泪和慢性泪囊炎,经鼻内镜泪囊鼻腔造孔术是解决这一并发症最重要的一条途径。眶纸板和轻度眶筋膜的损伤不必特殊处理,术后注意用足量的抗生素,禁止擤鼻涕,1周内不要行鼻腔冲洗,术后早期可以采用冷敷。严重眶纸样板损伤会导致眶内出血。当动脉受到损伤时,出血迅速,导致眶内血肿,称为眶内急性出血,症状出现严重、迅速,表现为眼球疼痛、眶周青紫、视力急剧下降、眼球突出、眶内压迅速增高,眼球运动障碍等。而牵拉、切割眶脂肪、眼肌和静脉系统的损伤,导致的眶内出血可能会轻微得多,称为慢性出血,一般都有自限倾向。
临床对于眶内出血普遍的处理方式包括:抽出鼻腔填塞材料、静脉应用止血药物、甘露醇和利尿药等减轻眶内压、糖皮质激素减轻眶内组织水肿。如果这些处理仍然不能减轻症状,文献认为无论是动脉性还是静脉性眶内出血,当眼压超过40mmHg,并出现视力下降时,立刻行外科紧急处理,包括外眦切开术、眶减压尤其是眶尖减压术,甚至视神经减压手术。预防或成功救治视力丧失要求迅速识别患者的临床症状,包括眼部疼痛、眼球突出、眼球坚硬度(眼压)增高、眶周水肿、视敏度下降和眼球活动障碍,一旦出现上述症状,需要急症处理。但如果术后视力下降不明显,临床判断创伤比较轻微,而且无急性进展的趋势(如局限性眶内出血、眼压轻度升高、眼球轻前凸),可在严密监控下进行药物治疗24~48h,再视疗效进行相应处理。
3.大出血 引起鼻窦手术大出血的原因为术中损伤较大的血管如筛前动脉、筛后动脉、蝶腭动脉,甚至颈内动脉或海绵窦。一旦出现上述血管损伤,先采用含肾上腺素或者生理盐水的棉片、纱条或明胶海绵压迫局部止血,并用双极电凝止血。若损伤颈内动脉,上述方法往往难以奏效,应立即行颈内动脉介入栓塞或颈总动脉结扎术,但有可能引起患者死亡或者偏瘫。
4.术腔粘连和闭锁 术中切除中鼻甲基板下缘、中鼻甲根部骨折以及中鼻甲骨质被切除等,是造成中鼻甲漂移的主要原因,导致中鼻甲与鼻腔外侧壁粘连。上颌窦、额窦或蝶窦窦口闭锁的主要原因是开放各鼻窦时,窦口黏膜环形损伤所致,保证黏膜的完整性,勿过度处理囊泡和水肿黏膜,以免妨碍黏膜创伤修复的生理过程,导致瘢痕愈合。
七、术后处理
鼻内镜鼻窦手术后的处理是鼻内镜外科围术期综合处理的重要组成部分。术后处理的目的是维持鼻腔、鼻窦的通气与引流。术后处理的内容主要包括局部与全身用药策略、内镜下的清理以及鼻腔冲洗等。但到目前为止,术后处理尚无任何标准与指南。
(一)局部药物治疗
局部药物治疗在术后处理中占有重要地位,主要包括糖皮质激素和减充血剂的应用。
1.鼻用糖皮质激素 必须认识到,手术本身并不能消除鼻腔和鼻窦黏膜的炎症。手术的目的只是切除不可逆性病变黏膜,矫正解剖结构异常,重建鼻腔、鼻窦的通气与引流,为术后鼻腔规范用药、鼻腔鼻窦黏膜的良性转归创造条件。术后规范用药是慢性鼻一鼻窦炎治愈的重要条件,而糖皮质激素鼻喷雾剂是术后局部最主要的药物,目前临床使用的局部激素包括布地奈德、糠酸莫米松和丙酸氟替卡松。这些药物具有良好的抗炎作用,可消除黏膜炎症与水肿,控制变态反应的发作频度和程度,延缓与预防鼻息肉的复发,并且具有较好的药物安全性,因而在术后处理中占有重要地位。术后常规剂量(每天每侧鼻腔1~2次、每次2喷)的使用一般需要维持3个月以上,以后可根据术腔的炎症状态与症状的控制程度逐步减量,每隔1~2d一喷,直至炎症完全消退、症状完全消失,术腔完全上皮化为止。为达到更好的治疗效果,术后必须认真指导每位患者如何正确使用鼻喷雾剂,朝向中鼻道的方向喷雾和适度的呼吸支持是最重要的两个步骤。
2.鼻用减充血剂 麻黄碱、萘甲唑啉和羟甲唑啉等减充血剂对于迅速缓解鼻塞症状,促使鼻腔和鼻窦分泌物的引流、促进糖皮质激素鼻腔导入具有一定作用。但这类药物具有较为严重的毒副作用,长期使用可造成鼻黏膜纤毛倒伏与脱落、传输功能下降,导致药物性鼻炎。因此,原则上要限制长期使用减充血剂,更要杜绝滥用减充血剂。在上述鼻腔减充血剂中,盐酸羟甲唑啉因为作用时间长,副作用相对较小而被专家推荐,但一般连续使用不超过4d,一天不超过2次,停药3d后可以再使用。
(二)全身药物治疗
全身药物治疗主要包括口服糖皮质激素、抗组胺药、抗生素和黏液促排剂等。
1.糖皮质激素 全身使用糖皮质激素与鼻腔局部使用的作用机制相似,但用药原则大不相同。由于全身长期使用糖皮质激素的副作用较大,一般推荐短期口服疗法。应用原则为:①选择生物半衰期较短的药物如泼尼松,以免在体内产生蓄积;②按照个体体重决定使用剂量,成人使用泼尼松的中等剂量为0.5~1mg/(kg·d);③晨起空腹顿服,以模拟体内激素的生理昼夜节律;④使用疗程不宜超过10~14d;⑤无需逐步减量撤药。
2.抗组胺药 对于合并变应性因素的患者,抗组胺药可控制变态反应的速发症状,减轻黏膜的水肿,抑制炎症的复发。地氯雷他定等新一代抗组胺药物安全性较好,对中枢神经系统无明显副作用,在临床中使用较为广泛。
3.抗生素 术后可选择第2或第3代头孢类广谱抗生素治疗,使用时间一般不超过2周,对于合并严重感染者,可适度延长。抗生素种类的选择,最好能基于分泌物的细菌培养与药敏实验结果。近些年,不少文献报道术后长期使用低剂量的大环内酯类抗生素具有一定的临床效果。有证据表明,该治疗方法并非依靠大环内酯的抗菌作用,而是通过下调核转录因子通路(类似于糖皮质激素的作用机制),从而达到抑制炎症的目的。
4.黏液促排剂 标准桃金娘油等黏液促排剂具有促进浆液腺分泌、加快黏膜纤毛摆动和一定的抗炎作用,在术后前期使用可加快术腔的清洁速度,在术后的中后期也可调节患者分泌物的黏稠程度。
(三)鼻内镜下清理术腔
鼻内镜下清理是术后处理的主要内容之一,其目的就是去除术腔的结痂与分泌物,维护鼻腔、鼻窦的通畅引流,清理瘢痕粘连组织,并对指导药物的治疗做出合理判断。应当指出,对术腔水肿黏膜或囊泡的过度处理,势必会造成新的创伤,导致黏膜的再次肿胀,从而妨碍正常的生理修复。
术后早期,对于窦腔分泌物的清理,由于0°镜常常容易遗漏额窦以及上颌窦深处的分泌物,建议多使用30°、45°或70°镜进行观察。吸引时,应选择弯度和口径合适的吸引管操作。对于窦腔结痂的清理,应适当有度。在结痂形成早期,因其与深层组织紧密相连,若强行分离,势必破坏痂下愈合的生理过程,造成新的出血创面,反而形成更多结痂。因此,对于不妨碍窦腔通气引流的结痂,不妨待其与组织松脱、分离后,再进行清理。对于额窦手术,术中使用骨钻常常会在额隐窝遗留实质性的黏膜去除区域,这些区域的结痂对窦腔影响较大,如遗留未除,容易造成窦口闭锁。由于术后早期黏膜抗损伤能力极弱,器械操作要求稳定;对于一些难以窥及的部位,不要一味强求直视下操作,减少黏膜的再损伤和加速鼻窦和鼻腔的清洁是本阶段处理的关键。
术后中后期,多数患者窦腔会出现不同程度的黏膜水肿与囊泡,这种情况与炎症刺激与手术损伤直接相关,可能是局部淋巴回流障碍和黏膜纤毛功能低下的结果。对于轻度的黏膜水肿与小型囊泡,若不妨碍窦腔引流,不必急于处理,此时应加强局部和全身药物治疗,一般在4~8周后可明显消退。对于大型囊泡,可刺破放出囊液,避免对窦腔通气引流和药物导入的影响。针对肉芽组织和瘢痕粘连组织,可采取锐性分离与切除,表面覆以吸收性明胶海绵或止血纱布等。若窦口逐渐出现狭窄、甚至闭锁,则应及时予以扩大和开放,有时需要多次反复处理。否则,只好采取再次手术。
(四)鼻腔冲洗
鼻腔冲洗对于湿润鼻黏膜、抑制结痂形成、冲刷分泌物、减少有害颗粒沉着具有一定作用,至于使用等渗还是高渗盐水可能并不十分重要。需要注意的是,使用的盐水和冲洗的装置要避免污染,冲洗时不要急于求成而不断加大力度,导致耳部疾患。
(宁 博 姜绍红)
第六节 喉内镜技术
一、直接喉镜检查
直接喉镜有薄片型、普通型、侧开式及前联合喉镜等类型。按其大小分成人、儿童、婴儿三种。直接喉镜检查适用于颈短、舌厚、会厌卷曲及咽反射敏感而间接喉镜检查不成功者,同时可进行咽喉部活检、喉部小手术(如声带小结、息肉、囊肿、良性肿瘤及瘢痕的切除)、喉部冷冻、电灼、激光治疗、声带注射、喉狭窄扩张及取咽喉部异物等。气管插管或支气管检查时可用直接喉镜引导。近年随纤维(电子)喉镜的普及应用,直接喉镜检查有减少趋势。
检查前4~6h禁食,术前30min使用巴比妥类镇静剂及阿托品。一般采用表面麻醉,婴幼儿可在无麻醉下进行。表面麻醉或小儿无麻醉下操作困难者,可行全身麻醉。检查时受检者仰卧位,垫肩,头后仰。检查者以纱布保护受检者上切牙,左手持镜沿舌背正中或一侧放入口咽部,至舌根时,轻向上提,将喉镜插入喉咽部,看见会厌后将镜远端稍向后倾,挑起会厌,暴露声门。依次检查舌根、会厌溪、会厌、杓会厌襞、杓状软骨、室带、声带、声门下区、两侧梨状窝、喉咽侧、后壁和环后间隙等处。
有颈椎疾病、严重心肺及全身其他病症、高龄及体质衰弱者不宜进行此项检查。喉阻塞患者检查时需密切注意呼吸。检查操作时动作要轻柔,以免损伤黏膜。不可以上切牙为支点,否则易损伤或脱落。检查时间不宜过长,以免引起喉水肿。术中如发生喉痉挛应立即停止手术,嘱受检者坐起,做深呼吸,多能恢复。声带前联合暴露不佳者可嘱助手将患者头位稍抬高或将甲状软骨向后轻压。术后禁食2h,酌情使用抗生素及激素。
二、硬管喉内镜检查
硬管喉内镜又称望远喉镜或放大喉镜,系为利用透镜光学原理制成的硬管装置,由近端目镜、镜管及远端物镜构成。根据镜前端观察角度分前视型(0°)、前斜视型(30°)、侧视型(70°、90°)及后视型(120°)等。镜管外径8~10mm,长150~200mm,采用光导纤维传输照明,具有图像放大作用。硬管喉内镜可与摄像系统、喉动态喉镜、电子计算机等连接应用。硬管喉内镜下所见为喉真实图像,视野明亮、图像放大、有较好色彩及分辨率,所获图像清晰不失真,可清楚观察喉部解剖结构,准确判断喉部病变。
检查前用1%丁卡因液行咽部黏膜表面麻醉。检查时受检者面向检查者端坐,上身稍前倾,头稍后仰,张口伸舌。检查者一手用纱布包裹舌前部向外轻轻牵拉,另一手持镜将镜体置入口咽部,镜体可轻轻下压舌体,避免用镜头硬碰咽后壁,嘱受检者发“i”音,使会厌上抬,喉腔暴露。检查者转动镜体,调整其角度及位置,观察舌根、会厌溪、会厌、杓会厌襞、杓状软骨、室带、声带、梨状窝、喉咽侧、后壁和环后间隙等结构。
三、纤维(电子)喉镜检查
纤维喉镜由导光性强、可弯曲的玻璃纤维制成,镜体柔软,长30cm,外径为3.2~6cm,镜远端可上、下弯曲,带有吸引及活检管腔。采用冷光源照明,可配用电视摄像监视系统。电子喉镜外形和纤维喉镜相似,其利用前端的CCD成像,图像更清晰,可锁定瞬间图像,储存于电脑,随时调阅打印。该检查适用于因颈短、舌厚、会厌卷曲、张口困难、咽反射敏感、颈椎疾病、全身慢性疾病、年老体弱、精神紧张等不能耐受间接、直接喉镜检查的患者,可进行鼻咽、喉咽、喉部检查、活检及小手术。检查前采用1%丁卡因液进行咽部表面麻醉。检查时患者仰卧或坐位,术者一手持镜体,拇指控制角度钮,另一手持镜远端自一侧鼻孔或经口插入,缓慢推进,经鼻腔、鼻咽、口咽达喉咽,然后将镜体越过会厌达喉前庭,即可见声门图像。依次检查鼻咽、会厌、梨状窝、喉咽侧壁、后壁、室带、声带、声门下区、杓状软骨及环后间隙等处。嘱患者发“依……”声,可观察声带与杓状软骨活动。
(宁 博 代长青)
第七节 嗓音功能评价法
一、喉动态镜检查
喉动态镜是利用频闪光源照射来观察声带振动特征的检查仪器。Stamper首先发明了机械式喉动态镜。Kaller利用电子闪光管原理研制了电子喉动态镜。钟子良在国内首次应用电子喉动态镜。近年喉动态镜有很大发展,将其与支撑喉镜、手术显微镜连接,在进行喉显微外科手术时能同步观察声带振动状况,更有利于提高手术效果;将喉动态镜与摄像系统及电子计算机连接,可在检查的同时将声带振动情况摄像、显示并存储、打印。
(一)检查原理
正常发声时声带振动非常迅速,为100~250次/s,而人的视觉只能辨别每秒不超过16次的振动,故用肉眼无法观察高速的声带振动,因此,必须借助于某种方法使声带这种快速振动相对减慢。喉动态镜即是利用快速闪烁的光源照射使声带形成一种似乎静止或缓慢活动的光学幻影,当光源闪烁频率与声带振动频率同步时,声带则好像不运动(静相);当闪光频率与声带振动频率有差别时,则可看到声带似乎缓慢振动(动相),所见到的振动频率是声带实际振动频率与闪光频率之差。
喉动态镜由频闪光源系统、接触麦克风、脚踏开关、喉内镜、摄像系统及显示器等构成。工作时声带振动频率通过接触麦克风、声频放大器传至差频产生器,由差频产生器根据声带振动频率调节频闪光源的频率(脚踏开关亦可调节频闪光源的频率),频闪光源通过硬管或软管喉镜照射在声带上,使肉眼观察到的声带振动速度相对变慢或静止。
(二)检查方法
检查前用1%丁卡因液行咽部黏膜表面麻醉。检查时受试者取坐位,将接触麦克风固定于颈前喉体部,头稍后仰,张口伸舌,检查者一手用纱布包裹舌前部向外轻轻牵拉,另一手将喉镜伸入口咽,嘱受试者发“i”音,脚踏开关控制闪光频率,观察不同音调(高音、低音)、音强(强音、弱音)、声区(真声、假声)的声带振动情况(静相或动相)。
(三)观察内容
1.基频 声带振动固有频率可白喉动态镜仪器上显示出。基频与年龄、性别有关,声带病理情况下基频可下降或升高。
2.声带振动对称性 观察两侧声带振动是否同步。正常情况下双侧声带应呈对称性振动,当一侧声带病变时可与对侧声带振动不同步,表现为患侧振动慢或不振动。
3.声带振动周期性 观察声带振动是否规则。正常声带振动周期规则,声带病变时可出现非周期性振动,显示声带振动不规则,或部分振动、部分停止振动。
4.声带振动幅度 观察声带振动幅度大小,双侧是否相同。正常声带振幅有一标准范围,左右相等。当声带张力下降时,可出现振幅增大,甚至呈帆状起伏,而声带张力上升时振幅可变小。
5.声带黏膜波 观察黏膜波大小、有无及形态。黏膜波反映了声带表层组织结构功能状态。声带黏膜病变时黏膜波可减弱,声带黏膜与深层组织粘连、声带手术损伤深层、声带闭合不全或张力下降等均可致黏膜波减弱甚至消失。
6.声门闭合形态 观察发声时声门是完全闭合、部分闭合还是完全不闭合。正常发声时,声门可完全闭合或部分闭合;发弱声或假声时,声门闭合程度降低;声带麻痹、沟状声带、声带小结、息肉、囊肿及肿瘤等可导致声门闭合不全。
(四)临床应用
1.初步鉴别声带病变性质 一般认为,良性声带病变多限于黏膜层,故声带振动多正常。黏膜波可表现为正常、减弱或增大。声带恶性病变可由黏膜向深层浸润,黏膜波消失,声带振动减弱或消失。声带麻痹时其张力下降,弹性减弱,声带振动不规则、振幅增大呈帆状起伏或振动消失,黏膜波减弱或消失。
2.判断声带麻痹类型和程度 完全性麻痹时,患侧声带振动及黏膜波均消失。部分麻痹时,患侧声带仍有振动,但振动不对称、不规则,振幅增大,黏膜波减弱。
3.区别器质性与功能性发声障碍 器质性声带病变可出现患侧声带振动及黏膜波异常,而功能性病变声带振动及黏膜波均正常。
4.评估声带病变预后 如黏膜波从有到无,则反映黏膜表层病变逐渐加重或向深层侵犯。如声带振动出现异常,则表明深层开始病变,振动逐渐减弱或消失提示深层病变加重。如黏膜波或振动从无到有,则表示声带病变开始恢复。
二、电声门图检查
电声门图(EGG)是一种通过监测声带振动时声阻抗变化,而将声门开放关闭运动描记为声门波图形的非侵入性检测技术,通过观察分析声门图形特征来间接判断声带的振动特点及变化规律。
(一)检查原理
电声门图检查是将两个金属电极置于颈部甲状软骨两侧表面皮肤上,电极连接声频发生器、放大器及测量仪,测试时在电极之间施加一高频恒压信号(电压或电流),然后测量受声带振动调制的电极间阻抗(或导纳)的变化。这种阻抗的变化反映了声门横向接触面积,双声带接触面积越大,阻抗越小;反之,阻抗越大。声门开放时阻抗增加,描记曲线上升,声门关闭时阻抗减小,描记曲线下降,由此而记录反映声门不断开放关闭振动过程的声门图波形。因声门图输出信号在声带接触时产生,故电声门图主要反映了声门闭合情况。
电声门图观察指标包括①振幅大小;②波形特征;③速度商(SQ):SQ=开放期/闭合期;④开放期(OQ):OQ=开放相/振动周期。
(二)正常电声门图特征
正常电声门图波形呈现随时间而变化的有规律的弧形光滑曲线,每一振动周期声门波可分为:①关闭相:显示声门自开始闭合至完全闭合的时间;②完全闭合相:表示声门完全闭合的时间,又称平台期;③开放相:为声门自开始开放到完全开放的时间。
正常声门图显示关闭与开放周期有一定规律性,开放相一般比闭合相长;关闭相上升边坡度大,开放相下降边坡度小,有一定弧度,表明声门闭合速度大于开放速度;关闭相坡峰平台期较长,表明声带接触面积大,耗气量小,发声效率高。
声门图波形能反映声带解剖结构及生理功能随年龄而变化的特征:①成年人声门波曲线光滑,闭合相上升边较开放相下降边陡峭;②老年人声门图曲线不光滑,振幅降低,上升及下降边均变缓,表明声门闭合及开放速度均下降;③儿童声门闭合速度小于开放速度,闭合相较开放相长。
声门图可反映声区的变化:①在低的吱嘎声时声带松弛,关闭相较快,开放相减慢,波形失去规则,声门波可呈双相,周期不规则,幅度大小不均,完全关闭相延长;②胸声时完全关闭相较长,波形较圆滑;③假声时完全关闭相缩短,没有一个平坦期或平坦期很短,开放相与闭合相接近,波形变尖,表明声门闭合程度降低;④气息音(耳语)时,声带不能完全接触,振动减弱,波峰低矮。
(三)异常电声门图特征
声带器质性病变时声带张力、声门开闭速度、声带接触面积和时间、声门开放大小等变化均可在声门图上反映出来。声带充血肥厚时组织体积增大,则可表现闭合相延长,开放相缩短。当声带病变(如声带结节、息肉、水肿、肿瘤等)导致声门闭合障碍时,声门图可出现关闭相延长。声带结节时声门图SQ值可降低。声带带蒂息肉表现声门图开放相切迹;广基息肉主要变化为开放相陡峭;声带下缘息肉出现关闭相切迹。痉挛性发音障碍可出现声门图波形改变及周期不规则。声带麻痹时声门不能有效关闭,声门波呈锐角形,SQ值减小,发强声时OQ值比弱声大。
三、嗓音的声学测试
嗓音声学测试技术采用物理声学检测手段收集、处理嗓音信号,获取有关声学特征并进行声学分析,为嗓音质量提供定量依据,以客观评价嗓音功能。
(一)测试仪器
1.语图仪 由录音装置、外差式频率分析装置及显示装置三部分构成,显示的语图为时间、频率、强度的三维图形,横轴代表时间,纵轴代表频率,声强以灰度表示。
2.声谱仪 仪器组成基本同语图仪,显示的声谱图为在某一时间断面上的频率、强度二维图形。声谱仪可自动进行快速的数模(A/D)转换和快速傅里叶变换,使图形数据化并显示。
3.电子计算机声学测试系统 硬件部分包括电子计算机、声卡、音箱、话筒、前置放大器及打印系统,计算机内设有声学分析软件程序,工作时嗓音信号输入话筒,经前置放大器信号放大,A/D转换显示声波图形,信号采样进行软件分析,获取声学数据、语图,进行嗓音质量评估。
(二)测试方法
最常采用的方法是检测口腔输出的嗓音信号,测试在隔音条件下(环境噪声45dB以下)进行,受试者口距麦克风5~10cm,发元音(a或i),持续3~5s,声音信号经话筒输入声学测试仪器,再经A/D转换实时显示声波图形。选取中间平稳段声样进行声学分析,获取有关声学数据,并对嗓音质量作客观评价。
口腔声音信号易受喉部以上共鸣及吐字结构的影响,故可应用颈前接触麦克风拾取发声时声带振动信号,获得直接声门声学信号,减少声门上结构对声音信号的影响。测试时受试者将接触麦克风戴于颈部,同上发持续元音,声带振动信号经颈前软组织传至接触麦克风,然后输入测试仪器内处理分析。
(三)观察指标
1.声学参数 包括:①基频(F0)。为声带振动的最低固有频率,表示声带每秒钟振动的次数,以Hz为单位。②基频标准偏差(sF0)。为一个基频偏差量的测定值。③基频微扰(jitter)。用来描述相邻周期之间声波的微小变化,又称音调扰动。④振幅微扰(shimmer)。用来描述相邻周期之间声波幅度的微小变化。⑤谐噪比(H/N)。反映嗓音信号中谐音与噪音成分的比例。⑥声门噪声能量(NNE)。因声门非完全闭合、气流泻漏所产生的噪声能量。
2.语图 主要观察指标有:①基频(F0)。为声带振动的最低固有频率,既第一谐波频率,声图中可借谐波波纹宽度进行估算。②谐波(harmonicwave)。为正常声音信号中有一定规律、波形及频率的声波曲线,包括基频及与基频成整倍数频率的正弦波。③元音共振峰(formant)。特殊元音频谱中由共振而形成的一些声能较集中、幅值较大的谐波成分。一般有三个共振峰。④噪声成分(noise)。系由很多紊乱、断续、不协调的基音和它们的谐音形成的声音信号,在声图上显示为点状图形特征。
(四)临床应用
嗓音声学参数检测技术可客观、定量反映嗓音质量,评价喉部功能状态。
1.区别正常与病态嗓音 正常嗓音各声学参数值在正常范围内,语图谐波呈正弦、均匀、规律的波纹状,图形整齐、清晰,共振峰处声能较强,峰带明显而清楚,集中于和处,噪音成分极少。嘶哑嗓音可表现各项声学参数值不同程度升高或下降,语图显示谐波不规则、断裂甚至缺失,共振峰不同程度破坏或消失,噪声成分增加等。音调异常嗓音则可出现基频异常(或高或低)。
2.判断嗓音损害程度 嗓音声学特征可客观反映嗓音嘶哑的程度。轻度嘶哑各声学参数值略高于正常0.5~1倍,语图中、高频区谐波及2、3共振峰不规则或断裂,波纹问混有噪声成分。中度嘶哑声学参数值高于正常1~2倍,语图表现中、高频区谐波及共振峰损害程度加重,低频区谐波及1共振峰亦出现不规则、断裂及噪声成分。重度嘶哑声学参数值增高2~4倍,语图中、高频区谐波及共振峰基本消失,代之以噪声成分,低频区仅残存少量不规则、断裂的谐波。
3.初步推测喉病性质 良性声带病变各声学参数值略高于正常0.5~1.5倍,语图表现轻、中度损害。声带麻痹或恶性喉疾病则各声学参数值可高于正常2~4.5倍,语图多为重度损害。
4.发现早期嗓音疾病 嗓音声学检测可发现早期嗓音疾病的声学参数shimmer、SDFo及NNE略高于正常,语图表现中、高频区谐波稍不规则,偶有断裂,并有少量增生的噪声成分。
5.鉴别功能性及器质性喉病 器质性喉病嗓音声学特征为声学参数值升高或下降,语图表现谐波不规则,断裂甚至消失,共振峰声能减弱或消失,噪声成分增多等。功能性发声障碍嗓音也可出现病理性嗓音的声学特征,但多数功能性发声障碍者在一次元音信号中可搜寻到正常声学特征,此时声学参数及声谱图特征均显示正常。
6.评价疗效及预后 嗓音声学检测可客观评价治疗效果,如治疗后声学参数及语图改善,表明治疗有效,病情好转。如治疗后各参数值及语图完全恢复正常,表明痊愈。治疗后声学特征无明显改善,表明治疗效果不佳;治疗后声学参数及语图损害更明显,则表明病情加重。
四、喉空气动力学测试
发声时呼吸活动提供声音产生及维持的气流动力,因此,测试机体发声时气流动力学(aerodynamics)改变,并进行有关参数分析,可为喉功能评价提供定量的客观依据。
(一)原理及方法
1.气流率及口腔内压力测试 气流率(airflowrate)指发声时单位时间内通过声门的气流量,通常用ml/s表示。简单的气流率测试方法是应用呼吸速度描记器或恒温热线气流计进行,测试时受试者发持续元音(a或i),气流信号经圆筒形接管输入上述测试仪器记录并显示。气流率也可经下列公式计算获得:平均气流率=肺活量/最大声时。
近年国外多采用“逆滤波技术”进行发声时气流率及口腔内压力测试,这种方法可消除因声道共振作用所产生的声波高频成分,从而更精确获得声门气流信息。该测试系统由通气面罩、呼吸气流速度描记仪、声压传感器、前置放大器、逆滤波装置及计算机组成。气流率测试时受试者将面罩紧贴面部,罩住口鼻,发持续性元音,气流信号经通气面罩、呼吸气流速度描记仪传至气压传感器,再经放大、滤波处理输入计算机,经数模(A/D)转换显示为随时间而变化的气流声门图(flowglottalgram,FGG),其观察参数包括:①峰值气流率;②变动气流率;③稳定气流率;④最小气流率等。变动气流率与稳定气流率的比值可更佳反映声带功能状态,称声门效率。口腔内压力测试是将一硅胶管置于面罩内,受试者发间断音节(pi或pa),气压信号经气压传感器放大后输入计算机,经数模转换描记为口腔气体压力图,并计算出压力数值。
2.声门下压力测试 声门下压力是声音产生及维持的一个重要因素,用单位kPa(cmH2O)表示。
声门下压力测试技术较为复杂,目前,主要有3种测试途径:①经颈前皮肤测试:此方法为侵入性技术,对组织有一定损伤。②经声门测试:该方法缺点是操作较困难,将硅胶管置于声门下时易发生移位,引起咳嗽反射,而且测试时影响发声活动。③经食管测试:是通过测量食管内压间接推测声门下压的方法,该方法较前两种方法操作简单,痛苦小,易于接受。测量声门下压力较困难,故而现多采用测量口腔压力的方法间接推测声门下压力。
3.声门阻力测试 声门阻力不能直接测量,可通过声门下压及平均气流率计算得到数值:声门阻力=声门下压/平均气流率,常用单位为kPa(cmH2O)/LPS。因声门下压力测试较困难,可用口腔内压力代替声门下压进行计算:声门阻力=口腔压力、气流率。
(二)临床应用
1.气流率及气流声门图 正常男性平均气流率为90~175ml/s,女性为80~160ml/s。气流率与声音强度有关,声强增大时,平均气流率亦增加。峰值气流量、变动气流量随声音强度增大而升高,而闭合相最小气流量则下降,表明发声强度增加时耗气量亦增加。气流率与声区也有关,假声时气流率较胸声明显,可能是因为假声时声门关闭程度降低,耗气量增加所致。
气流率与声门闭合程度明显相关,发声时如声门闭合程度降低则气流率明显增高,气流声门图闭合相由扁平变圆。声带麻痹造成声门关闭不全时,稳定气流率升高,变动气流率与稳定气流率比值下降。气流率与声带质量、张力也有关,声带炎症或良性增生病变时,声带体积增加,振动下降,此时变动气流率降低,变动气流率与稳定气流率比值也降低;声带张力增加时(如痉挛性发音障碍),气流率则明显下降。气流率可反映喉部疾病严重程度,急性喉炎变动气流率与稳定气流率较慢性喉炎降低;T2、T3期喉癌变动气流率与稳定气流率比值较T1峰期下降。气流率在临床疗效评价中也具一定价值,声带良性疾病显微手术后平均气流率明显降低,声门效率提高。
2.声门下压及口腔内压 正常发声时,当深吸气后紧闭声门用力呼气,声门下压力可达9.8kPa(100cmH2O)。但一般发声时,声门下压仅需0.49~0.98kPa(5~10cmH2O);发强音时声门下压力也不超过2.94kPa(30cmH2O)。声门下压力与声门强度有关,声门下压力大,声带振动幅度大,则声强大;反之声强则小。声门下压力与声音频率亦有一定关系,声门下压随发音频率的上升而增加。发声时空气力压变化与声区也有关,假声时口腔内压力较胸声高,可能与维持声带张力及振动有关。
(赵 毓 于秋红)
第八节 口腔科常用诊治技术
一、口腔检查前的准备
口腔诊室环境布置应整洁、舒适、宽敞和明亮,有条件可配置背景音乐,使患者在优雅而温馨的环境中接受检查和治疗,这样有利于患者心情放松。检查口腔,要有充足的光源,以自然光最为理想,它最能真实地反映牙冠、牙龈和口腔黏膜的色泽。自然光不足时,可借助灯光照明。调整好椅位,检查时,使受检者坐靠舒适,头部相对固定,一般将患者的头、颈、背调节成直线。作上颌牙的检查和治疗时,要将椅背后仰,使上牙列的面与地平面成45°角,高度与检查者肩部相平;作下颌牙的检查和治疗时,椅背与座位平面大体垂直,但略向后仰,使下牙列的面与地平面大致平行,高度与检查者肘部平齐。检查者应洗手消毒并戴好手套,可位于受检者的右侧或后方。若护士协助医生操作,则为“四手操作”,护士位于患者左前方。
二、常用检查器械
口腔检查常用器械主要有口镜、镊子和探针(图5-25)。检查前应做好器械的严格消毒。为避免交叉感染,现在多使用一次性器材。

图5-25 口腔检查常用器械
1.口镜 头部为圆形,柄与干为螺纹相接,镜面有平、凹两种。平面镜影像真实,凹面镜可使局部放大。口镜可用以反射光线,增加视野照明;用口镜投照影像,以观察直视不到的部位;还可以用来牵拉唇、颊或推压舌体等软组织;口镜柄还可作牙齿叩诊之用。
2.镊子 口腔科专用镊子呈反角形,其尖端密合,可用以夹持敷料、药物,夹除腐败组织和异物,夹持牙齿检查牙齿的松动度,其柄端可作叩诊牙齿之用。
3.探针 两端尖锐,烈头呈不同形式的弯曲,可用于检查牙齿各面龋洞、缺损、裂隙及敏感部位;探测牙周袋的深度和龈下牙石的有无;检查充填物及修复体与牙体的密合程度;检查皮肤或黏膜的感觉功能。
另外还有一种牙科小挖匙两端呈弯角,头部呈匙状,用以挖除龋洞内异物及腐质。以便观察龋洞的深浅。
三、基本检查方法
(一)问诊
问诊是诊断口腔疾病最重要的依据,应询问患者就诊的主要原因及疾病的发展过程。特别应深入追问与鉴别诊断有关问题,既要全面又要突出重点。医生在问诊时应态度亲切,条理清楚,不能有暗示或诱导。问诊内容一般包括主诉、现病史、既往史和家族史。
1.主诉 是患者最迫切要求解决的痛苦问题,也是患者就诊的主要原因。应问清患者最主要的症状、部位和患病时间。
2.现病史 指疾病的发生、发展、演变过程。绝大多数口腔科患者就诊的主要原因为牙痛。
(1)在问诊时应围绕疼痛情况仔细询问:疼痛的时间是发生在白天或夜间;发作后可持续一段时间、立即消失或持续不停。
(2)疼痛发作的诱因:疼痛是在外界刺激下引起的或不因外界刺激而发生。刺激因素可以是冷、热、酸、甜等多种刺激。
(3)疼痛的程度和性质:呈剧烈刺痛,锐痛、跳痛或轻微钝痛。
(4)疼痛的部位:能明确指出疼痛具体部位或疼痛放射到同侧面部而不能定位。
(5)疼痛演变过程:疼痛是初发还是反复发作,呈加重或减轻等情况,经过哪些检查和治疗,检查结果和治疗效果如何。此外还应注意到疼痛与全身疾病的关系。
3.既往史 主要了解与现在疾病的诊断与治疗有关的既往情况;过去患过的重要疾病以及有无药物过敏史。
4.家族史 了解患者家庭成员的健康状况,是否有人患过类似疾病。
(二)视诊(望诊)
可根据患者的主诉及病史,分别对可疑病变部位进行重点检查。观察病员的表情和神态,发育与体质。观察颌面部两侧是否对称、有无肿胀和畸形、创伤、皮瘘、瘢痕、颜色改变等。检查面神经功能如皱额、闭眼、鼓腮、吹哨等有无障碍,鼻唇沟是否消失。口腔应观察牙齿的形态、数目、排列和咬合情况等;牙龈及牙周组织应注意其形态、颜色、质地的变化,是否有牙周袋形成,各牙面牙周袋深度,牙周袋内分泌物情况;口腔黏膜应注意其色泽是否正常,上皮覆盖是否完整,有无肿胀或肿块;还应注意舌的颜色、形态和运动情况及涎腺有无肿胀、导管口有无异常分泌物等。
(三)探诊
利用探针检查和确定病变的部位、范围和组织反应情况。常用探针对牙体和牙周进行探查。探查龋洞部位、深浅,有无探痛及牙髓是否暴露。探查过敏牙面、充填物边缘密合度和有无继发龋;还可探查牙周袋深度、龈下牙石情况和瘘管的方向等情况。
(四)叩诊
用口镜柄或镊子柄垂直或从侧方叩击牙冠部,用以检查是否存在根尖周或牙周病变。垂直叩诊主要检查根尖区病变,如有病变,则出现叩痛。侧方叩诊是检查牙周膜某一侧的病变。叩诊时,不要用力过猛,先轻叩正常牙,后叩病牙。对急性尖周炎患牙。轻叩就有反应,应避免重叩,以免增加患者不必要的痛苦。
(五)嗅诊
局部病变组织可有特殊气味,嗅诊可有助于疾病的诊断。如牙髓坏疽和坏死性牙龈炎等均有特殊腐败臭味。牙周溢脓和多发性龋病有口臭。另外一些全身性疾病患者,口腔也有特殊气味。
(六)触诊(扪诊)
医生用手指或器械在病变部位作触摸或按压,以探查病变的范围、大小、形态、硬度、活动度以及波动感、有无压痛等。多用于牙周病、黏膜病以及炎症、肿瘤和外伤等疾病的检查。对于舌和口底检查,还要用双指双合诊和双手口内外双合诊。
检查颌下、颏下淋巴结时,患者头部宜稍低下,使颌下及颏下区组织松弛,检查者一手抚患者头部,另一手扪触淋巴结。检查时应注意淋巴结大小、数目、硬度、压痛及活动度。正常淋巴结部位浅表、质软。口腔颌面部炎症时,相关部位的淋巴结出现肿大和压痛,但无质地变化,有活动度。当肿瘤转移时,淋巴结肿大,质地变硬,固定无活动度,无触痛。
触诊可用于检查颞下颌关节运动情况,医生用双手食指及中指的腹面置患者耳屏前方,嘱患者做下颌各种运动,以了解髁突运动情况及关节有无弹响、杂音。也可用两小手指伸入外耳道内,指腹向前,嘱患者做下颌各种运动,以了解髁突的活动及冲击感,协助关节疾病的诊断。
(七)松动度检查
检查牙齿松动度,前牙可用镊子夹持牙冠的唇、舌面,后牙将镊子合拢置于牙齿( )面,摇动镊子,观察牙齿松动情况。按牙齿松动程度的轻重可分为Ⅰ、Ⅱ、Ⅲ度。
)面,摇动镊子,观察牙齿松动情况。按牙齿松动程度的轻重可分为Ⅰ、Ⅱ、Ⅲ度。
Ⅰ度松动:牙齿向唇(颊)舌侧方向活动幅度在1mm以内,或仅有唇(颊)舌方向活动。
Ⅱ度松动:牙齿向唇(颊)舌侧方向活动幅度为1~2mm,或牙齿在唇(颊)舌向和近远中向均有活动。
Ⅲ度松动:牙齿唇(颊)舌侧方向松动幅度在2mm以上,或牙齿在唇(颊)舌向、近远中向和垂直向均有活动。
(八)咬诊
由于牙排列不齐或牙的形态异常,咀嚼时有过早接触,容易造成( )创伤。常用咬诊的方法,观察牙齿有无松动或创伤,发现早接触现象,观察牙周组织或根尖组织有无病变。咬诊有空咬法和咬实物法两种方法:空咬法嘱患者直接咬紧上下牙齿并做各种咬合运动。咬实物法嘱患者咬棉卷或棉签,观察牙齿有无疼痛及松动移位。还可咬脱蓝纸或蜡片确定早接触部位。咬诊可用于牙列排列紊乱、牙周炎及牙体修复后检查。
)创伤。常用咬诊的方法,观察牙齿有无松动或创伤,发现早接触现象,观察牙周组织或根尖组织有无病变。咬诊有空咬法和咬实物法两种方法:空咬法嘱患者直接咬紧上下牙齿并做各种咬合运动。咬实物法嘱患者咬棉卷或棉签,观察牙齿有无疼痛及松动移位。还可咬脱蓝纸或蜡片确定早接触部位。咬诊可用于牙列排列紊乱、牙周炎及牙体修复后检查。
(九)牙髓活力检查
利用温度或电流刺激检查牙髓反应,判断牙髓组织是否有病变及牙髓活力情况。正常牙髓对温度变化和电流刺激有一定的耐受性。当牙髓存在病变时,刺激阈就会发生变化。正常牙髓对温度的耐受范围在20~50℃,如低于10℃冷刺激和高于60℃热刺激可引起牙髓反应。牙髓有炎症时,对温度刺激反应敏感,在正常范围内的温度也可以引起疼痛反应;而牙髓变性或坏死时,反应迟钝或消失。
温度诊可用冷试法或热试法。冷诊法可用冷水、乙醚、酒精等棉球测试受检牙。测试时一定要先下颌牙、后上颌牙,先后牙、后前牙,先正常牙、后疑病牙。热诊法可用热水喷注患牙或用热牙胶置于受检牙上,注意先测正常的对侧同名牙或邻牙。
患者在接受牙髓活力温度测验后可有不同的反应,它们对判断牙髓的状态有重要的参考价值。①无反应,提示牙髓已坏死。②出现短暂的轻度或中度的不适或疼痛,表示牙髓正常。③产生疼痛但刺激源去除后疼痛即刻消失,表明可复性牙髓炎或深龋的存在。④疼痛反应在去除刺激源后仍然持续一定时间,表示牙髓存在不可复性炎症。一般情况下,急性牙髓炎表现为快速而剧烈的疼痛;慢性牙髓炎则表现为迟缓且不严重的疼痛。此外,有时冷刺激可缓解急性化脓性牙髓炎的疼痛反应。
电流检查是用牙髓电测器检查牙髓神经末梢对电流刺激的反应,有助于判断牙髓活力情况。测试时,先将牙面擦干,严格隔离唾液,将牙膏涂于活力探头上,然后放置在被测牙面上,将活力计电位从“0”开始逐渐加大到牙有刺激感时,让患者举手示意,记下测试器数值,作为诊断的参考。由于牙髓反应常因人而异,牙髓活力测验器因生产的厂家不同而异,检查时可以将患者正常的对侧同名牙所测数据作为参考。
四、辅助检查法
1.X射线检查 通过拍摄口内片(牙片)、口外片、口腔曲面体层摄影检查(全景X射线片)、口腔颌面部电子计算体层摄影检查(CT)、磁共振成像检查(MRI)及造影片等,可了解牙体、牙周、关节、颌骨以及涎腺等疾病的病变部位、范围和程度,为口腔颌面部检查中的重要手段之一。主要可用于:隐匿性龋、邻面龋、龈下龋、继发龋等在临床上难以发现的龋齿;牙髓病和根尖周病牙髓腔、根尖形态、根尖周破坏情况;牙周病牙槽骨吸收破坏程度与类型;阻生牙、先天性缺牙、牙萌出状态、颌骨炎症和肿瘤等口腔颌面外科疾病;根管治疗过程中根管预备情况、根管充填情况、治疗后根尖周愈合情况等治疗过程中监测。
2.局部麻醉检查法 对于放散性疼痛,难以确定其部位时,可用2%利多卡因或普鲁卡因局部麻醉以便定位。如牙髓炎时,患牙难以定位,易将上下颌牙误指,可用局部麻醉检查法选择三叉神经分支进行阻滞麻醉,以确定患牙在上颌还是下颌。三叉神经痛难以判定支别时,也可采用此法来定位。
3.穿刺检查 对触诊有波动感或囊性肿物,用注射器穿刺抽吸内容物,用以肿块内容物的检查,以鉴别其为脓液、囊液或血液。并可作涂片检查有无胆固醇结晶体、癌细胞等。
4.活体组织检查 对口腔颌面部可疑病变无法确诊者,可采用活体组织检查。钳取或切取小块病变组织,有时也可作针吸活组织,作病理切片检查,可确定病变的性质、类型及分化程度。临床上主要用于口腔肿瘤、口腔黏膜疾病、梅毒及结核等特殊感染的诊断。
4.其他 可根据病情需要选择各种检查方法。如实验室各种检查、超声波检查、同位素检查等。
(陆德龙)
第九节 气管切开术
一、适 应 证
1.各种原因引起的喉梗阻。
2.各种原因引起的下呼吸道分泌物阻塞,如昏迷、咳嗽反射消失,胸外伤,胸腹部手术等。
3.咽部、喉部或颈部较大手术,先行气管切开、保持呼吸道通畅。
4.各种原因所致的呼吸功能减退,气管切开术进行辅助呼吸。
5.偶有经气管切开途径取出气管异物。
二、禁 忌 证
1.严重呼吸循环障碍,不能耐受手术者。
2.严重出凝血功能障碍者。
3.未获得患者或患者家属同意者。
三、操作方法及程序
(一)术前准备
1.手术器械 主要包括注射器及针头、圆头刀、尖头刀、解剖剪、直弯形止血钳、甲状腺拉钩、气管撑开器、气管套管等,同时应备好氧气、吸引器、人工呼吸器材,婴幼儿呼吸困难,手术条件欠佳者,应准备气管插管或气管镜,必要时可先行插管或放入气管镜后再行气管切开术。
2.气管套管的选择 必须坚固耐用、表面光洁、管径长度恰当,内外管吻合无间隙、长度一致,插入或取出内管无阻力。
(二)手术方法
主要有常规气管切开术、紧急气管切开术和气管造口术3种方式,病情极其危急时也可行环甲膜切开术。
1.常规气管切开术
(1)体位:多仰卧位,肩下垫枕,头后仰,助手扶持头颈部正中位。若呼吸困难非常严重,不可平卧时,可半卧位或坐位,肩下垫枕、头后仰。
(2)麻醉:含少量1‰肾上腺素的1%普鲁卡因在切口区皮下、深部组织注射。
(3)切口:纵切口于颈前正中,自环状软骨下缘至胸骨上窝,纵行切开皮肤,操作方便,较易暴露气管,适用于病情紧急时,但术后瘢痕明显。横切口在颈前环状软骨下缘1cm处沿皮纹横行切开4~5cm切口。
(4)分离舌骨下肌群:分离、剪开皮下组织、颈阔肌后,直剪沿中线分离胸骨舌骨肌、胸骨甲状肌,沿中线拉钩均匀用力将其向两侧牵拉。
(5)暴露气管:将第2~3气管环前的甲状腺峡部向上牵拉,即可暴露气管。若峡部过大、暴露困难,可将其分离、切断、缝扎。
(6)切开气管:用手指触摸或注射器穿刺确认气管后,尖刀自下而上于第2~4气管环切开气管前壁,避免损伤环状软骨而造成术后喉狭窄,也应避免穿刺过深损伤气管后壁。
(7)插入套管:弯血管钳或气管撑开器扩大气管切口,也可切除切口两侧少许软骨,以便于导入气管套管。将事先准备好的带有管芯的套管经切口插入气管,迅速拔出管芯,此时,若有分泌物自管口咳出或经吸引管吸出则证明套管确已插入气管,否则取出套管重新插放。有自动呼吸者可以少许纱布纤维靠近管口,观察其是否随呼吸飘动进行判定。
(8)切口处理:检查切口有无出血、止血。可于切口上端缝合1~2针。套管系带松紧适度,防止套管脱出,切口周围放置纱布垫。
2.紧急气管切开术 极度呼吸困难的患者,无条件立即进行经口插入支气管镜或直接喉镜下气管插管以迅速解除呼吸困难时,可行紧急气管切开术,无需麻醉,在最短的时间内解除气道阻塞。
(1)摸清气管:仰卧、肩下垫枕,左手拇指和第3、4指在环状软骨下将颈部血管推向气管两侧、胸锁乳突肌下,左手食指辨别气管。
(2)切口:在左手食指引导下,沿颈前中线,自甲状软骨下缘至胸骨上窝切开达气管前壁。
(3)确认气管:左手食指深入切口,触及气管软骨环。
(4)切开气管:在左手食指指导下切开第2~3软骨环。
(5)插入套管:用止血钳、刀柄或其他管状替代物撑开气管切口,插入套管。
(6)清理呼吸道、止血。
3.气管造口术 用于需要长期气管切开的患者。术中在气管前壁做到U形切口,做成蒂在下方的舌形瓣,向前翘起与颈部切口皮肤对位缝合或切除部分气管软骨环,颈部皮肤与气管造口处黏膜直接缝合,愈合后形成永久性瘘口。
4.环甲膜切开术 用于病情紧急时,可直接切开环甲膜。病情缓解后尽快常规气管切开。操作时左手拇指、中指固定甲状软骨和环状软骨,于甲状软骨与环状软骨间做3~4cm横行切口,摸清环甲间隙后切开环甲膜,止血钳撑开切口顺势插入硅胶或塑料套管。
四、注意事项
1.为预防发生皮下气肿,暴露气管时不宜过多分离气管前筋膜,避免术中剧烈咳嗽,切口缝线也不宜过紧。
2.过多分离气管前筋膜还可发生纵隔气肿。损伤胸膜可并发气胸。
3.一般术后2周内不宜经常调换外管。长期带管者1~2个月更换1次,最长6个月更换1次。对于可能外管重新插入困难者,应谨慎考虑、充分准备。
4.套管脱出可引起窒息,应立即重新插入套管。脱出的原因可能为固定套管的带子过松,或套管太短、切口位置过低,或取出内管时将外管一并拔出。
5.拔管。必须先连续堵管48~72h,若活动、睡眠平稳,无分泌物残留,可拔管,颈部切口不必缝合。
(赵 毓)
第十节 硬管支气管镜检查法
一、适 应 证
1.气管、支气管异物。
2.原因不明的支气管阻塞、咳嗽、咯血、反复发生的肺炎。
3.可疑的气管、支气管结核。
4.需明确病变范围和活组织检查的气管、支气管及肺部肿物。
5.气管、支气管内用药和治疗。
6.气管、支气管狭窄扩张。
7.下呼吸道分泌物滞留须清除或须分泌物涂片和培养者。
8.气管切开术后长期不能堵管需明确病因者。
9.疑有气管食管瘘者。
二、操作方法及程序
1.器械准备 根据患者年龄选择不同大小的支气管镜。
2.麻醉
(1)局部麻醉:适用于成人和大龄儿童。多选用1%丁卡因行咽喉部喷雾麻醉,连续3次,每次间隔3min。最后可在间接喉镜下以弯针头挑起会厌,将麻醉药直接灌入喉和气管内。丁卡因总量成人不宜超过60mg。
(2)全身麻醉:适用于儿童和病情复杂的成人。全身麻醉后患者全身松弛,痛苦小,有利于保持呼吸道通畅和手术顺利进行,符合安全麻醉的原则。
3.体位 受检者仰卧,头部伸出台面前缘,并抬高后仰,使头部高出台面15cm左右,助手协助固定,保持口、咽、喉、气管成一直线,当气管镜进入气管后将头降低到手术台平面,进入右支气管时头向左平移,进入左支气管时头向右平移。
4.手术方法
(1)直接插入法:适用于成人。沿舌背中部导入支气管镜,经腭垂和舌根,暴露并挑起会厌,沿其喉面深入,显露声门后,于吸气相声门呈三角形扩大时,将镜体右转90°,前端斜面向左,通过声门,进入气管。
进入气管后,助手降低患者头部,继续深入达气管末端,可见气管隆嵴呈纵形嵴状,一般先进入健侧支气管检查,然后再查患侧,但取异物时相反。如病变不明,则先右后左,顺序检查。检查右支气管时,先将受检者头部左移,使其支气管纵轴与镜管一致。进入右支气管后,在其外上方,隆突稍下2cm处,可见垂直嵴,嵴的外上方即右肺上叶支气管开口,但暴露不佳。继续深入至隆突下3~5cm处,可见前壁相当于11~1点处有一水平嵴,嵴的前上和后下分别为右肺中叶和下叶支气管开口。右侧支气管检查完毕后,将镜管退至隆突处,并使受检者头部右移,检查左侧。左支气管较细,与气管所成角度也大,在隆突下方5cm处,有一斜嵴,其前上方为左肺上叶支气管开口,后方为左肺下叶支气管开口。检查中应缓慢稳定地导入镜管,同时观察气管、支气管管腔和管壁黏膜,气管各软骨环呈白色,后壁较扁平,呈红色,支气管内软骨环不如气管明显,黏膜呈淡红色,可感受到心脏及大血管的搏动。检查中应注意管腔内有无异物,黏膜有无充血、溃疡、瘢痕、水肿、肉芽或新生物。如有分泌物应吸净,并可做脱落细胞检查和细菌培养。操作中,左手持镜固定,右手操作。
(2)间接插入法:适用于儿童。先以直接喉镜暴露声门,再由喉镜内导入支气管镜,当通过声门到达第3~4气管环时,撤出直接喉镜,其余操作与上相同。
三、注意事项
1.术前应对手术器械、光源、吸引器、氧气和抢救物品做好充分准备,以备急用。
2.术中应严格按照体位要求,调整受检者头部,并始终在看清楚镜前管腔后,再推镜深入为原则,以免造成管壁损伤。
3.勿以上切牙为支点橇压,避免上切牙受损和脱落。
(石 伟)
第十一节 硬管食管镜检查法
一、适 应 证
1.诊断并取出食管异物。
2.诊断并治疗食管狭窄。
3.辅助查明原因不明的吞咽困难、咯血等症状的病因。
4.用于食管肿物的检查和活检。
5.食管静脉曲张填塞止血或硬化剂注射。
6.食管管腔内良性肿瘤的切除。
二、操作方法及程序
1.器械准备 包括选用合适的食管镜、食管钳、光源、吸引器等。
2.麻醉
(1)局部麻醉:多用于成人和能合作的大龄儿童。以1%丁卡因喷布口咽和喉咽,并将喷于喉咽的丁卡因咽下,以麻醉食管。
(2)全身麻醉:主要用于儿童和年老体弱者,复杂的食管异物也宜做全身麻醉。
3.手术方法
(1)体位:与气管镜检查法相同,但当食管镜进入中段食管后,应将头位逐渐放低,使食管镜与食管纵轴走向一致,进入食管下段时,患者头位常低于手术台台面2~5cm。
(2)术者左手持食管镜远端镜管,环指固定于受检者上切牙上,保护上唇。中指分开下唇,食指和拇指捏住镜管,右手执笔状持食管镜镜柄,在左手引导下将镜管从右侧口角置入口内,并沿舌背右侧下行,以腭垂和咽后壁等为参照,看到会厌游离缘后,自其喉面下行,进入右侧梨状窝,然后将食管镜远端移向中线,向上提起,嘱受检者吞咽,即可见到呈放射状裂孔的食管入口,由此导入食管镜,此为经右侧梨状窝法,适合于男性老人受检者。
(3)也可用经中线法,自口腔正中置入食管镜,沿舌背正中,依次经正中线通过腭垂和会厌,经杓状软骨后方中线进入环后隙,向上抬起环状软骨板,进入食管入口,此法适用于年轻人或成年女性,初学者较易掌握。
(4)一般自上切牙下行16cm处是食管入口,环咽肌在后壁隆起呈门槛状,通过时易引起副损伤,继续下行到距上切牙23cm处,是食管第2狭窄,即主动脉弓与食管的交叉处,有时可见搏动,距上切牙27cm处是左主支气管横过食管处(第3狭窄),36cm处为隔食管裂孔处(第4狭窄)。
三、注意事项
1.食管镜下行过程中应始终与食管管腔保持一致,避免盲目暴力通过。检查中应注意观察食管的管壁,有无黏膜充血、肿胀、溃疡、狭窄、新生物等,退出镜管时再复查1遍。
2.进入食管后,由于压迫气管后壁,可以引起呼吸困难,此种情况多发生于儿童或镜管过粗时,故应观察受检者的呼吸情况,必要时立即退出镜管,保持呼吸通畅。全身麻醉应用气管插管可以防止呼吸不畅。
(周长波)
第十二节 颈淋巴结清扫术
颈淋巴结清扫术又称颈淋巴结清除术、颈廓清术等,是治疗头颈部肿瘤颈淋巴结转移的主要手段,能提高头颈部肿瘤患者的生存率和临床治愈率。对不同的头颈部肿瘤和不同程度的颈淋巴结转移,可选用不同术式,但基本上是遵循Crile的手术原则和方法。有关颈淋巴结清扫术的手术名词命名还没有完全统一,目前颈淋巴结清扫术国内常用的名词有经典性(根治性)颈淋巴结清扫术,或全颈淋巴结清扫术,改良性颈清扫术;择区性颈清扫术和扩大颈清扫术等。
有关颈淋巴结清扫术的分类方法很多。
(1)按照颈部组织切除后对人体的影响分为:①颈经典性淋巴结清扫术。将胸锁乳突肌,肩胛舌骨肌,颈内、外静脉,颈横动脉,副神经,颈丛神经皮支等,连同这一解剖范围内的淋巴组织和非淋巴结构全部切除;②颈改良性淋巴结清扫术或称功能性颈淋巴结清扫术。常根据临床经验将经典性颈淋巴结清扫术改良,减少其手术范围及手术创伤,保留胸锁乳突肌、颈内静脉及副神经。
(2)按淋巴结临床检查结果分为:①治疗性颈淋巴结清扫术:即对临床检查阳性的颈淋巴结(cN1~3)进行手术治疗,行经典性颈淋巴结清扫术;②选择性颈淋巴结清扫术:即对临床检查阴性(cN0)的淋巴结,而根据原发病灶、病理学特点,如为极易发生颈淋巴结转移的癌肿,而患者又没有条件在原发灶切除术后进行系统观察者,可选择性进行全颈淋巴结清扫术。
(3)按照颈部手术范围分为:①经典性淋巴结清扫术;②局限性或区分性颈淋巴结清扫术。
(4)按国际通用法分类:美国耳鼻咽喉头颈外科基金学院制定公布了新的颈淋巴结清扫术的分类法,新分类法对颈部淋巴结群的描述采用Sloan-Kettering memorial group提出的Level法,将颈部淋巴结分为六个区域。即:①LevelⅠ颏下和下颌下淋巴结群。②LevelⅡ颈内静脉淋巴结上群。③LevelⅢ颈内静脉淋巴结中群。④LevelⅣ颈内静脉淋巴结下群。⑤LevelⅤ颈后三角淋巴结群。⑥LevelⅥ颈前淋巴结群。
图5-26 颈淋巴结分区示意图
以后美国癌症联合委员会在公布TNM分期时,又补充第七个分区,即上纵隔淋巴结。为求精细划分,还可将Ⅰ、Ⅱ、Ⅴ区分为A,B两亚区。ⅠA区为颏下三角区淋巴结,ⅠB区为下颌下三角区淋巴结。ⅡA区在脊副神经前下方,ⅡB区在脊副神经后上方。Ⅴ区以肩胛舌骨肌走行分为后上方(ⅤA)及前下方(ⅤB)。临床常用的锁骨上淋巴结即归于ⅤB,位于胸锁乳突肌后缘与斜方肌前缘之间,锁骨上部位(图5-26)。
目前颈淋巴结清扫术的分类原则是以经典性颈淋巴结清扫术作为基本术式,即切除全部六个区域的淋巴结群和与其有关的非淋巴结构。如保留了根治性颈淋巴结清扫术区域内的一个或多个非淋巴结构,则称之为改良根治性颈淋巴结清扫术。如保留了一个或多个淋巴结群,则称之为择区性颈淋巴结清扫术。常用的有:①颈肩胛舌骨肌上清扫术,清扫Ⅰ~Ⅲ区淋巴结;②颈肩胛舌骨肌上扩大清扫术,清扫Ⅰ~Ⅳ区淋巴结;③颈侧区清扫术,清扫Ⅱ~Ⅳ区淋巴结;④颈后侧清扫术,清扫Ⅱ~Ⅴ区淋巴结、枕淋巴结、耳后淋巴结以及肿瘤周围软组织;⑤颈中央区(颈前侧)清扫术,清扫Ⅵ区淋巴结,或加Ⅶ区清扫;⑥当切除了根治性颈淋巴结清扫术区域以外的淋巴结群或非淋巴结结构,切除被肿瘤侵犯的组织,包括颈总动脉、舌下神经、迷走神经、膈神经、椎旁肌肉、皮肤等,则称之为扩大根治性颈淋巴结清扫术(图5-27),(图5-28),(图5-29),(图5-30)。

图5-27 颈肩胛舌骨肌上清扫术
图5-28 颈侧清扫术

图5-29 颈前清扫术

图5-30 颈后侧清扫术
对于颈淋巴结清扫术术式的选择取决于以下因素:肿瘤的原发部位、肿瘤的病理类型及分化程度、有无颈淋巴结转移及转移性颈淋巴结的分布范围和组织受累情况、原发灶的治疗方式、有无过去治疗史等来全面考虑。一般来讲,对已有颈淋巴结转移者行根治性颈淋巴结清扫术,cN1一般施行颈改良性清扫术,如果淋巴结可活动,又位于引流的第1站,也可行颈分区性清扫术;cN2可行改良性颈清扫术;cN3则应行经典性颈清扫术或颈扩大清扫术。而对cN0者则应行择区性颈淋巴结清扫术。多年的临床经验证明:择区性淋巴结清扫术治疗头颈部鳞癌颈部cN0患者,术后颈部复发率、5年生存率与经典性颈淋巴结清扫术或颈改良根治性颈淋巴结清扫术无明显差别。
目前择区性颈淋巴结清扫术已成为治疗头颈部鳞癌颈部cN0患者的首选治疗方式。但对于cN0的诊断目前国内外尚无统一的标准,在UICC制定的TNM分期中也只笼统描述各种临床及影像检查无淋巴结转移为cN0。在现代影像学检查方法应用于临床之前,触诊是诊断和发现淋巴结转移的主要方法。临床触诊以淋巴结的大小为主要诊断标准,淋巴结最大直径大于15mm、固定不动者多为转移。但触诊诊断颈淋巴结转移的假阳性和假阴性率较高,这与医师的临床经验、患者颈部的情况、(如患者的颈短、粗,肌肉发达)颈部是否曾放疗等有关,但即使是有经验的临床医师有时也难以发现颈深部的淋巴结。
CT扫描能发现很小的颈淋巴结。通常认为:颏下、下颌下淋巴结最小直径≥10mm,颈部其他区域淋巴结最小直径≥8mm,纵隔淋巴结最小直径≥10mm,只要CT发现气管食管沟淋巴结(≥5mm)即可视为转移。以最小直径≥8mm为颈静脉链周围(区)转移淋巴结的CT诊断标准,敏感性达91.61%,特异性可达98.61%;如有原发肿瘤病史,增强CT扫描淋巴结边缘强化伴中心低密度、中心坏死则是诊断鳞癌颈部淋巴结转移最可靠的征象。淋巴结边缘不规则强化,周围脂肪间隙部分或全部消失为CT评价颈部转移淋巴结包膜外侵犯的准确指标。此外,正常淋巴结通常为椭圆形,最大纵径与最大横径的比值为2∶1,且淋巴结的边缘清楚;而转移淋巴结最大纵径与最大横径的比值小于2,形态多为球形或不规则形,边缘清楚或毛糙,呈小锯齿样改变或与临近结构分界不清。在原发肿瘤淋巴引流区域有3个或以上相互连续的淋巴结,每个淋巴结最大径为0.8~1.5cm时应高度警惕为转移。
B超检查能显示淋巴结的大小形态内部结构以及与周围器官血管的关系,但不能鉴别良恶性。其以淋巴结最小径作为评估转移淋巴结的诊断标准与CT一致。MRI对软组织的分辨率高于CT,且能多轴成像,但其空间分辨率差,且颈部淋巴结全部被脂肪包埋,影响了淋巴结的显示,但通过增强,可得到与CT扫描同样的诊断价值。
一、根治性颈淋巴结清扫术
本节所介绍的根治性颈淋巴结清扫术实际上是指经典性颈淋巴结清扫术。从肿瘤的治疗上讲,改良性或择区性颈淋巴结清扫术均应视为根治性清扫术。
1.适应证
(1)头颈部原发癌已被控制或预计在手术中能同时将原发癌切除者。
(2)临床上已证实有颈淋巴结转移,尤其是转移淋巴结较多且活动性较差者。
(3)颈淋巴结转移癌与颈总动脉粘连不重,估计手术中能保留颈总动脉且能将肿瘤彻底切除者。
(4)对放疗不敏感,或估计手术比放疗效果好的颈淋巴结转移癌。
(5)患者全身情况尚好,无严重内脏(心、肝、肺、肾)器质性病变,颈部皮肤无严重的放射线损伤的病例。
2.禁忌证 原发癌不能控制,颈淋巴结转移癌广泛侵犯颈总动脉而不能彻底切除或已发生远处转移者。
3.手术范围 根治性颈淋巴结清扫术的切除范围为颈部六个区域的淋巴结群和与其有关的非淋巴结构。通常从下颌骨下缘到锁骨,从斜方肌的前缘到颈前中线的范围内,自颈阔肌深面到颈深筋膜之间一般只保留颈总动脉、颈内动脉、颈外动脉、迷走神经、膈神经、舌下神经、舌神经及臂丛神经。胸锁乳突肌、肩胛舌骨肌、颈内静脉、副神经及其周围的软组织均应常规切除。清扫的淋巴组织包括颏下、下颌下淋巴结,沿颈内静脉走向的颈深淋巴结上、中、下群及副神经区和锁骨上区的颈深淋巴结群等。喉癌还应包括喉前和气管旁淋巴结。有些肿瘤还应包括咽后淋巴结或上纵隔淋巴结。在有转移侵犯时,甲状腺的一叶或全叶,下颌下腺、迷走神经、舌下神经、舌神经、颈外动脉、腮腺下端和二腹肌等也可选择性切除。
4.手术步骤
(1)麻醉。气管内插管全麻或气管切开术后全麻。
(2)切口。应遵循以下原则。①能够提供良好的血供,尽量避免皮瓣交叉成锐角,以免皮瓣缺血坏死;②有利于手术的充分暴露和操作;③适当考虑功能和美容,避免过多的瘢痕牵拉和可见瘢痕;④避免纵切口与颈动脉位于同一纵线上,以免伤口感染时出现致死性大出血;⑤如为肿瘤联合根治术则应与原发癌的一起切除,共同设计简单、实用的切口。
┫形切口:直切口起自乳突尖,沿胸锁乳突肌的后缘向下,下端斜向后下达锁骨下;在相当于颈部下1/3处沿皮纹作水平切口至颈中线,如同时行喉全切除时其水平切口可位于环状软骨平面。该切口的优点是暴露充分,有利于同时或延期行双侧颈淋巴结清扫术。因水平切口位于下颈部、且与皮纹方向一致,可见瘢痕少。符合美容的原则。喉全切除与颈淋巴结清扫联合手术时,人字形切口也很适用。切口起自乳突尖沿胸锁乳突肌向前下,在胸骨上窝稍上方弯成弧形至对侧胸锁乳突肌下端;在胸锁乳突肌中、下1/3交界处。作第二切口斜向后下达锁骨中点的上方(图5-31)。
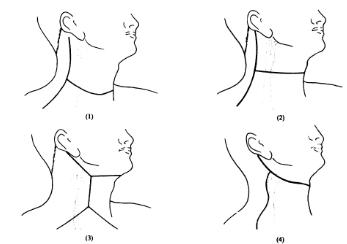
图5-31 颈淋巴结清扫术之切口
切口 (2)半H形切口 (3)双三叉形切口 (4)改良Schobinger切口
(3)分离皮瓣。切开皮肤、皮下组织及颈阔肌后,沿颈阔肌深面(在无颈阔肌处,即相当于颈阔肌的深度)用电刀或锐分离掀起皮瓣,上达下颌骨下缘,注意勿损伤从腮腺下极分出的面神经下颌缘支;下至锁骨上缘,前至颈中线,后达斜方肌前缘(图5-32)。
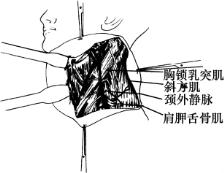
图5-32 分离皮瓣
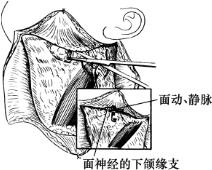
图5-33 结扎并切断面动、静脉
右下图示将面动、静脉端缝合于上部皮瓣的底面,以保护面神经的下颌缘支
(4)结扎面静、动脉。面神经的下颌缘支在下颌骨下缘处越过面动脉及面静脉的浅面弯向前下方,当分离皮瓣至距下颌骨下缘之下1cm处,用锐分离暴露面静脉及面动脉。一般首先暴露面静脉,结扎并切断,然后沿血管深面向上分离至下颌骨下缘,面神经的下颌缘支在被拉起的血管保护下。也连同皮瓣被翻向上方,可避免意外损伤。继续分离暴露面动脉,结扎并切断。两根血管的断端缝在上部皮瓣的底面(图5-33)。颈外静脉在锁骨上附近注入颈内静脉或锁骨下静脉。仔细解剖后切断并缝扎。
(5)清扫。首先将胸锁乳突肌从其锁骨及胸骨上缘稍上处切断、缝扎(图5-34),然后向后上稍加分离。并使胸锁乳突肌下端留一小的残端。作遮盖以后将被结扎、切断的颈内静脉断端之用。尽量靠近肩胛处切断并缝扎肩胛舌骨肌的后腹。打开颈动脉鞘,清楚暴露颈内静脉、迷走神经及颈总动脉,其排列顺序为动脉在前,静脉在后,迷走神经位于中间。游离颈内静脉,在距锁骨下静脉1cm以上(不必刻意寻找锁骨下静脉)将颈内静脉切断并双重结扎或缝扎(图5-35),以防线结松脱。结扎颈内静脉之前应仔细检查,切勿将迷走神经或膈神经与血管同时钳住或结扎。
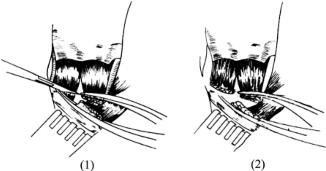
图5-34 颈淋巴结清扫术:处理胸锁乳突肌
(1)切断胸锁乳突肌的胸骨头和锁骨头
(2)切断并缝扎胸锁乳突肌
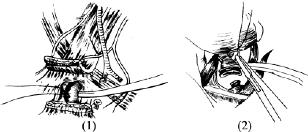
图5-35 颈淋巴结清扫术:处理颈内静脉
(1)切断、双重结扎颈内静脉的下端
(2)将颈内静脉的断端结扎和缝扎各1次,并将颈内静脉的下端与胸锁乳突肌的残端缝合
左侧颈淋巴结清扫术还应注意避免损伤胸导管(图5-36)。胸导管自下而上出胸腔后,在颈部成弓形向左外方行走,高出左侧锁骨3~4cm。位于膈神经及前斜角肌内缘之前,颈总动脉、颈内静脉及迷走神经之后,注入左侧颈内静脉汇入左侧锁骨下静脉处。因解剖变异甚多,有时弓部位置很低,手术中不能看见,有时也可高出锁骨达5cm。如意外损伤胸导管,应寻找破裂处,用细丝线作适当的结扎或缝扎,否则流出的乳糜留积在创口内,凝结成乳糜块,使皮瓣水肿、变硬,影响创口愈合,且可形成乳糜漏,使患者发生严重营养障碍。万一破裂处很小而找不到漏口时可采用局部加压包扎,等待漏口自行愈合。
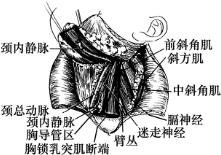
图5-36 避免损伤胸导管
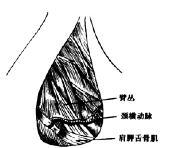
图5-37 切断并结扎肩胛舌骨肌,看清楚臂丛后再结扎颈横动、静脉
切断并结扎颈内静脉后。继续向深层分离直至斜角肌的浅面,此时可发现由外上向内下走行于前斜角肌表面的膈神经和向外下走行于中、后斜角肌表面的臂丛神经,颈横动、静脉横贯其上,在看清臂丛神经的情况下分别切断并结扎之(图5-37)。在斜方肌前缘之前将胸锁乳突肌提起继续向上钝分离,连同椎前脂肪、结缔组织都需自颈深筋膜的深层予以分离。沿斜方肌前缘向上分离时常遇到数支小动、静脉,应缝扎止血(图5-38)。在斜方肌的中、下1/3前缘处发现副神经后,将其切断、缝扎。解剖时需注意保护颈总动脉,迷走神经、膈神经和臂丛神经干。此时,将肩胛舌骨肌自舌骨附着处切断。甲状腺中静脉(是甲状软骨平面以下颈内静脉唯一的汇入静脉)横行于颈总动脉的表面,汇入颈内静脉的前壁,须用细丝线结扎切断。沿颈总动脉表面向上分离时需逐次切断第Ⅳ、Ⅲ及Ⅱ颈丛神经的浅层分支,伴随的血管应电凝或结扎(图5-39)。将二腹肌后腹向上拉起,保留舌下神经主干。切断舌下神经降支,在尽可能高处切断颈内静脉并双重结扎或缝扎(图5-40)。若在二腹肌后腹的平面有转移,因其位置高,须在近颅底处结扎颈内静脉,操作较困难。可将茎突舌骨肌及二腹肌后腹切断后再结扎。

图5-38 沿斜方肌前缘进行解剖
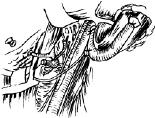
图5-39 清扫颈动脉三角

图5-40 双重结扎颈内静脉上端
副神经近端在颈内静脉后方通过,予以切断、结扎。在靠近乳突尖处再次切断胸锁乳突肌。视情况可切除腮腺下端。在中线稍外侧暴露下颌舌骨肌和二腹肌前腹。切断并双重结扎面动、静脉。将下颌舌骨肌后缘向前拉开。暴露下颌下腺导管,将其钳夹后剪断、缝扎。此时须注意保护位于其上方的舌神经和下方的舌下神经(图5-41)。至此,颈阔肌与颈深筋膜深层之间的淋巴组织及其支持组织都已被切除(图5-42)。检查各切缘,缝合腮腺下端的包膜。
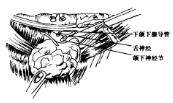
图5-41 切除下颌下腺,注意结扎下颌下腺导管,保护舌神经
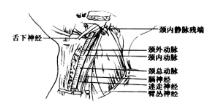
图5-42 切除标本后
(6)缝合术腔。用生理盐水反复冲洗术腔,清除凝血块,仔细止血,放置多孔的负压引流管。一般采用分层缝合颈阔肌、皮下组织和皮肤。局部加压包扎,特别要注意锁骨上窝处的压迫。
(7)伤口引流。负压持续引流2~3d,引流器少于50ml/d时即可拔除引流管。
二、功能性颈淋巴结清扫术
功能性颈淋巴结清扫术,又称为改良性颈清扫术。是在传统的根治性颈淋巴结清扫术的基础上保留胸锁乳突肌,颈内静脉和副神经,(三者均保留或保留其一,尤其是保留脊副神经。)达到既彻底切除颈淋巴结转移癌,又最大限度地保留颈部的功能和外观,避免了因根治性颈淋巴结清扫术所导致的颈及肩部变形,斜方肌萎缩,上臂功能障碍以及患侧面部水肿等后遗症。临床观察其手术后的5年生存率并不低于根治性颈淋巴结清扫术。
1.适应证
(1)对侧已行根治性颈淋巴结清扫术或原准备行双侧颈淋巴结清扫术者,可根据病情改为一侧作根治性清扫术一侧作功能性清扫术。
(2)原发癌属低度恶性,生长缓慢,而颈淋巴结转移癌又较小,可活动,估计无周围侵蚀者。
(3)临床颈淋巴结阴性但肿瘤的分化程度差,或某些极易发生颈琳巴结转移的癌肿。
2.手术范围 除保留胸锁乳突肌、颈内静脉和副神经外,其清扫的范围,手术的方法基本上同根治性颈淋巴结清扫术。
3.手术步骤
(1)皮肤切口:单侧手术的切口同根治性颈淋巴结清扫术,双侧者常采用U型或H型切口。分离皮瓣、暴露术野的方法及范围同根治性颈淋巴结清扫术。
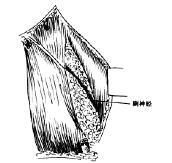
图5-43 结扎并切断颈外静脉及面静脉后,注意辨认副神经
(2)胸锁乳突肌的处理:先将颈外静脉的上下两端予以结扎、切断。分离颈浅筋膜,暴露胸锁乳突肌。根据术者的习惯,可选用切断胸锁乳突肌或不切断胸锁乳突肌的术式。切断胸锁乳突肌后手术则术中暴露较好,手术操作方便,它尤其适用于初次开展功能性颈淋巴结清扫术的手术者。其缺点是术毕需将胸锁乳突肌重新缝合,术后常并发部分萎缩。不切断胸锁乳突肌手术则暴露稍差,术中须用拉钩牵引,操作亦感不便,但术后该肌肉很少萎缩,外形保存良好。
(3)辨认副神经:副神经自胸锁乳突肌后缘中点穿出,斜向后下,进入斜方肌前缘下中1/3处(图5-43)。通常在颈后三角、锁骨上两横指(2cm左右),斜方肌前缘脂肪结缔组织可找到副神经。当解剖颈后三角至胸锁乳突肌中部时须清楚显露副神经,并向中枢端分离解剖。为了保障副神经的功 能良好,在解剖副神经时应适当保留其周围的软组织。当副神经进入胸锁乳突肌后侧则可随其一并解剖,一般不必将其全长游离。
(4)暴露颈自静脉、解剖并切除颈内静脉外区软组织:将胸锁乳突肌游离后提起并后拉,触清颈总动脉后打开颈动脉鞘,暴露颈总动脉、迷走神经和颈内静脉,沿颈内静脉壁自下而上分离,充分游离颈内静脉、迷走神经和颈总动脉后将其连同胸锁乳突肌拉向气管侧,然后解剖颈内静脉外侧区软组织。按照根治性颈淋巴结清扫术的手术方法,看清臂丛神经和膈神经后,在颈深筋膜之下,下自锁骨上、内至颈内静脉、外至斜方肌、上至二腹肌后腹之间的软组织和淋巴组织全部清除,但应注意保护副神经。
(5)解剖颈内静脉内侧区软组织:再将迷走神经、颈总动脉和颈内静脉拉向外侧,同样按照根治性颈淋巴结清扫术的手术方法沿颈深筋膜的表面,从锁骨上直至颌下区,将颈内静脉气管侧的软组织连同淋巴结一并切除。
(6)将颈内静脉内外两侧标本全部切除后,仔细检查。术野充分止血,再用生理盐水冲洗术腔,将胸锁乳突肌复位,如该肌已被切断则需对端缝合,放置负压引流管,逐层缝合颈阔肌、皮下组织及皮肤。
三、择区性颈淋巴结清扫术
头颈肿瘤患者常发生颈淋巴结转移。近几十年来,随着对病理标本的连续切片、免疫组织化学技术及聚合酶链式反应(PCR)技术的广泛应用,发现原发于头颈部不同部位的鳞状细胞癌均有其相应易发生转移的淋巴结区域,如口腔癌首先转移Ⅰ~Ⅲ区淋巴结,口咽癌、喉咽癌、喉癌首先转移至Ⅱ~Ⅳ区淋巴结,而上述区域无淋巴结转移时,Ⅴ区淋巴结转移发生率不到3%;Buckley等对100例喉癌和喉咽癌患者的颈部淋巴结转移情况进行了研究,发现cN0、N1患者无1例出现Ⅰ区淋巴结转移。在此基础上,不少学者根据其各自进行分区颈淋巴结清扫术的治疗经验,共同提出了择区性颈淋巴结清扫术的分类,如颈肩胛舌骨肌上清扫术、颈侧区清扫术、颈后侧清扫术、颈前区清扫术等。目前大多数学者都主张择区性颈淋巴结清扫术主要应用于临床颈淋巴结阴性(cN0)和部分阳性(cN1)的鳞癌患者。如口腔及口咽癌通常行肩胛舌骨肌上清扫术,而喉癌和喉咽癌则行颈侧区清扫术,且着重于清扫Ⅱ~Ⅳ区淋巴结。如术后病理提示淋巴结有包膜外侵犯者则追加术后放疗,有多个淋巴结转移或cN2者则主张行经典的颈淋巴结清扫术。临床观察发现,只要适应证掌握正确,择区性颈淋巴结清扫术并不因手术范围的缩小而影响其根治性。多个肿瘤治疗中心的研究证明,择区性颈淋巴结清扫术治疗头颈部鳞癌颈部cN0患者,术后颈部复发率、5年生存率与颈根治性清扫术或颈改良根治性清扫术无明显差别,同时也有利于保留患者外观和术后功能。
择区性颈淋巴结清扫术是根据头颈部特定部位肿瘤颈淋巴结转移规律而设定的非全颈性淋巴结清扫,其目的是在根治肿瘤的同时尽量减少不必要的手术创伤,尽量在术后保留患者的外观和功能,提高其生活质量。择区性颈淋巴结清扫术的手术操作基本上同功能性颈淋巴结清扫术,因非全颈清扫,通常采用沿皮纹的弧形切口即可,不必增加纵行或斜行切口。分离皮瓣时,注意保护面神经下颌缘支,避免损伤耳大神经、颈外静脉。清扫Ⅱ~Ⅳ区时先锐性解剖胸锁乳突肌前缘,电凝或结扎肌肉内侧穿支小血管,再锐性解剖其后下端,分离肩胛舌骨肌,暴露颈动脉鞘,沿着颈内静脉表面向上清扫。术中要注意避免损伤副神经、臂丛神经、膈神经、迷走神经、颈交感神经干、舌下神经等。清扫Ⅰ区时,要注意结扎面动、静脉,注意保护面神经下颌缘支,注意结扎下颌下腺导管,保护好舌神经。
四、颈淋巴结清扫术的并发症及其处理
1.出血 包括术中和术后出血。颈内静脉是粗而较薄的血管,手术中若有疏忽,可引起大出血。由于颈内静脉内负压较高,其空气栓塞比大出血更危险。术中一旦出现这种情况,应立即将颈内静脉近心端压住,同时用吸引器吸引,看准出血部位后再钳夹,切忌盲目钳夹,以免颈内静脉的缺损处进一步扩大。钳住颈内静脉后稳妥双重结扎和缝扎,并将颈内静脉残端固定在附近的肌肉上。
对于cN2和cN3的病例,常出现转移癌侵犯颈动脉,术中有三种处理的方法:①保留颈动脉完整性的肿瘤剥除术:适合于肿瘤与动脉壁之间有潜在的间隙,或肿瘤与动脉壁之间虽无间隙但尚可锐性剥离者;②瘤体连同受侵动脉的切除术;③瘤体连同受侵动脉切除及动脉重建术。现血管外科技术发展很快,多数学者均主张对严重侵犯颈动脉的转移癌行瘤体连同动脉切除及切除后的动脉重建术,以达到彻底切除肿瘤的目的。如术前准备不充分,术中在分离肿瘤时颈动脉不幸破裂,则应马上用手指按住后用动脉血管钳将血管破损处钳住,立即行动脉修复。
大多数患者的出血发生在术后24h之内,多由于术中止血不彻底,或患者术后初醒时挣扎致血管内压力增高,术中电凝的小血管出血或血管结扎线头松脱所致。少量的出血经局部加压可止血。如出血较多时,则应打开创口,寻找出血点并妥善止血。
2.感染 多由于在联合手术时颈部创口与咽腔或气管切口处相通污染,或因创腔内积血,或原有颈淋巴结炎等所致。一旦发生感染,应尽早打开切口,充分引流,使用大剂量广谱抗生素,警惕感染坏死而腐蚀大血管导致致死性大出血。
3.空气栓塞 多由于在解剖锁骨上区时损伤颈内静脉或锁骨下静脉所致。患者可迅速出现面色苍白,血压下降,呼吸及循环障碍,造成突然死亡。因此一旦静脉壁破裂,应立即用手指压迫破口处,严禁盲目钳夹,避免破口进一步扩大,同时连续吸引,仔细解剖,将静脉下端游离后再双重结扎。
4.乳糜漏 左侧颈淋巴结清扫术在解剖颈根部内下角时常易损伤胸导管,也有少数患者在右侧颈淋巴结清扫时损伤颈淋巴管。若术中损伤胸导管,术中即可发现锁骨上窝处不断有乳糜液渗漏。此时应仔细寻找破损的胸导管,予以缝合结扎。如实在无法找到破损的胸导管,则可用小块肌肉(胸锁乳突肌或带状肌)游离充填,周围用线缝紧。多数患者的乳糜漏发现在术后的第2 ~3d。发现乳糜漏后应立即停止负压吸引,局部加压包扎,停止鼻饲,一周后多可自愈。如乳糜漏较多或超过1周不愈合,则应打开创口,寻找胸导管后结扎。若很难再找到胸导管,可用碘仿纱条填塞压迫。
5.腮腺漏 常因腮腺下端切除后未将腮腺包膜缝合所致。多数患者经加压包扎、餐前注射阿托品、禁酸食后可愈。
6.颈总动脉破裂 往往由于术后感染致皮瓣坏死使创口裂开所致。术前大剂量放疗是造成颈总动脉破裂的重要原因。一旦发现颈总动脉破裂应立即压迫,快速输血,紧急行颈总动脉结扎。据统计,有1/3的患者颈动脉结扎后形成偏瘫。
7.神经损伤 常由于术中有意或无意损伤或切断神经所致。容易损伤的神经有副神经、膈神经、舌神经、舌下神经、迷走神经、面神经下颌缘支和颈交感神经干、臂丛神经等。各神经损伤后可出现该神经所支配部位的相应的症状和体征。如单侧迷走神经损伤后可出现声音嘶哑,暂时性心率加快等;膈神经损伤后可出现呼吸困难,胃内容物反流,颈交感神经干损伤后出现Horner综合征等。
8.气胸和纵隔气肿 多由于手术分离过低致损伤胸膜顶,或分离气管前筋膜时患者剧咳所致。患者术后如出现呼吸困难,在排除气管内的原因之后应想到气胸或纵隔气肿的可能,成行床边X线拍片。一经确诊应立即行胸腔穿刺抽气或闭式胸腔引流。
9.皮肤坏死 多由于皮瓣太薄或切口呈锐角形交叉,血供不良所致。手术时应将颈阔肌保留在皮瓣上,利用颈阔肌的浅层血管网提供血供,避免皮瓣发生缺血、坏死。一旦发生皮肤的坏死,应加强换药和抗感染治疗。如出现大块皮瓣坏死时应注意保护颈总动脉。待局部炎症控制后应及时植皮或用肌皮瓣修复。
10.颅内高压 颅内静脉结扎后有少数患者因颅内血管畸形而导致颅内高压,应紧急给予降低颅内压的处理。对于普通患者,有效的预防措施是避免同时做双侧的根治性颈 淋巴结清扫术,或至少保留一侧的颈内静脉。
(牟 鸿)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。