第八章 腹部外科诊断和治疗技术
诊断和治疗是临床医学最根本的任务,也是医务工作者的主要职责。当前,飞速发展的科学技术与医学实践相结合,产生了许多现代化的诊断和治疗技术。它们和传统的诊疗技术相结合,极大地促进了医学的进步。本文仅涉及腹部外科常用的诊断和治疗技术。
第一节 影像学技术
通过先进的影像学技术,对大部分腹部疾病均能做出比较明确的定位与定性诊断。有的影像检查还可以提供有关器官功能、代谢、微循环状态等方面的动态信息,从而更好地为临床的诊断与治疗服务。
一、X线诊断(X-ray diagnosis)
原理:X线具有穿透性、荧光作用和感光作用的特性,在其透过人体不同组织结构时,由于被吸收的程度不同,到达荧光屏或胶片上的X线量不同,从而可形成黑白对比不同的影像。将X线投射到荧光屏上称为透视,投射到胶片上称为平片。另外,X线在腹部外科的应用还包括体层摄影和造影检查。体层摄影亦称断层摄影,是应用特殊的装置清晰地显示体内某一层面结构或病变的X线影像。造影检查是将对X线的吸收程度高于或低于组织结构的物质引入器官内或其周围,产生明显的对比以显示其形态和功能的方法,引入的物质称为对比剂。

图8-1 钡剂造影
评估:透视主要用于观察器官的动态情况(例如胃肠蠕动)和转动体位从不同角度观察病变等。腹部平片可用来发现肝胆结石、消化道穿孔(站立位膈下游离气体)等。当病变部位较深、重叠较多使平片难以显示或了解病变内部的结构时,可采用体层摄影。造影检查多用于空腔脏器的显影,而且不同的对比剂适用于不同的器官,例如硫酸钡用于消化道造影(图8-1),胆影葡胺用于静脉法胆囊造影等。由于X线诊断安全、简便、经济,所以在腹部外科的应用非常广泛,应根据临床具体情况选择适当的方法。原则上首先考虑透视或平片,必要时再考虑造影检查。但是,X线诊断对一些微小病变难以早期发现,定性诊断效果差;另外,X线对机体有伤害,应加强防护。
二、超声成像(ultrasonography,USG)
超声是频率在20 000Hz以上、超过人耳听觉阈的机械波,其传播具有方向性、反射性、折射性、散射性、吸收衰减特性和多普勒效应。超声成像是使用不同类型的仪器,将超声在人体组织中传播时发生的各种信号用波形、曲线或图像的形式显示,从而对人体组织的形态结构与功能状态作出判断的一种非创伤性检查方法。目前普遍应用的为二维切面图像,但随着图像处理技术的发展,超声图像还可三维显示。
(一)普通超声(general ultrasonography)
原理:目前腹部外科常用的普通超声为B型超声,为辉度调制的方式,以不同辉度的光点表示界面反射信号的强弱,反射强则亮,反射弱则暗,由点、线到面,形成人体内部某一层面的声像图。
图8-2 肝脓肿的B超影像
评估:超声检查安全、简便、经济,在腹部外科特别是诊断肝胆胰脾外科疾病的敏感性和特异性都很高,是首选的影像学手段。大多数肝胆胰脾外科疾病可被超声检出,但敏感性依脏器和部位有所不同,这主要取决于消化道或肺底气体对检查的干扰程度。通常超声对肝脏、脾脏、胆囊和肝外胆管上段病变的诊断敏感性最高,可检出直径1~2cm的肝脾肿瘤结节和1~2mm的胆囊息肉,但对肝脾近膈顶处或肝左外叶与胃重叠处的病变,假阴性率相对较高。胰腺的病变如果气体干扰不显著,也比较容易发现。超声的定位诊断准确,通过实时动态的多方位扫查,超声对所发现病灶的定位很准确。在肝脏超声可清楚显示门脉三级分支和至少3支主要的肝静脉,能显示病灶与周围血管的关系。胆道梗阻时,超声可根据胆管扩张的范围确定梗阻部位。超声检查对结石或钙化、囊性包块(图8-2)、实性肿块、管腔扩张等,容易辨认,一般而言,超声对结石诊断的准确率高于对囊性包块等的诊断准确率。但是,普通超声显示胆总管下段常不理想,病变检出率只有60%左右,壶腹周围癌能被发现者不到30%;此外,由于超声近场聚焦的关系,对位于肝表面的小结节容易漏诊,这种情况多发生在转移性肝癌;超声扫查得到的断层面范围比较局限,对一些大的和弥漫的病灶,要观察其全貌和确定病变与周围结构的解剖关系,有时是困难的,同样的原因,超声检查不能提供完整的胆管树图像。
(二)彩色多普勒超声(colour doppler ultrasonography)
原理:把应用多普勒效应探测获得的血流信号经位相检测、自相关处理、彩色灰阶编码,将血流资料以彩色显示,并将其结合、叠加显示在B型灰阶图像上,可测量血液流速、流向和流量。
评估:彩色多普勒超声在血管外科应用普遍,可提供受检血管的形态、血流方向、血管阻力、血流波形、频谱增宽以及最大收缩期血流流速等指标。适用于周围动静脉的检测,也适用于探查和定位肠系膜上动脉、腹主动脉、髂动脉等。
(三)内镜超声(endoscopic ultrasonography,EUS)
原理:内镜超声技术是将微型超声探头安置在内镜顶端,将内镜和腔内超声相结合的技术,适于观察管腔的360°环形扫描,可将管壁的圆周断面清楚显示。
评估:在腹部空腔脏器的检查中,可避免经腹壁行超声检查时胃肠气体的干扰,提高图像的清晰度,例如:在胃腔内扫查,可清晰显示胃壁的5层结构,并有助于早期胃癌的分类。而且更小的微超声探头可通过逆行胰胆管插管导入胰管和胆管进行扫查。
(四)腹腔镜超声(laparoscopic ultrasonography,LUS)
原理:腹腔镜超声是在腹腔镜手术中,将腹腔镜超声专用探头经腹壁套管进入腹腔,在腹腔镜直视下直接接触组织器官进行扫描,使腹腔镜医师既能观察脏器表面又能详细观察其内部结构和病变。除明确诊断外,还可对病变进行准确的定位,弥补了腹腔镜缺乏触觉感受的缺点。
评估:目前,腹腔镜胆道手术特别是腹腔镜胆囊切除术开展比较广泛,但同时胆管损伤的风险也明显提高。而LUS可以帮助外科医师进行术中的解剖关系辨认,降低胆管损伤的发生率,并可诊断有无胆管结石。与术中胆道造影比较,LUS对于诊断胆管结石具有明显的优越性。但是,LUS虽然能够判断有无胆管结石,却很难确定结石的具体数目。另外,LUS还可用于腹部肿瘤的分期。将LUS和螺旋CT、MRI、PET等术前检查相比,LUS对于腹部肿瘤的分期以及可切除性判断具有更高的准确性,可帮助外科医师决定手术的方案,减少不必要的开腹。所以当其他方法难以确定肿瘤的分期而无法决定是否开腹手术时,应常规使用LUS和诊断性腹腔镜。
三、计算机体层摄影(computed tomography,CT)
原理:以X线照射被检的部位,由于不同的组织对X线的吸收程度不同,故X线的衰减系数不同,由探测器接收人体某断面上的各个方向上人体组织对X线的衰减值,经模-数转换系统转换成数字信号,经计算机处理后得到扫描断层的组织衰减系数的数字矩阵,再通过数-模转换系统,把数字矩阵转换成图像信号,用黑白不同的灰度等级显示出来。不同的灰度可表示组织器官密度的高低。CT图像还可以用对X线的吸收系数(换算为CT值)来表示组织器官密度的高低。CT检查多采用横断扫描,腹部扫描层厚、层距一般采用5~10mm。常用的扫描方法有普通平扫、常规增强扫描、造影扫描和螺旋扫描等。
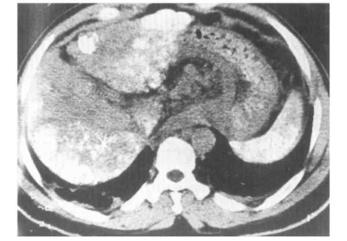
图8-3 原发性肝癌的CTA影像
评估:CT问世以来,经历了多次升级换代,性能在不断提高。CT,尤其是螺旋CT、多排探测器螺旋CT,以其扫描时间极短、层厚极薄、扫描覆盖范围宽等特点,具有良好的空间分辨率和密度分辨率,已广泛应用于各种腹部病变的诊断。近年来,CT正逐渐取代腹部平片,作为腹部疾病的重要和首选影像学检查手段。CT对于确定肿瘤的位置、大小以及与邻近组织结构的关系、淋巴结有无转移等具有重要作用,亦可经CT引导下行肝脏病变细针穿刺活检。另外,动态增强扫描、CT血管造影(CT angiography,CTA)及CT仿真内镜成像(CT virtural endoscopy,CTVE)可明显提高病灶的检出率,同时对定性诊断亦很有价值并为手术方式的选择提供时相信息资料。经门静脉造影CT (CT portography,CTP)和CTA(图8-3)是目前公认的检查小肝癌最灵敏的方法,CTP的敏感性和检出率略高,而CTA的特异性略高。虽然胃肠道病变仍以胃肠道钡剂造影检查为首选,但CT可了解肿瘤的侵犯范围以及有无转移。但是,CT的射线源也是X射线,因此也存在放射线的防护问题;为了提高CT病灶的检测和定性诊断的准确性,在大多数情况下检查均需使用含碘对比剂,因此,对碘过敏者、病情需禁碘者使用CT增强扫描将受到一定限制。
四、磁共振成像(magnetic resonance imaging,MRI)
原理:磁共振成像是利用某些特定的原子核(如人体的氢原子)在磁场内受到一种特定射频脉冲激励时可产生共振并发出无线电信号的特性,经收集后由电子计算机处理成像。
评估:MRI是继CT之后影像学的又一个突破,它具有一些独特的优点,如成像参数多,能得到更多的信息,软组织分辨率高于CT,图像无骨质伪影和安全可靠等,且不需要使用含碘对比剂,使用范围较CT更广。MRI图像的逼真度接近人体解剖图谱,且具有任意方向成像的优点,可获得人体横断面、冠状面和矢状面图像,是很好的定性、定位诊断方法。对腹部和盆腔脏器,可用于肝脏、胆道、胰腺、肾脏、肾上腺、腹腔、腹膜后以及盆腔器官疾病的诊断。在恶性肿瘤的早期显示以及肿瘤对血管的侵犯等方面均优于CT。无创性MR血管成像﹙MR angiography,MRA﹚已部分取代常规穿刺法血管造影,成为评价血管性病变的首选影像手段。MR胆胰管成像﹙MR cholangiopancreatography,MRCP)采用磁共振成像技术,对胆系病变的显示更优于CT(图8-4),并由于其操作简便、无痛苦、无创伤、无并发症和绝对禁忌证,多数情况下均可取代内镜逆行性胆胰管造影(ERCP)。MRI检查目前尚未发现对人体有不良影响,是一种非损伤性检查。但是,带有心脏起搏器的病人禁忌此项检查;MRI检查时间较长、强磁场,对不能静卧者、体内有金属止血夹、金属假体等不可去除的磁性物者,不宜选用该项检查;另外,MRI设备昂贵,费用高,并且对某些器官和疾病的诊断价值有限,需要掌握好其适应证。
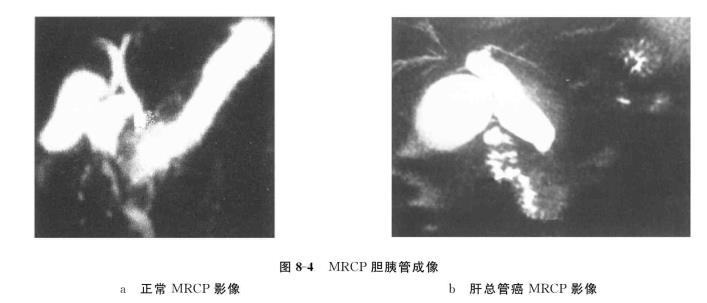
图8-4 MRCP胆胰管成像
五、数字减影血管造影(digital subtraction angiography,DSA)
原理:血管造影是指将造影剂通过各种途径引入人体的血管内并使之显影的一种影像学检查方法,可清晰显示血管的结构和血流动力学状态,提供各器官病变的血供和周围血管情况,对某些疾病的诊断和鉴别诊断具有重要价值。数字减影血管造影是目前常规的血管造影技术,它是将电子计算机数字化处理和光学蒙片原理运用于血管造影的影像技术,能消除重叠的骨骼和软组织影,突出血管影像。血管造影可经静脉注入或经动脉注入造影剂,目前一般应用经动脉注入造影剂,因为后者具有更清晰的图像并可同时进行介入治疗。最常用的经动脉注入造影剂的方法为采用Seldinger技术,经皮股动脉穿刺选择性和超选择性置管。
评估:DSA具有实时成像能力,可及时观察血管影像,并具有很高的密度分辨率,能减去血管影像以外的背景图像,并且可实施动态和多角度摄影,血管影像清晰。DSA在介入放射学中有很高的优越性和实用价值,一切介入性检查和治疗均可在DSA监视下完成,针对性强,安全可靠,疗效高。一方面,利用DSA得到的血管影像可诊断和鉴别诊断某些疾病,包括血管性病变(图8-5)、外伤、消化道出血、门脉高压和肿瘤等,可明确病变的部位、范围和程度,并可利用经皮穿刺置管等技术获取组织学、细胞学等资料,以明确病变性质。另一方面,DSA可以影像诊断学为基础,利用经皮穿刺置管等技术,在影像监视下经插入血管内的导管行介入治疗,包括栓塞、成形和药物灌注等,可用于血管性疾病(如动脉瘤、血管畸形、血栓形成、出血等)、肿瘤的栓塞和局部化疗等。但是,DSA可具有移动伪影而降低影像质量,使部分影像无诊断意义;穿刺部位可发生血肿、假性动脉瘤、血栓形成、动静脉瘘等并发症;应用造影剂可有过敏反应;而且当患者一般情况极差、重要脏器严重功能不全、伴有全身感染、不明原因发热、顽固性高血压、卒中活动期、严重电解质失衡及妊娠3个月以内时,选择DSA应极为谨慎。
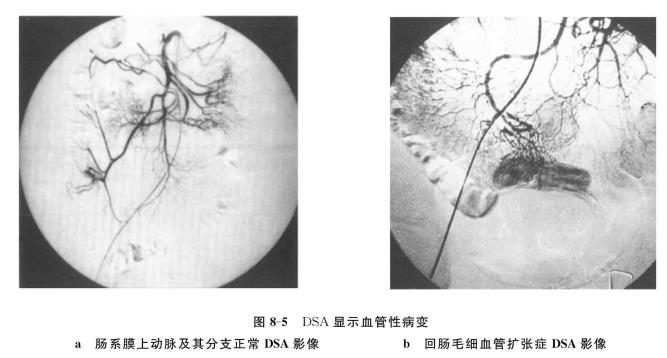
图8-5 DSA显示血管性病变
六、核素显像(nuclear imaging)
核素显像的基本原理是根据放射性核素的示踪作用,将发射γ射线的放射性核素及其标记化合物引入机体内,依照其在体内的转归和在预检脏器组织中的积聚,用放射性核素显像仪探测获得该脏器的放射性分布图像,从而了解该脏器和组织的形态、位置、大小及其功能结构变化。放射性核素显像反映了脏器和组织的生理和病理生理变化,属于功能结构显影。
(一)肝、脾胶体显像(colloid imaging of liver and spleen)
原理:将颗粒大小适当的放射性胶体经静脉注入体内,可被肝、脾的吞噬细胞(库普弗细胞)吞噬,且能在其间存留较长时间而不被迅速排出,利用核医学显像设备可得到反映这些脏器的单核巨噬细胞分布和功能情况的核医学影像。
评估:单独使用可进行肝、脾占位性病变的定位,确定腹部肿块与肝脏的关系,了解肝外肿瘤有否肝转移,以及肝、脾破裂的探测;作为对照与其他核素检查联合应用可进行肝、脾内占位性病变的定性、定位诊断,这也是目前胶体显像的最常见用途。例如,肝胶体显像局部呈放射性稀疏、减低,甚至占位性,而肝胆显像时可见放射性填充,尤其在延迟显像时,首先应考虑肝细胞性肝癌的可能。
(二)肝动脉插管灌注显像(transcatheter hepatic artery perfusion imaging)
原理:经肝动脉导管将99m Tc-MAA注入肝动脉后,随动脉血分布入肝,停留于肝微动脉和毛细血管床内,其分布反映局部血流灌注情况。
评估:用于了解肝脏及其肿瘤的血流灌注情况,检测肝外与动静脉分流。
(三)肝血流灌注和肝血池显像(liver blood flow perfusion and blood pool imaging)
原理:将能长期保留在循环血液中的放射性药物,如99m Tc-红细胞或99m Tc-人血清白蛋白(99m Tc-HAS)静脉注射入体内后,可得到肝血流分布影像,据此了解肝脏的位置、大小、形态和血流分布情况。正常的肝血流灌注和肝血池影像可分为肝血流灌注动脉相、肝血流灌注静脉相和肝血池平衡相3个时相。
评估:它主要用于肝占位性病变的定性诊断。检查前应充分了解病史、其他影像学检查结果,最好在进行此项检查前行肝胶体显像。
(四)肝胆动态显像(hepatobiliary dynamic imaging)
原理:放射性药物,如99m Tc-HIDA、EHIDA、DISIDA、PIDIDA等,静脉注射后,随血流进入肝脏,通过类似于处理胆红素的过程,为肝细胞摄取分泌,经胆道系统排泄进入肠道。利用这些放射性药物进行动态系列显像检查,可观察药物被肝脏摄取、分泌、排出至胆道和肠道的过程,取得各时期的肝、胆影像,可用于肝、胆疾病的诊断与鉴别诊断、治疗观察等。
评估:对急性胆囊炎的诊断准确率可达98%,是诊断急性胆囊炎的首选方法。对胆道动力学评估和胆道手术后并发症的监测十分有效。同时,对肝内占位性病变的定位、定性诊断、肝细胞癌的治疗随访等也具有较大的临床应用价值。进行该项检查前须禁食4h,近期内进食含脂肪、蛋白质的食物可刺激十二指肠黏膜分泌内源性胆囊收缩素,导致放射性药物不能进入胆囊而出现胆囊不显影的假阳性结果。如禁食超过24h,无任何胆囊收缩刺激,胆汁高度浓缩,也可出现胆囊不显影的假阳性结果。
(五)胃肠道出血显像(gastrointestinal bleeding imaging)
原理:利用99m Tc-RBC或99m Tc-硫胶体进行显像,可进行胃肠道出血的探测,尤其下消化道出血,因内镜及放射学方法确定活动性出血的价值有限,核素影像学检查具有其突出的临床应用价值。99m Tc-硫胶体注射后,首先分布于肝、脾,后显示心、肝、脾血池和大血管影,若在胃肠道内显示放射性既被认为是胃肠道出血所致。
评估:99m Tc-RBC注射后能在24~48h内显像,可用于出血的持续观察。其灵敏度高,每分钟0.1m L的出血量即可被探测(图8-6)。
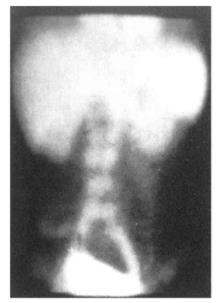
图8-6 右下腹回肠末段出血
(六)胃食管反流显像(gastroesophageal reflux imaging)
原理:食管下段括约肌功能障碍时,胃内容物可逆向反流进入食管,既为食管反流。胃食管反流造成放射性示踪剂在食管下部滞留。
评估:本方法评价胃食管反流,灵敏、简便、安全,且符合病理生理。
(七)胃排空显像(gastric emptying imaging)
原理:选择进入胃后既不被胃黏膜吸附又不被其吸收,同时亦不被胃液和胃运动所离解或破坏的示踪剂,通过口服进入胃内,用核素显像的方法观察示踪剂经胃蠕动排入肠道的过程,以反映胃的运动功能。根据需要可选择做固体食物或液体食物胃排空时间测定。
评估:胃排空延迟,表现为胃影持续显示高放射性而迟迟不变淡,胃排空曲线平坦,胃排空时间延长,示踪食物在胃内的残留率增加。与胃排空延迟相反,胃排空加速表现为胃影消除加速,胃排空曲线斜率加大,胃排空半衰期缩短,示踪食物在胃内的残留率下降。
(八)异位胃黏膜显像(ectopic gastric mucosa imaging)
原理:胃黏膜具有摄取高锝酸盐的特性,利用这一特性可诊断Meckel憩室、Barrette食管等疾病,也可用来了解胃的分泌功能。
评估:在甲状腺、唾液腺、未退化的胸腺和胃以及泌尿道以外的地方,发现高锝酸盐浓聚,为异位胃黏膜显像。但应注意假阳性和假阴性结果。另外,胃本身摄取高锝酸盐亦可有异常变化,表现为胃黏膜摄取高锝酸盐普遍增加、普遍减低和胃位置异常。
(九)炎症显像(inflammation imaging)
原理:利用99m Tc(锝)、111 In(铟)标记白细胞可进行消化道炎症显像,表现为炎症显像过程中腹腔内有异常放射性分布浓聚区。
评估:在活动期Crohn病、溃疡性结肠炎等炎性肠道疾病的诊断与鉴别诊断、治疗措施的选择和疗效监测等方面具有重要的临床应用价值。但有时因灌肠而导致肠道轻度炎症性改变等原因,可导致假阳性。
(十)消化系统肿瘤特异性显像(specific imaging of the alimentary tumor)
原理:肿瘤特异性显像目前应用较多的为放射免疫显像,也就是单克隆抗体显像,以放射性核素标记抗肿瘤相关抗原的单克隆抗体与相应抗原产生特异性结合从而对肿瘤进行显像。
评估:可显示肿瘤的部位和大小,对原发病灶定位、探测肿瘤的转移和手术后复发具有重要临床应用前景。从理论上讲,它是理想的肿瘤显像方法,但由于单克隆抗体的筛选非常困难,目前效果仍有待提高。
(十一)正电子发射计算机断层(positron emission computed tomography,PET)
原理:PET以正电子核素标记的生物活性分子为示踪剂,通过正电子产生的高能光子,重建出示踪剂在体内各截面的分布及立体分布图像。其示踪剂为人体基本物质。另外,以氟化脱氧葡萄糖(18 F-FDG)为示踪剂的PET显像能反映组织对葡萄糖利用率的变化和差异。
评估:PET是当今世界核医学最前沿的技术,它图像质量好、灵敏度高、适用面广,可做身体各部位的断层像,对肿瘤转移、复发诊断尤为有利。特别是18 F-FDG正电子发射计算机断层的肿瘤显像,是PET在肿瘤学应用的重要内容之一,对消化道肿瘤,如原发性肝癌、结直肠癌等效果甚佳,在指导肿瘤临床分期、选择治疗措施、判断肿瘤复发及治疗效果监测等方面具有广泛的应用前景。
第二节 内窥镜在腹部外科的应用
人们早在19世纪就试图通过中空的圆柱体将光线反射入体腔来检查上消化道的内部情况,但直到发明了电灯以后,用硬式内窥镜观察体腔才变成现实。由于硬式内窥镜不适用于弯曲的肠腔,所以在腹部外科的应用受到了限制。Baird在2026年证明光和图像可通过单块玻璃或石英纤维进行传送,为纤维内窥镜的发明铺平了道路。随着纤维内窥镜时代的到来,并由于纤维内窥镜的不断改进,明显提高了光亮度和成像质量,并附有送水、送气及导入器械的通道和冷光源等,应用方便简单,已广泛应用于临床,不仅极大地提高了腹部外科疾病的诊断水平,而且在治疗方面也具有越来越多的优势。
一、上消化道纤维内镜(endoscopy of the upper alimentary tract)
上消化道纤维内镜检查可直接观察胃、十二指肠黏膜面,并可在直视下通过活检等方法直接获得组织标本而明确病变的性质。
(一)适应证
(1)上腹部症状、体征提示上消化道病变;
(2)上消化道出血;
(3)需活检以明确病变性质;
(4)上消化道息肉切除。
(二)禁忌证
怀疑或已知穿孔、食入腐蚀性物质和不合作者应列为禁忌。有凝血障碍者禁忌活检。
(三)操作技术要点
1.窥视食管 患者左侧卧位,给予咽部表面麻醉,将牙垫放入患者口中以防其咬住内镜。然后向前推动内镜使其通过咽部而进入食管。进入食管的操作较难,可应用3种方法窥视食管。①直视法:操作者在直视下将内镜末端通过舌根后,可看到会厌和环状软骨,将内镜末端向下弯,从环状软骨的一侧穿过,同时嘱患者吞咽并注入少量气体,使食管完全开放,内镜即可进入食管。②盲插法:操作者右手握住内镜的前端,使内镜到达口腔的后部并使前端向下弯曲,轻轻向前压,当20cm标志处到达牙垫外时,嘱患者吞咽,内镜即进入食管。③手指导向法:先将牙垫套在内镜上面,然后将左手示指置于患者的舌上以使内镜位于中线,用右手推动内镜进入口腔的后部,移开左手,将牙垫置入患者口中,嘱患者吞咽,内镜即进入食管。但此法有可能使患者在牙垫置入之前咬到操作者手指或内镜。
正常食管黏膜光滑润泽,呈淡红色,皱襞纵行,柔软。黏膜下毛细血管清晰,食管上段和下段以纵行分布为主,中段呈树枝样分支。贲门口可见淡红色食管黏膜与暗红色胃黏膜相互交替构成的齿状线。食管下段蠕动明显,收缩时可见到纵行的黏膜皱襞,中段以下有时可见环状收缩环。
内镜进入食管后,镜身通过食道时应靠手感觉阻力大小并在直视下缓慢推进,在有食道憩室或狭窄处阻力较大,切勿盲目强力通过,以免发生食道穿孔。
2.窥视胃 当看到暗红色的胃黏膜后,通过注气辅助内镜的前端进入贲门。当内镜进入胃后,应注入气体,在直视下通过控制钮观察胃腔并推进。如有胃液可吸出,但要注意不要吸到黏膜上,以免引起损伤。当内镜到达胃窦和幽门时,应观察胃窦黏膜和幽门活动情况,如有必要应反转内镜观察胃底和幽门。
3.窥视十二指肠 将控制钮放在幽门上,当胃蠕动波到达幽门时可见幽门开放,此时在幽门孔前区挺直镜端轻轻推动内镜使其迅速插入,内镜即进入十二指肠球部。少数病人因十二指肠球部病变如溃疡瘢痕等使幽门管狭窄变形,导致幽门孔后移,遇到这种情况可将镜端向下或从幽门孔前方向后退拉直滑入幽门。若镜端进十二指肠球部有阻力,此时将镜端向右向下、顺时钟方向旋转镜身90°~180°,镜端则迅速滑入十二指肠降部。然后将控制钮旋向右,沿纵轴顺时针方向旋转内镜并将前端上抬,以便全面观察十二指肠。
4.活检 当需要明确病变性质时可取活检行组织学检查。但应注意要先观察然后再取活检,因为取标本后壁层受损,增加了穿孔的危险。
5.退镜 在内镜退出胃之前,应先抽空胃内过多的气体,以免引起患者术后腹胀等不适,然后在直视下退出内镜。
(四)并发症
并发症较少见,黏膜活检后可有出血和穿孔。对术后胸、腹部不适者,应拍胸、腹部X线平片以明确是否有穿孔,尽管穿孔极少见,但却非常严重。
二、内镜逆行性胆胰管造影(endoscopic retrograde cholangiopancreatography,ERCP)
(一)适应证
(1)不明原因的阻塞性黄疸,需进一步确定梗阻部位、性质、毗邻关系等者。
(2)已经B超、CT证实胰胆管不明原因的扩张,需了解病变的性质者。
(3)胆道术后综合征,需明确病变的部位和性质者(残石、狭窄等)。
(4)临床上一般检查不能明确十二指肠乳头病变或上腹部肿块者。
(二)禁忌证
(1)一般对急性胰腺炎、急性胆道感染者列为禁忌。
(2)对碘过敏者、有严重心血管疾病伴心功能不全、哮喘性呼吸困难、肺气肿及阻塞性肺病伴呼吸功能不全、溃疡病近期穿孔、急性食管炎、胃炎以及体质极度衰弱和精神病而不能合作者。
(三)操作技术要点
1.进入十二指肠 方法同上消化道纤维内镜检查。
2.寻找乳头 乳头有主乳头和副乳头两种类型,约85%的人只有主乳头,约15%的人二者并存。当仅有主乳头时,主乳头为胆、胰管的共同开口;当二者并存时,胆、胰管的开口可有几种情况:①主乳头为胆总管开口,副乳头为主胰管开口。②主乳头为胆总管、主胰管开口(可共同开口或分别开口),副乳头为副胰管开口。③主乳头为胆总管、副胰管开口(可共同开口或分别开口),副乳头为主胰管开口。寻找乳头是ERCP首先遇到的困难。通常情况下乳头在降部上中1/3段的内侧壁,约距十二指肠上角下方2~3cm,乳头头部有皱襞帽状覆盖和明显的晕轮的开口特征,缓慢进退镜端易寻找乳头。但乳头附近肿瘤浸润或乳头本身变异,邻近乳头的十二指肠憩室、十二指肠蠕动亢进等都增加了寻找乳头的困难。应用解痉剂和消泡剂可以缓解对十二指肠蠕动活跃和肠腔内泡沫过多。纵行皱襞是识别主乳头的重要标志,对无纵行皱襞的乳头不要忽视寻找副乳头。副乳头较小,常位于十二指肠上角,距主乳头约1~2cm,一般无明显开口,无胆汁溢出,其顶部稍隆起,较周围黏膜稍红,正确识别主、副乳头对初学者非常重要。十二指肠憩室好发于乳头左上方或边缘少数乳头在憩室内,要等十二指肠松弛、憩室口张开时才能观察到乳头。在正常位置找不到乳头时,应反复在附近肠段寻找,因极少数乳头位于其他肠段,值得注意的是,容易将乳头或副乳头相混淆的还有胆道十二指肠内瘘的瘘口。通常瘘口无纵行皱襞,开口大而不规则,不隆起,周围无晕轮易于识别。毕I式胃大部切除术后,做ERCP时十二指肠乳头较易辨认和插管。毕Ⅱ式胃大部切除术后,内窥镜易滑入输出袢,遇到这种情况时可令病人取侧卧位。最大的困难是输入袢过长。胃大部切除术施行Roux-en-y吻合术后,ERCP亦难以成功。
3.乳头插管 通过改变镜身的角度、调节镜端的深浅和病人的体位、适当的充气量来调节乳头的方位、确认乳头后,将其置于视野之中,插管基本无困难。除应用解痉剂或局部喷地卡因解除乳头痉挛外,可先将导管尖端接近乳头开口,顺随肠蠕动之势插入乳头。因壶腹部肿瘤浸润、结石嵌顿或因胰胆管、十二指肠的感染造成乳头充血、水肿、糜烂、纤维结缔组织增生和瘢痕等导致乳头狭窄,均影响插管。在这种情况下,绝不能轻易贸然试插,以免水肿脆嫩的组织接触后出血,增加插管的困难。应仔细观察乳头开口裂隙,看有无分泌物溢出或苍白色黏膜瘢痕,认清乳头位置后立即插管。对过于狭窄的乳头开口,可作乳头小切开,再插管造影(图8-7)。
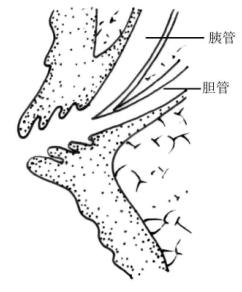
图8-7 典型的ERCP插管方向
十二指肠憩室内乳头难得插管,有憩室时总是在憩室边沿嵴上或在2个憩室之间嵴上找到乳头,在憩室内的乳头绝少见,也无人能插管成功。
(四)并发症
常见并发症为注射性胰腺炎、胰胆管感染,严重的可发生脓毒症;其他还有十二指肠穿孔、碘过敏性休克等。
(五)在诊断胆、胰疾病上的临床意义
1.正常胰胆管所见 通过ERCP能清楚观察正常胆道的走向和管径粗细、管壁结构等,这对辨别胆道疾病的变异有十分重要的作用。胆总管内径为6~8mm,左、右肝管内径约5~7mm,胆总管末端最小内径约2~3mm,但在老年人胆总管稍粗,有生理性胆管扩张情况。关于判断胆管扩张的标准,有学者认为,60岁以下者胆总管最大径大于7 mm,60岁以上者胆总管最大径大于9 mm,行胆囊切除者大于10 mm为异常。主胰管各段宽度不一,随年龄而增大,且男性又较女性宽,正常情况直径约为2~3mm。胰胆管共同开口约占85%,其余15%胰、胆管各自开口,部分病人还可以见到副胰管。故对正确的选择性胰管造影不显影者,应考虑做副胰管插管。若胆管内有气体,造影时常见圆形透亮区,改变体位可移动,可与结石负影区别。

图8-8 胆囊结石ERCP影像
2.胆囊病变 胆囊结石伴黄疸病史者需作ERCP进一步明确诊断和治疗。胆囊结石表现为大小不等负影(图8-8),若结石嵌顿于Hartmann袋内,有时胆囊难显示,仅见胆囊颈部杯口状充盈缺损。若胆囊显影不规则并伴肝门处缺损,且可见造影剂流入十二指肠的X线征象,应考虑胆囊肝总管瘘或胆囊十二指肠瘘。但对胆囊息肉样病变,ERCP难以作出正确诊断。
3.原发性胆总管结石、原发性肝胆管结石 ERCP发现此类病例有以下特点:十二指肠乳头呈半球形、开口于中央,以裂隙为主,乳头开口大、晕圈不清、见胆汁或胆泥溢出,结石嵌顿少、易插管、胆管显影率高。在B超未发现肝胆结石时,做ERCP对肝胆管结石的诊断具有重要的临床实用价值(图8-9)。
4.对阻塞性黄疸的诊断 阻塞性黄疸病人,胆红素血症及凝血机制差,口服或静脉胆道造影均不会成功,而ERCP在阻塞性黄疸的诊断上起到重要作用。ERCP能鉴别肝内、外阻塞及良性、恶性病因的影像,并显示梗阻病变和狭窄的部位、程度等,使我们在术前就可确诊患者肝内阻塞或肝外梗阻,可避免不必要的手术。它可直接观察壶腹部周围癌等(图8-10)。ERCP对阻塞性黄疸的鉴别诊断率高达80%~90%。
图8-9 肝内外胆管结石ERCP影像
图8-10 十二指肠乳头癌ERCP影像
5.对先天性胆道疾病的诊断
(1)先天性胆管囊状扩张症应用口服和静脉胆系造影都不能满意显示囊肿的类型及形态。ERCP检查不仅成功率高、并发症少,且能清楚显示各型先天性胆管囊状扩张症的形态(图8-11)。
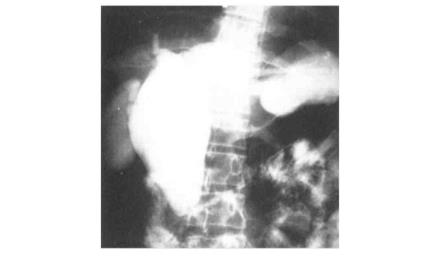
图8-11 囊状扩张型(Ⅰ型)先天性胆管囊状扩张症ERCP影像
(2)十二指肠乳头旁憩室的主要症状为长期腹痛,似为胆道术后综合征。这可能与憩室内潴留、感染和梗阻有关,此病可用X线钡餐检查来诊断。ERCP具有能明确的显示胰胆管下端联合异常方面的重要作用。
(3)ERCP对胆囊管高低位异常开口及副肝管的发现,避免了在胆囊切除术中胆道损伤及因胆囊管残留过长的胆囊切除术后综合征发生。此外,ERCP动态观察胆道及胰胆管的生理性狭窄与增粗,避免了手术的盲目性(图8-12)。
6.胰腺癌 ERCP是胰腺癌的一种可靠的诊断方法,其诊断正确率达90%以上,胰腺癌多发生在胰头部,镜下胰头部胰管显示不同程度的狭窄、中断或移位,且呈僵硬感。若胰管显影很短或不显影,还表现为胰管受压、推移,尤其是细小胰管分支有移位,应考虑胰头部肿瘤的可能。若同时累及胰头部胆管时,胆总管末端呈僵硬、扭曲、不规则、狭窄或近端胆管扩张等表现(图8-13)。
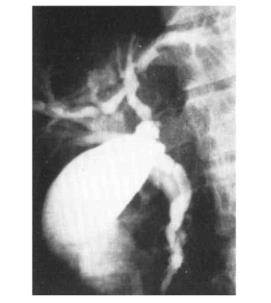
图8-12 胆总管低汇ERCP影像
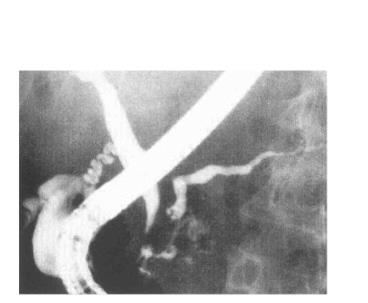
图8-13 胰头癌ERCP影像
ERCP对胰管插管成功而不显影者,应高度怀疑胰头癌的可能,但对小又未累及胰管的癌肿作出早期诊断十分困难。
7.慢性胰腺炎 在胰腺有病变或受损伤部位的胰管可见交替出现的不规则的扭曲、狭窄、局部扩张的情况,呈串珠样或结节状(图8-14),尤其在反复发作的病人胰腺主胰管可多发性囊性扩张或形成钙化、假性囊肿、胰管结石症等。慢性胰腺炎以较大范围内胰管扭曲改变,而胰腺癌则以胰管局限性不规则的狭窄为主要病变。胆总管末端结石与胰管结石易区别,因胰管结石表面粗糙对造影剂有较好的吸附作用,就是造影剂从胰管中排尽也能显示结石影,而胆总管结石一定要有造影剂充盈,才能显示结石影。
ERCP对胰腺囊肿的诊断亦有一定价值,虽不能作出病因学诊断,但就其囊壁光滑程度可作为辨别恶、良性囊肿的重要征象。
8.其他 可通过导管收集胰液进行检查,或采用特制的细胞刷刷取胆道细胞,进行细胞学检查;还可测定Oddi括约肌压力、肌电活动以及测定胆道和十二指肠压力阶度;应用母子镜可将子镜直接插入左、右肝内胆管进行窥查。
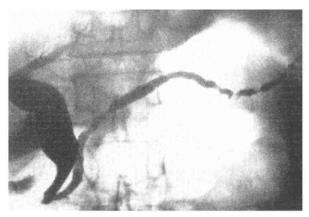
图8-14 慢性胰腺炎ERCP影像
(六)在胆道疾病治疗中的临床应用
20世纪70年代初由日本的Kawai和法国的Classen率先开展了内窥镜乳头括约肌切开术治疗胆道结石或残余结石和胆道复发性结石,并取得较好的临床效果,随后又相继开展胆管引流术、胆道支架技术治疗胆道梗阻狭窄等。
1.内窥镜乳头括约肌切开术(endoscopic sphineterotomy,EST) 在ERCP诊断的基础上,对胆总管结石、胆道蛔虫、良性乳头狭窄等可采用内窥镜下乳头括约肌切开术后,然后插入Dormia网套取石,但取石成功率并不高于50%。
(1)适应证:
1)直径小于2cm的胆总管结石且有临床症状者。
2)因高龄或其他严重器质性疾病不能耐受大手术胆总管结石患者。
3)不同原因的胆道改道手术后,胆道残腔出现病变而需再次手术者。
4)局限于胆总管末端和乳头部的良性狭窄或胆道恶性狭窄需作胆肠引流者。
5)胆道蛔虫可采用EST取出蛔虫。
6)重症急性胆管炎和急性胰腺炎,可作紧急乳头括约肌切开,以利胆汁引流。
7)胆总管结石合并胆囊结石者,行EST后胆囊结石症状可减轻。但EST治疗胆总管结石的最佳适应证是胆囊已切除者且不伴有明显胆管狭窄。
(2)禁忌证:凡有难以纠正的凝血机制紊乱者、胆总管结石大于2cm、胆总管末端狭窄长度超过1.5cm或肠壁段胆总管囊肿者,均列为禁忌证。胆管上段存在狭窄,即使清除了胆总管结石,括约肌切开后的返流性感染将大大降低远期疗效,因而也不适合行EST。合并门脉高压者行EST应格外慎重,尤其要避免行较大的切开,否则可能招致难以处理的出血。对于年龄较轻者(50岁以下),尽量少行EST,如果结石较小﹙<0.6cm﹚、数量不多(≤5枚)可采用括约肌水囊扩张术清除结石以尽量保留括约肌功能。已行全胃、胃次全切除毕Ⅱ式吻合术者,行EST后易致返流性胰胆管感染。
(3)操作技术要点:内窥镜下乳头括约肌切开术主要是指切开胆总管十二指肠壁内段,长度约10 ~20mm不等。内窥镜和X线检查密切配合是EST成功的关键,X线检查可以观察胆道病变的部位、范围及各种导管在胆道内的位置。把握各种导管插入的方向和切开乳头肌是内窥镜的主要功能。
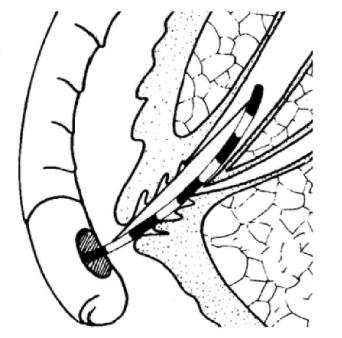
图8-15 ERCP插管后切刀丝的方向
将切刀丝插入乳头内深些,当它与造影重叠时就证明切刀丝已进入胆道。切开前,刀丝稍偏左侧,并朝向乳头正面11~12点间或胆总管肠壁段隆起部位,既可看清刀丝方向和切割点,亦可以避免主胰管和肠壁的损伤(图8-15)。切割乳头时接触点尽可能小,用刀丝下1/3~1/2处切割,具体切开的方向可调节裸露在肠腔内的刀丝。切割乳头的刀丝准确定位后,应适当绷紧并缓慢后退,前后上下松动一下,以便清楚看见自纤维内窥镜的导管套中伸出的切割刀丝。通常将电凝和电切的比例为1∶1混合使用,按中等强度的电流切割,切割长度约10~20mm。准确的切割长度要根据诊断的预测长度和乳头的大小来决定,应注意切割的边缘与十二指肠壁保持2~3mm,以免肠穿孔的发生。
切割乳头时刀丝不要过于拉紧或快速推送,否则会因切割速度过快、刀丝张力过大超出切割范围而造成肠道损伤。采用混合电流边切边凝,缓慢推进,避免切口水肿和因胰液引流不畅导致术后胰腺炎。根据结石大小决定切割的长度,通常以恰好拖出结石为宜,过长的切口可损伤肠管和增加创面出血。对不能拉出的较大结石须用碎石器粉碎结石。对切开刀插入深度不足或插切开刀困难者,可用推进式电丝切开刀或针型切开刀做造瘘式乳头切开术。常用方法有:①对乳头处嵌顿的较大结石,先用针型刀在嵌顿结石上方切一小口,再用弧弓形切开刀将乳头切开,切口超过结石直径后结石会从胆道末端脱出。对不大的胆总管结石不必行乳头切开术,可用亚硝酸异戊酯扩张十二指肠乳头括约肌,再直接用取石网拉出结石(图8-16)。②对胃大部分切除术后的病人要作EST的难度较大,主要问题是要把握切割方向,正确熟练的插管非常重要,在胆总管上端先收紧刀丝,将内镜推向十二指肠上方,调整正确的切开乳头方向后方可切割。③位于憩室内侧缘或过长的乳头,更增加了插管的困难。憩室多位于乳头正上方和右上缘,插管时镜端接近乳头开口处,应在与乳头垂直水平的方向插入导管。为了减少肠壁损伤机会,应保持憩室内清洁,充分显露乳头开口位置,看清胆总管的行走方向,选用短背刀丝或推进式切开刀丝,在靠近憩室边缘切割,切开乳头长度依据憩室与乳头关系和病变的情况来决定。
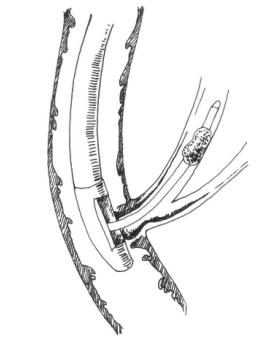
图8-16 经乳头ERCP胆总管取石
(4)并发症:EST并发症的严重程度和多少与病情、病人体质和解剖变异程度及内窥镜医师的操作水平有关。
1)胆道出血。出血是EST的主要并发症之一,胰十二指肠后动脉经过胆总管十二指肠壁段,若乳头切开时稍有不慎切断此动脉,即会出现难以控制的大出血。一旦发生出血应立即用低张力刀丝在出血点处电凝或用止血器电凝止血,若止血效果不好时,中转手术。
2)肠道穿孔。多发生在乳头切开速度过快和切口过长、强行牵拉嵌在胆总管末端大结石时,或因十二指肠憩室、十二指肠本身病变以致乳头位置变异或狭窄,影响EST切割方向过偏,导致肠穿孔。清晰显示胆道情况,正确地掌握切开乳头的方向、切开深度和速度是预防肠穿孔的重要方法。
3)急性胰腺炎。ERCP和EST术后易并发急性胰腺炎,其发生率各约7%和14.5%,注射造影剂时压力过高、速度过快、胰管反复显影、造影剂过多等因素导致胰管梗阻,难以排尽造影剂是ERCP术后引起胰腺炎的主要原因。EST乳头切开过慢、反复切割致局部严重水肿或者切开乳头时,灼伤胰管开口使胰管排泄胰液障碍导致胰腺炎。一般来说,急性胰腺炎经保守治疗可在2~3d恢复正常。
4)其他并发症。有急性胆管炎,气体栓塞,再狭窄,心率紊乱,喉头痉挛,麻醉药物过敏,吸入性肺炎,食管、胃黏膜损伤、出血,甚至穿孔、诱发心绞痛等。
2.鼻胆管外引流术(endoscopic nasobiliary drainage,ENBD) 胆管引流术是治疗肝外胆道阻塞性黄疸的经典治疗方法之一。
(1)适应证:适用于胆道良性、恶性狭窄、梗阻和AOSC的减黄减压治疗,并能保持胆汁的持续引流和直接灌注抗生素于胆道内。它通常作为一种临时性引流措施,可作为治疗手段,亦可作为术前准备。
(2)禁忌证:不适合伴有精神症状、不合作的病例;其他禁忌证为ERCP的禁忌证。
(3)操作技术要点:做ERCP后,通过内镜活检管道插入3mm金属导丝于胆总管内,并通过狭窄段,然后经导丝置入6.5Fr引流管,此管不易过深,放在肝总管为宜。一边拔内镜一边将引流管送进,最后拔出金属导丝,用导尿管或鼻胃管作引导,将引流管末端自口腔经鼻孔引出固定之。此引流管既可以引流出脓性胆汁,又能进行胆道造影、胆汁取样、胆汁培养及胆道冲洗(图8-17)。
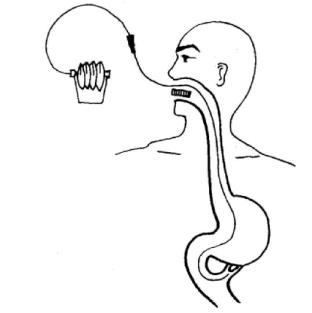
图8-17 ENBD胆管引流
(4)并发症:通常为ERCP或EST的并发症。但因为ENBD本身具有预防ERCP和EST并发症的作用,故并发症的严重程度明显较二者为轻。另外,尚可发生引流导管阻塞等。
3.内镜胆道支架引流术(endoscopic biliary stent drainage,EBSD) 对恶性阻塞性黄疸能采用外科手术治疗的病例少且预后不佳,手术后5年生存率不足1%。自2026年报道内窥镜置入胆道支架治疗胆道恶性梗阻性黄疸以来,给许多肝门部肿瘤、胆管癌及胰头癌患者带来福音,大大提高了姑息性治疗恶性黄疸的诊治水平。
(1)适应证与禁忌证:
1)不能根治性切除的恶性胆管狭窄(梗阻);
2)引流胆系较丰富(至少占全肝胆系的40%),估计黄疸可消除或基本消退者;
3)无其他重要器官功能障碍;
4)肿瘤尚未广泛转移,预计至少可存活3个月;
5)经济条件许可;
6)其他禁忌证为ERCP的禁忌证。
(2)操作技术要点:
1)支架的选择。内窥镜的管道内径应为3.7mm,以便通过10Fr或11.5Fr的支架管,其中有带瓣固定系统的直支架管和双端猪尾型支架管。此外,还应备有带有尖部可弯曲3cm,长约360~400cm的导丝和尖端逐渐变细的6Fr长约250cm的导丝,用聚乙烯管或Teflon管制成一端可逐渐变细的推进式扩张器,用以扩张狭窄部位便于安置较大的支架管。根据不同狭窄部位、长短及固定狭窄的情况两端来决定选用单个、2个或多个8Fr、10Fr、11.5Fr等不同规格的支架管。通常多选用直式支架管,因它固定性能好,通过支架管的流量大引起堵塞可能性亦小。近年来新型的可膨式记忆支架,通畅性能更佳,但在完全膨胀后一般不能取出。
2)置管。内窥镜作ERCP明确胆道梗阻部位。必要时做小口括约肌切开,以便导丝和导管绕过梗阻部位插入胆总管,拔出导丝芯后,再次注入造影剂,进一步弄清梗阻部位的长度,选择合适的支架管,支架管近端的瓣要固定在梗阻部位以上1cm。置入支架管之前要用扩张器扩张狭窄段,尔后取出扩张器,将选好的支架管随导丝或导管,随推进管送到狭窄部位,经检查定位后,取出推进管、导管或导丝,留在体内的支架管维持胆汁顺利流向十二指肠内。肝门部肿瘤或肿块梗阻部位于肝管分叉处的患者,可在左、右肝管处各置一根支架管以便引流左右肝管的胆汁。
对少数疑难病人,可采用经皮经肝穿刺、经内窥镜联合通道引流。对患恶性肿瘤而不宜手术者可采用放射性铱(192 Ir)支架管行姑息性腔内放射治疗亦取得良好效果。但使用时涉及放射辐射保护问题,所有工作人员和密切接触者均应监测。
置支架管治疗恶性梗阻性黄疸后,临床表现明显缓解、减轻,皮肤瘙痒在1~2d内消失,肝功能恢复较快。若支架管因胆泥的郁滞或肿瘤的浸润导致胆管再次受阻,使胆汁难以排出,这种情况可再更换一个新的支架管。
(3)并发症:除ERCP引起的并发症外,还有胆管壁受压处溃疡、胆泥堵塞支架管、肿瘤复发再次发生黄疸等。
4.内镜胆道扩张术(endoscopic biliary dilatation,EBD) 用气囊扩张法可治疗胆总管十二指肠吻合术或胆肠吻合术后吻合口狭窄而引起的复发性胆管炎,胆总管残留和复发结石,同时,对胆道手术后和肝内胆管结石引起狭窄性胆管炎用此法亦有可喜疗效。另外,有轻度凝血功能障碍不宜行EST者可采用此项技术。
常规先做诊断性ERCP,再做部分EST。利用尖部可弯曲的导丝穿过狭窄部位,将扩张用的气囊随着导管跨过狭窄处,狭窄处置于气囊中间,向气囊内注入空气,充气加压约维持3~5min,胆道狭窄扩张程度可在排气后注入造影剂来观察(图8-18)。
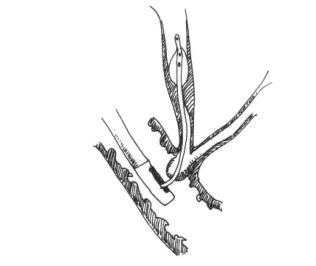
图8-18 经ERCP置气囊导管扩张治疗胆管狭窄
5.腔内超声检查(intraductal ultrasonography,IDUS) 微超声探头经内镜活检孔道插入,并可与ERCP相结合,从而获得更满意的胰胆管影像。
操作技术要点:患者取俯卧位,常规ERCP检查术前准备,常规进镜至十二指肠降段内侧找到乳头,插入造影导管显影胰胆管。然后将超声小探头沿导丝经内镜活检钳道插入乳头进入胰胆管,部分插入困难者可预先行EST,胰胆管狭窄者可采用扩张探条预先进行扩张,根据探头插入胰胆管位置,结合X线进行检查。
微超声探头插入胰胆管内,不存在盲区,能早期发现胰胆管癌及准确诊断癌的浸润深度。
三、胆道镜(choledochoscopy)
在胆道手术前、手术中和手术后均可用胆道镜来诊断和治疗。但必须掌握其适应证和禁忌证,以达到预期目的。
(一)术中胆道镜(intraoperative cholangioscopy,IOCS)
1.适应证与禁忌证
(1)凡术中需切开胆总管探查时,均可应用术中胆道镜进一步检查;
(2)肝内、外胆管的结石已取出,可用术中胆道镜来检查是否已取尽结石;
(3)对病因不明的胆道梗阻的病例,可借助胆道镜取活体组织作病理检查,以明确诊断;
(4)在一些复杂的疑难手术中应用胆道镜,可避免传统器械探查的盲目性,及时发现和防止肝胆系及十二指肠损伤;
(5)在上消化道大出血行剖腹探查时,应用胆道镜可提高确诊率;
(6)禁忌证为无胆总管切开探查的病例,或因胆总管太细,镜身不能进入胆总管者,不宜做术中胆道镜。
2.操作技术要点
(1)切开胆总管:常在胆囊管与胆总管交叉部下方约3mm处;分别用0号线悬吊2针以作牵引,用干净纱布填塞在胆总管周围以防止胆汁污染,充分暴露手术野保持视野清晰,然后用尖刀小心戳开胆总管,切口大小约1.0cm以容胆道镜插入。应该强调指出,切开胆总管前一定要用注射器穿刺胆总管,抽出胆汁证实为胆总管后,方可切开胆总管。
(2)吸取胆汁和结石:用取石钳将胆总管或肝总管内的结石取出并吸去胆汁,用生理盐水冲洗胆道,让泥沙样结石或脓性胆汁流出,直至吸取物清亮为止。注意避免探条、取石钳等器械损伤胆管内壁引起黏膜出血水肿。
(3)将胆道镜顺胆总管方向置入,观察次序应先检查肝内胆管,再转向胆总管下端,且可观察壶腹部及十二指肠。
(4)其他:可采用经胆囊管途径、经肝断面途径应用胆道镜。
3.胆道镜所见
(1)正常胆道所见:正常胆道管壁内膜光滑,呈浅黄色、平滑、有光泽无细血管可见。在正常情况下,胆道镜进入胆总管后向上至肝管分叉处可见肝胆管的第一隆突,一般正常胆道镜仅能达到Ⅱ级肝管开口处,目前发展到比较细的纤维胆道镜,可深达Ⅲ级甚至更细的胆管。右肝管短,偏背侧,左肝管较长,偏腹侧。肝内胆管口边缘锐圆,周边光滑,若呈灰白色或浅灰黄色结节或斑块,为胆管癌的表现。若胆管呈一片红色时即为急性炎症感染。但这也可能为探条、取石钳机械性损伤所致。故诊断不明时,宜先用胆道镜检查,后用探条、扩张器等器械。在胆总管下端内膜增厚,表面不如肝总管平滑,似为绒毛。Oddi括约肌段胆管内膜似放射形皱襞状,可见浅红色血管网。正常Oddi括约肌收缩幅度较大,少数变小的乳头开口舒张时能观察到十二指肠黏膜。只有当胆道镜能见到十二指肠黏膜皱襞时才可认为壶腹部通畅。
(2)胆管炎所见:肝内外胆管急性或慢性炎症时,常波及全肝胆道炎性病变或局限于一侧或某一段胆管。急性炎症时胆管一片红色,易出血,无光泽,还可见胆管壁黏膜充血水肿,血管网增多密集。亚急性或慢性炎症胆管黏膜呈红黄相间花瓣纹,黏膜外观肥厚无光泽,严重者可见胆管壁呈散在或片状糜烂、溃疡,管壁肥厚,偶可见肉芽组织隆起,触及易出血。胆管腔内常可见白色炎性絮状物或胆砂漂浮。在慢性胆管炎处常可见有黄褐色结石,其表面可有薄膜状纤维样絮状物覆盖。在胆总管下端、Oddi括约肌有炎症时,胆管壁明显充血水肿,管壁增厚,胆道镜仅见血红色中有细小的黑色圆孔。
(3)胆道结石所见:胆道镜下可见原发性胆管结石多为黄褐色或黑色,形状不规则,其成分为易碎的胆色素混合结石。大小不等的胆管结石在胆管内排列呈“石街”,在肝内胆管开口处的结石易嵌顿,造成取石困难,往往需要用活检组织钳咬去部分结石使之松动或用超声波或液电冲击波将结石粉碎变小才能取出。对较小胆管结石或胆泥样结石,可先将其咬碎后用生理盐水反复冲洗,随之流入较大的胆管内。限于胆道镜的管径一般仅只能达到肝内扩张的Ⅱ级胆管,故肝胆管结石难以取尽,胆道残余结石常常出现。
(4)其他:通过直接窥查和活组织检查等,有助于明确肝内胆道出血、肿瘤和胆总管下端狭窄的性质等。
(二)术后胆道镜(postoperative cholangioscopy,POCS)
术后胆道镜多经T管瘘道、U型管瘘道和经空肠盲袢瘘道进行。
1.适应证
(1)术中难以取尽的肝内胆管结石,可于术后胆道镜经T管瘘道继续取出;
(2)术中认为已取尽了胆管内结石,但术后作T管造影显示胆管内残存结石;
(3)术后出现黄疸,经T管胆道造影提示胆道狭窄或梗阻,需明确病因和诊断者;
(4)术后胆道反复出血,需明确出血部位和病因者;
(5)胆道狭窄如胆道肿瘤、炎性狭窄或医源性胆道损伤所致狭窄,需要置胆道支架者,可用PTCD将瘘道扩大后,经瘘道作经皮肝胆道镜检查;
(6)对于带T管引流而施行经纤维十二指肠镜行括约肌切开失败的病人,可将乳头切开刀经纤维胆道镜从T管瘘道经胆总管反向插入十二指肠,并在十二指肠镜配合观察下施行。
2.禁忌证
(1)术后4周内,T管周围组织尚未形成瘘道或瘘道与胆总管方向成锐角,胆道镜难以置入;
(2)术后胆道急性感染未能控制;
(3)有血液病或凝血机制障碍又未得到纠正者;
(4)有较严重的心血管疾病患者,或合并有较严重肝肾功能不全者;
(5)胆道肿瘤呈恶液质者。
3.操作技术要点
(1)通常术后第4周即可作胆道镜检查。此时引流窦道壁已坚固,胆道镜检查时不致穿透窦道。对术中难以取尽结石,或术后疑有结石残留者,应预先建立便于术后胆道镜插入的与胆总管方向垂直的瘘道。通常采用T管窦道通路,少用的有经U形管窦道、肝脏横断面的胆管窦道,胆囊引流窦道、胆肠Roux-en-y吻合术的盲端作为胆道镜径路。
(2)患者取倾向右侧的仰卧位,以便胆道冲洗液向外流出。
(3)拔出T管,在直视下沿瘘道方向将胆道镜轻柔地插入胆管,不可盲目强行插入,以免损伤瘘道、肠管、胆管。胆道镜在瘘道外口时可见一片鲜红色肉芽组织,进而可见到黄色或黄红相间花纹黏膜时,表示已进入胆总管内。观察胆道顺序为先肝内胆管,然后再转向胆总管下端。
(4)检查时应不断滴注生理盐水,以保持胆道内视野清晰。病人若有腹痛或恶心呕吐等消化道症状,则要减慢注入生理盐水的速度,即可缓解不良反应。
(5)其他:可经肝断面胆管窦道、经输出空肠袢引流窦道应用胆道镜。
(三)经口胆道镜(peroral cholangioscopy,POCS)
1.适应证
(1)肝外胆管结石或蛔虫;
(2)胆总管肿瘤取活检明确诊断;
(3)胆总管下端狭窄、Oddi括约肌机能失调或炎性狭窄的诊断或行Oddi括约肌切开术;
(4)化脓性胆管炎的胆汁引流术;
(5)胆管肿瘤胆管支架的安置。
2.禁忌证
(1)胆总管下端解剖结构异常,如胆总管胰腺段狭窄;
(2)十二指肠乳头腺瘤或憩室;(https://www.daowen.com)
(3)有凝血机制障碍;
(4)一般情况差,不能耐受较长时间检查;
(5)有食管、胃病变致内镜不能通过或强行通过可导致严重后果,如食管下端静脉曲张等。
3.操作技术要点 操作经口胆道镜之前,先要用纤维十二指肠镜将十二指肠乳头切开或扩张,以便胆道镜进行检查和治疗。
(1)母子镜:先用纤维十二指肠镜(母镜)行十二指肠乳头切开术,再把子镜从母镜器械孔插入胆总管进行检查。
(2)用纤维十二指肠镜切开十二指肠乳头后,在滑动管的支撑下,将胆道镜沿乳头切开的部分插入胆总管进行检查和治疗。
(3)经口胆道镜直接从十二指肠乳头切开处插入胆总管进行检查和治疗。
(4)插入十二指肠镜器械孔的气囊导管从十二指肠乳头开口处插入胆总管,气囊导管的末端从POCS的器械孔中引出,胆道镜可沿此导管推入十二指肠乳头开口处。将气囊充气以扩张乳头部,尔后抽出囊内的空气,胆道镜即可进入胆总管。拔除气囊导管后,便可进行检查和取石治疗。
(四)经皮经肝胆道镜(percutaneous transhepatic choledochoscopy,PTCS)
1.适应证
(1)肝内胆管结石且明显扩张,手术又不能将胆管内的结石取尽或者患者难以耐受手术者;
(2)恶性胆道梗阻性黄疸手术不能切除肿瘤或改建通道,可在胆道镜引导下安放经肝内引流管,或做局部化疗及放疗者;
(3)胆肠吻合口狭窄或胆道良性狭窄畸形,可经胆道镜放气囊导管扩张狭窄部位,必要时安置支架;
(4)胆道术后残留和复发结石、胆道蛔虫等异物。
2.禁忌证
(1)肝内胆管结石而胆管扩张不明显,难以完成肝胆管穿刺术;
(2)经皮肝胆管穿刺引流(PTCD)通道未形成瘘道者;
(3)有严重心脏功能不全或凝血机制障碍、肝功能衰竭、肝硬化及腹水者。
3.操作技术要点 对阻塞性黄疸诊断不明者或不能手术切除的肝门部肿瘤、胆道肿瘤患者,可在B超等的引导下先作PTC,以进一步明确诊断,选择有病变的胆管或与有病变胆道相通的胆管放置PTCD引流胆汁,约需2~3w引流后,胆道炎症便可能控制,且PTCD窦道形成,此时用逐步增粗的导管更换PTCD导管,更换应在1w后施行,此后每3d更换1次,一般2~3次即可用6mm直径引流管置入。用金属扩张器扩张后再用Teflon气囊扩张胆管,每周扩张2~3次,窦道可扩张到6mm时,就可插入胆道镜进到有病变的胆管进一步检查和取石,或安放支架引流,亦可做局部化疗或放疗用。
为避免损伤胆管壁和肝脏实质,经PTCD窦道插入胆道镜之前须作窦道造影,了解窦道的走向及胆管病变情况,操作时动作要轻柔,尽可能地减少并发症。
PTCS最常见并发症是出血和胆漏。穿刺要用细针,扩张PTCD窦道时不要急于求成,插胆道镜速度不要太快,用力不能过猛,避免损伤肋间血管和肝胆管造成出血和胆漏。若有严重胆漏和大量出血时,应立即做紧急手术。预防胆道感染也非常重要。其他并发症有腹泻、恶心呕吐、取石网篮断于胆管内等。
(五)胆囊镜(cholecystoscopy)
对手术高危病人又多次反复发作胆囊结石,可用经胆囊镜取石。对胆囊内肿块诊断不明确者,可用此法进行检查,通常有2种方法。
其一,经皮经肝胆囊镜(percutaneous transhepatic cholecystoscopy,PTCCS):先做经皮经肝胆囊引流,再逐步扩张,窦道插入内窥镜,胆囊镜进入胆囊的方向通常是沿胆囊床的长轴。将胆囊内结石取出后用纤维蛋白填塞窦道。其二,经皮胆囊镜(percutaneous cholecystoscopy,PCCS):在腹壁相应部位作一小切口,直接经腹将胆道镜插入胆囊内,取尽结石后,再将胆囊与侧腹壁缝吊数针,且安置引流管。亦可行经皮胆囊镜胆囊息肉微波切除术。
(六)术后残余和复发结石的经胆道镜治疗
经T管胆道造影,了解术后胆道内残余结石的部位、大小和数量后,再按上述方法进行操作。
胆道镜进入胆总管后先取肝内胆管内的结石。通常一旦看到结石,即从胆道镜的器械孔插入取石网,其导管前端从结石侧方通过并超过结石,张开取石网以便结石入网,向外牵拉时取石网即收紧,将网内结石连同胆道镜拉出(图8-19)。对结石过大、窦道过细、过长或胆道窦管与胆总管之间过度弯曲等困难病例,需熟练技巧和多次胆道镜取石才能取尽,网套如果损坏或不能套入,可用组织活检钳咬碎结石再用网套或用盐水冲洗出。
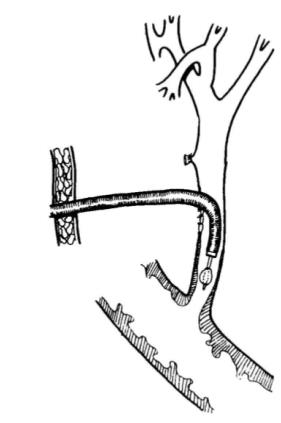
图8-19 术后经皮胆道镜取残余结石
(1)T管窦道异常情况:为了便于术后胆道镜检查、取石,我们常选用管径较粗的T型乳胶管。T管从原切口且与胆总管基本呈垂直方向引出体外。若遇到T管窦道过细的病人,须用Teflon制成的带有导丝的不同型的胆道同轴扩张探子扩张器,将窦道扩张,直至可以插入胆道镜为止。
部分病人因T管从侧腹戳孔引出体外,使窦道与胆总管之间有较大的弯曲度,或者因结石深居肝内胆管,过度弯曲的胆管以致胆道镜难以达到结石部位,此时可用猪尾状导丝在直视下插入需检查或取石的胆管处,再将纤维胆道镜顺着导丝方向推进;或将取石网或取石钳的尖端放在胆道镜前方,尚可成功。
(2)反复用生理盐水冲洗可使肝内胆管内细小结石或呈泥沙样结石吸出。对胆管盲端的小结石亦可用此法冲洗,使盲端的小结石浮起以便用取石网取石。若为嵌在胆总管下端Oddi括约肌的结石,除此之外,还要加用松弛括约肌的药物后,再用取石网取出结石或将结石排入肠道内。
(3)对过大的肝内胆管结石,取石网难以进入嵌满结石的胆管内,无法弹开网篮套取结石。常用方法有5种:①用生理盐水向胆管内冲洗时,用取石网顶端在结石周边撞动,冲洗炎性絮状物,松动结石,找缝隙伸进取石网。②用活检钳在结石表面反复撞击、咬碎,使结石破裂变小,再用取石网套出结石。③机械碎石的条件是将黏附于或嵌入管壁内的结石捕捉在取石网内,否则在拖出时结石会滑脱。胆道结石固定后,轻轻松开捕石网,再用一根坚固而柔韧的螺旋钢丝插入,通过旋转装置收紧并在螺旋扣处慢慢松开即可将较大的胆管结石粉碎,继之将小结石随取石网取出。④Na:YAG激光是胆道碎石的有效方法。激光纤维经胆道镜插入,其输出端距结石约1cm处对准结石,结石经不同波长和时间的照射,由此产生的热能使结石破碎。通常激光碎石成功率约65%~95%;输出功率为50~70W,时间0.2~2.0s/次,反复照射。值得注意的是,激光碎石时,照射部位一定要是结石的准确部位,避免损伤胆管。⑤液电高压冲击波碎石(EHL)是通过在液体中高压放电(1 000~2 000V),由此产生高压冲击波,借以碎石。采用此法取石时,通常需要2位有经验的内窥镜专科医生协同操作,一位医生操作母子镜,另一医生掌管胆道镜。通过母子镜将胆管结石固定好位置,在胆道镜直视下,采用此法碎石。
EHL操作时须用气囊固定导管,避免电极损伤胆管壁。其具体方法是将取石网收入网篮并退出Teflon套管和胆道镜,将电力液压探头钻取石网篮导线推进,待其触及结石后注入生理盐水,将碎石器完全浸泡在液体中再碎石,碎石小片在0.5cm之内才能取出,此法可以反复进行。EHL成功率高达90%~100%,较激光碎石和其他方法碎石具有优越性。
(4)胆道镜在较细的肝胆管内无法弯曲,过大结石或泥团状结石阻塞整支或数支肝胆管,取石网无法插过结石或“石巷”。用气囊导管扩张管腔或用激光、定向微波碎石可提高取石的成功率。对胆总管下端嵌顿结石,若不能用取石网向上牵拉或吸引取出,可采用EST法取石,切不可用胆道镜向下推压。
(七)并发症
纤维胆道镜检查或取石一般比较安全。常见的不良反应是发热。此外,也可发生窦道穿破、膈下及肝下胆汁积聚、胆道出血及取石网等在胆道内折断等。
四、下消化道纤维内镜(endoscopy of the lower alimentary tract)
下消化道纤维内镜检查包括纤维乙状结肠镜和全结肠镜,它是外科医生诊断和治疗结肠和直肠疾患必不可少的工具。应根据怀疑病变的部位选择纤维乙状结肠镜还是全结肠镜检查。
(一)适应证
(1)良、恶性隆起性病变的筛选和诊断。
(2)非特异性炎性肠病的诊断和监测。
(3)因钡灌肠发现隆起样病变而活检以明确病变性质。
(4)不明原因的慢性腹泻和便秘。
(5)不明原因的便血或隐血阳性。
(6)对已经行内镜或外科手术切除病变的监测和随访。
(7)发现和取出异物。
(8)出血性疾病的检查和治疗。
(9)乙状结肠扭转的复位。
(10)息肉的治疗性切除。
(二)禁忌证
怀疑有结肠穿孔、急性暴发性炎症性肠病、腹膜炎继发麻痹性肠梗阻、肛门急性炎症性疾病者应列为禁忌。有凝血障碍者禁忌活检。相对禁忌证有患者不能配合、肠道准备不充分、一般情况差等。
(三)操作技术要点
操作前应进行充分的肠道准备。
1.直肠指诊 直肠指诊是每个患者必不可少的起始检查,可发现痔疮、肛裂、新生物或前列腺增生等局部病理改变,并可估测肛门括约肌张力。
2.插镜 润滑镜子的末端,利用侧面的压力将检查镜由肛门插入。当镜子插入肛门内约10cm后,才可操作控制末端偏转,使镜子向直肠乙状结肠移行部伸入。应一边注气一边前进,这对于有效的观察视野和保证内镜操作安全是重要的,但注气应适量,过量的气体可导致腹胀和血管迷走神经反应,而且会阻碍插镜。
当到达乙状结肠后,就应应用乙状结肠插镜技术,常用的乙状结肠插镜技术有伸长法、结袢法和套叠法3种。①伸长法:伸长法是依靠末端偏转循腔进镜,将内镜插入直至不能再进或肠镜已全部进入肠道。这是最简单的方法,应用也最普遍,主要用于乙状结肠成角前的冗长部分的伸展。②结袢法:在镜子通过乙状结肠进入降结肠的同时逆时针旋镜可形成一个类似于希腊字母α的肠袢,有助于肠镜的末端进入降结肠,随后解除肠袢继续前进,如果进入降结肠后肠袢不能解除,可保留肠袢通过结肠脾区,在内镜进入横结肠后用旋镜法解除肠袢。适用于只有一个中等程度的过长的肠袢的情况。③套叠法:当镜身进入乙状结肠6~8cm时,进行一个小范围的逆时针旋转,此过程通过使用顺时针旋转并同时退镜相同长度的逆时针旋转,以大约每秒一个周期的速度重复上述动作,不进镜。通过有节律的重复动作,可将乙状结肠的一小段皱缩到镜子上,使乙状结肠变直,从而使内镜更容易接近结肠脾区。如果此法不成功,则应改行结袢法。
通常进镜入结肠脾区和横结肠无多大困难,通过上述方法均可顺利通过。到达结肠肝区时,可见变宽的肠腔和发蓝的肠壁,一般通过顺时针旋镜,末端偏转变直,吸气使腹压增加可成功的将镜子插入升结肠。见到阑尾开口时即为到达盲肠的标志。有时尚需插镜至回肠末端,尤其在诊断非特异性炎性肠病时,操作应先退镜使镜子末端压在回盲瓣口,轻轻注气,回肠末端就显现出来。
3.退镜 结肠黏膜异常的检查通常在退镜时进行,因为退镜时比进镜时更容易掌握和观察更全面。应全面地和系统地检查所有部位,应在镜子越过不同的肠段时反复进镜和退镜以保证不遗漏病变。
4.活检 当发现息肉和其他隆起性病变时应活检。常使用电切术,它通过热凝固病变的基底部并以活检钳钳除小块息肉,同时将钳除的组织送病理检查。
5.经内镜息肉切除术 目前尚可对息肉行内镜下切除术。对于有蒂的息肉,可使用圈套器在直视下套紧息肉茎部直接电凝切除,对于无蒂的息肉,必须分块切除,且每个被切除的部分应都能清楚地看到,以防损伤肠壁引起穿孔等并发症。
(四)并发症
诊断性全结肠镜检查和息肉切除术后的最常见并发症均是穿孔和出血,且息肉切除术后的发生率更高。出血经常来源于活检处,也可发生于内镜造成的黏膜损伤,较少见于肠系膜或被膜的撕裂。出血可于术中或术后早期发生,也可于术后延迟发生。一般经保守治疗可止血,极少数情况下,血管栓塞术和(或)手术治疗可能是唯一的解决办法。穿孔可由操作粗暴所致。在术中若遇到气体无法保留则可疑穿孔,术后在症状和体征的基础上,通过腹部X线检查发现腹腔内游离气体可确诊。治疗可按肠穿孔的原则进行。
五、腹腔镜技术(laparoscopic technique)
(一)诊断性腹腔镜技术
腹腔镜最初用于临床是作为腹部疾病的诊断工具使用的,它具有其他检查方法不可替代的优势,它可以直接观察到腹内脏器,可以取活检进行病理组织学检查,诊断明确,同时可根据情况进行相应的治疗。腹腔镜检查与剖腹探查术相比,具有切口小、恢复快、对病人生理功能影响小的微创化特点。近年来诊断性腹腔镜的应用范围逐渐增宽,具有良好的前景。
1.适应证
(1)不明原因的腹水。
(2)急、慢性腹痛的评估。
(3)腹腔内恶性病变的诊断和病理分期。
(4)闭合性腹部损伤的评估。
(5)对采用B超、CT和MRI检查后仍不能确定腹部肿块性质的新生物,可以采用腔镜B超检查。
(6)取活检。
2.禁忌证
(1)腹腔严重粘连者。
(2)妊娠者。
(3)严重心肺功能不全。
(4)腹胀严重者。
(5)凝血机制障碍者。
(6)失血性休克者。
(7)有需剖腹探查的相关疾病者。
(8)采用其他检查方法可明确诊断者。
3.操作技术要点 诊断性腹腔镜检查腹腔内情况与剖腹探查一样须按照规范的秩序,以减少遗漏病变的机会。
(1)麻醉起效后常规建立气腹并置入套管针。
(2)首先检查盆腔脏器。将手术台倾斜至垂头仰卧位(trendelenburg位),使肠管和大网膜移向上腹部。检查子宫和输卵管时应将其提起以全面检查,排除囊肿、子宫内膜异位症、肿瘤和其他病变。然后,在保持垂头仰卧位的同时,将手术台旋至左侧,检查右下腹脏器,包括阑尾、盲肠和回肠末端。用无损伤钳提起小肠,从回盲瓣起检查整个小肠。暴露Treitz韧带时,应将手术台旋向右侧。小肠检查之后检查直肠,然后是乙状结肠和降结肠,再依次检查结肠脾曲、横结肠、结肠肝曲和升结肠。之后应将手术台倾斜至反向trendelenburg位以检查横结肠以上器官。先全面检查肝脏(包括肝膈面和肝门),然后检查胆囊、肝十二指肠韧带、幽门、十二指肠近端和胃前壁。如有必要应切开小网膜无血管区域或切开胃结肠韧带以检查小网膜囊。
检查时若有粘连必须分离,以免妨碍检查而遗漏病变,应及时调整体位以利于暴露检查部位的脏器,并根据需要改换腹腔镜插入的位置及角度以利于观察。
(3)腹腔镜超声检查(见本章第一节)。
(4)取材:对所有可疑或需明确病变性质者,应行活检和组织学检查,对有腹水或脓液者应吸净并将样本送检。
4.并发症 腹腔镜操作相对比较安全,但也有风险,且可能合并有开腹手术不曾具有的完全不同的风险和并发症。最明显和直接的并发症与套管针置入有关,常造成腹腔脏器损伤和血管损伤(包括腹壁血管和腹内大血管)。由于气腹的建立可影响呼吸及心血管系统的功能,对心肺功能不全者,可引起高血压、肺不张等并发症。有的患者术后出现明显的疼痛,多位于右肩胛上方。腹腔镜检查可并发烧伤,引起脏器出血、穿孔等,可立即发生或延迟发生。
(二)治疗性腹腔镜技术
1.腹腔镜技术在急腹症治疗中的应用 行诊断性腹腔镜检查时若发现病变应根据情况采取不同的处理。对于没有必要手术者应随诊观察,对于需行开腹手术者应行开腹手术。对于适于腹腔镜治疗的应行腹腔镜治疗,但具体原则应与开腹手术相同,只是运用的技术为腹腔镜技术,而且在腹腔镜下处理困难时,应及时中转开腹。
2.腹腔镜手术 由于腹腔镜手术治疗腹部外科疾病具有创伤小、恢复快,并有美容效果等特点,因而受到了外科医师和病人的欢迎,已应用于多种疾病的治疗。
当前已取得较好效果的腹腔镜腹部手术有:
(1)腹腔镜胆囊切除术及胆总管探查术。
(2)腹腔镜阑尾切除术。
(3)腹腔镜胃手术:Nissen胃底折叠抗反流术、高选择迷走神经切断术、胃穿孔修补术。
(4)腹腔镜营养管置放术。
(5)腹腔镜结肠手术:腹腔镜协助下的结肠切除术(良性疾病)、结肠造口术。
(6)腹腔镜疝修补术。
(7)腹腔镜脾切除术。
(8)腹腔镜肝囊肿开窗术,肝活检术。
(9)腹腔镜肠粘连松解术,小肠切除术。
(10)腹腔镜十二指肠穿孔修补术。
随着腹腔镜设备的不断更新和腹腔镜技术的进步,预计将来还会有更多的手术种类能在腹腔镜下开展。但是,是应用腹腔镜手术还是应用传统的开腹手术应根据疾病的具体情况及医生的经验和熟练程度,如果应用腹腔镜手术的风险大于应用传统的开腹手术,则绝不能应用腹腔镜手术。
第三节 物理疗法在腹部外科的应用
随着现代科学技术的发展,一些新技术被应用于临床,其中包括许多物理疗法的应用,目前临床上应用较多的有冷冻、射频、微波等。它们具有损伤小、易重复治疗等优点,已经并将继续对外科疾病的治疗产生重大影响。
一、冷冻治疗
冷冻作用既可以杀灭细胞,也可以保护细胞,这与冷冻和解冻速度以及是否存在低温保护剂等诸多因素有关。冷冻外科是利用不同的制冷剂作用于病变局部,产生低温从而破坏细胞,以达到治疗目的。
(一)冷冻在肝癌治疗中的应用
目前常用的为液氮冷冻和氩氦刀冷冻治疗。
1.液氮冷冻
(1)原理:被冷冻组织快速降温后缓慢复温可导致冷冻区组织细胞无选择性的破坏。组织细胞冷冻坏死主要机制是由于细胞内外游离水形成冰晶破坏细胞内大分子和亚细胞结构,其次是细胞脱水、对血液循环系统的损伤等;采用冷冻治疗可以使肿瘤组织固定成硬块,减少肿瘤的扩散,而且还可以减少出血;冷冻区于冷冻数小时后可发生炎症反应,这些炎症反应可以增强机体的免疫反应机能并刺激机体产生特异抗体,进而消灭残留的癌细胞;冷冻区与正常组织交界处胶原纤维增多,可见纤维结缔组织包裹。
(2)适应证和禁忌证:①肝内多个原发病灶、不能手术切除者或多发的转移性肝癌。②肝功能差不能耐受手术者。③术后复发性肝癌,因余肝小,切除后肝功能可能失代偿者。④肿瘤靠近肝门或肝内较大脉管,手术切除困难者。⑤主瘤切除后,其肝断面或余肝有残留结节者。⑥癌肿位于右侧肝,需做右半肝或右三叶切除,估计切除后肝功能不能代偿者。⑦个别病人技术上难以一期切除,肝癌冷冻后瘤体缩小,可望二期手术切除。禁忌证:严重的肝肾功能不全、全身状况差、恶病质或肝外有转移者应列为禁忌。
(3)操作技术要点:①术中冷冻治疗:对表浅的肿瘤可应用冷冻探头直接压迫肿瘤进行冷冻治疗。对于较深部位的肿瘤首先行超声术中定位,根据肿瘤的大小和形态插入不同类型的冷冻探头,肿瘤较大时可暂时阻断肝脏血流以提高冷冻效率。冷冻可采用多个冻凝周期。在第2个冻凝周期完成后,应对探头进行加热待冻凝区完全融化时方可将探头取出以免损伤肝脏组织。②经皮冷冻治疗:首先进行影像学检查,根据病变位置、与毗邻结构的关系设计穿刺部位,避开肝内较大的脉管。采用Seldinger技术穿刺将导丝置入达病灶边缘,沿导丝插入扩张管对通道扩张,拔出扩张管后沿导丝引入导管,通过导管将冷冻探针插入病灶中心部,在影像学监测下进行冷冻治疗。以肿瘤内部及周边5mm正常组织被冻凝形成冰球为度,一般进行两次冻凝,病灶完全融化后方可取出冷冻探针。穿刺通道可填塞适量明胶海绵以防止出血。③腹腔镜下冷冻治疗:目前研制的腹腔镜超声探头在定位和监测冰球方面均较体外超声精确,但由于腹腔镜下冷冻治疗实施的例数较少,其效果有待进一步证实。冷冻开始时即给予患者甘露醇、低剂量多巴胺和碳酸氢钠以利尿和碱化尿液,防止冷冻产生的肌球蛋白导致肾衰。术后应定期检验尿液使其pH值保持弱碱性。
2.氩氦刀冷冻
(1)原理:氩氦刀冷冻治疗是新近开展的冷冻治疗肝癌技术。其原理是用局部超低温冷冻的方法损毁肿瘤组织,并利用电脑控制冷冻区域,其降温及升温的速度、时间和幅度及冰球大小与形状是可控和可精确设定的。
(2)适应证:与液氮冷冻相同。
(3)操作技术要点:B超引导下于肋间或肋缘下进带芯穿刺针,将针尖穿刺进入肿瘤底部后拔除内芯,引入金属导丝后再拔除穿刺针,通过导丝经皮引入鞘管套后抽出内芯,将氩氦刀顺着穿刺鞘插入肿瘤固定,根据肿瘤区域将穿刺鞘外拔3~5cm,不同角度的进针均依以上顺序操作,开启氩氦刀冷冻系统电脑主机,刀尖区域应在1min内降至-120℃以下,持续冷冻15~20min,将冰球范围超过肿瘤边缘1cm以上,开启加热系统直至将温度加热至30℃以上再重复一次冷-热循环,结束后在B超引导下以明胶海绵及止血生物胶填塞穿刺部止血。由于氩氦刀冷冻治疗具有通过电脑调控冰球大小而不损伤周围正常组织的优点,克服了液氮冷冻治疗仪的不足,具有良好的应用前景。
(二)冷冻在肛管直肠癌治疗中的应用
(1)原理:同前。
(2)适应证:冷冻治疗是年老体弱不能耐受手术或不愿做人工肛门的低位肛管直肠癌患者较为理想的姑息治疗方法。该法具有简便、痛苦少、费用低、可重复等优点,而且避免了人工肛门的不便,提高了患者的生存质量。
(3)操作技术要点:扩肛后用肛门直肠内窥镜充分显露病变部位,根据病变形状、大小选用相应的制冷探头冷冻。根据癌灶体积制冷时间一般为1.5~3min,降温达-140~-180℃,待其自然复温后移除制冷探头,待冰球融化后,再重复制冷2~3次。3周后可再次冷冻。操作时应注意控制冰球体积,体积过大可致肠穿孔。
(三)冷冻在胰十二指肠肿瘤治疗中的应用
有学者从20世纪50年代就开始探索冷冻治疗胰十二指肠肿瘤的可能性。但迄今为止尚无临床应用的报道,目前仍处于动物实验阶段。阻碍胰腺肿瘤冷冻治疗的原因主要有冷冻后胰腺炎和冷冻所致邻近器官损伤。但鉴于冷冻治疗对肿瘤有确切的破坏性效果和免疫增强的效应,只要严格掌握手术适应证和冷冻治疗方法,消化道改道、胰十二指肠肿瘤隔离冷冻将成为治疗胰十二指肠肿瘤的一种可供选择的新方法。
二、微波治疗
微波是频率在300~300 000MHz的电磁波。微波效应可分为非热效应与热效应,其中激发和增强人体免疫功能的效应属非热效应;适宜的温度可促进血液循环,消除炎症促进修复属微热效应;另外,高热可凝固气化肿瘤组织。水分子对微波具有很强的共振吸收效应,导致水分子发生剧烈的摩擦作用,因此微波对于含水高或血运丰富的组织具有很强的选择性热效应。
(一)微波治疗肛管炎性病变
(1)原理:微波治疗通过特制的腔内探头,向病变处辐射,使局部组织温度升高,改善局部血液循环,增强代谢,提高免疫力和组织的再生能力,促进炎性渗出物的吸收。
(2)适应证:肛管炎性病变,包括肛隐窝炎、肛门直肠周围脓肿、痔疮、肛裂等。
(3)操作技术要点:患者取侧卧位,在微波治疗仪的腔内治疗探头上套一乳胶套,外涂痔疮软膏,然后将探头插入肛管内病变处,适当固定,功率为5~15W,以患者有微热感为宜,每天1次,每次治疗15min左右。
(二)微波外科技术治疗脾破裂出血
(1)原理:由于微波热效应能使脾组织内形成约1cm宽的凝固带,微波固化后无碳化现象,对直径小于3mm的血管能立即止血。临床实践表明,微波外科技术行保脾手术,止血迅速可靠,操作简单,并发症少,具有良好的应用前景。
(2)适应证:轻度脾破裂。
(3)操作技术要点:探查确诊为脾破裂出血后,若脾破裂为Ⅰ、Ⅱ级,可在距离裂口边缘0.5cm处将微波导线插入脾脏行微波固化。断面如有直径超过3mm的血管出血可行缝扎止血;若脾破裂为Ⅲ级,可考虑微波固化加脾部分或半脾切除术,拟切除线处微波固化后,在已形成宽约1.0cm的凝固带中间切除部分脾脏,其断端及固化处大网膜覆盖固定。
(三)经皮微波凝固治疗肝癌
(1)原理:肿瘤组织较正常组织含水量多,微波使水分子高速运转,造成水分子之间相互碰撞、摩擦,在短时间内产生大量热量,使肿瘤局部组织温度骤升至55℃以上,从而引起肿瘤组织的凝固性坏死而周围组织无坏死以达到治疗目的。此外也可引起非热效应,并提高机体免疫力。
(2)适应证:瘤体较小而又不能手术切除者,特别是术后复发者。
(3)操作技术要点:局部麻醉后,借助影像监视设备的引导将14G穿刺针经皮穿刺进入肿瘤内,拔出针芯导入适当直径的微波电极,经影像定位于合适位置后发射微波,输出功率多为60W,时间60~300s,达到预定温度或时间后,边发射微波边拔针结束治疗。术中应注意观察穿刺伤口周围的皮肤情况,以免皮肤烧伤。
(四)内镜外科微波治疗上消化道癌性梗阻
(1)原理:微波探头在内镜控制下可多方向攻击靶灶并且能安全掌握治疗深度,应用微波产生的高热凝固气化消除肿物,术后创面应用微热与非热效应促进组织愈合及增强免疫,临床显示效果良好,具有当即消除肿物的效果,创伤微小、康复快。
(2)适应证:适用于不能耐受手术或中晚期癌不宜手术而合并癌性梗阻者。
(3)操作技术要点:将内镜插到上消化道狭窄部位,从内镜活检孔插入微波导线,微波输出功率32~48W,直视下对狭窄处进行组织凝固治疗,对向腔内突出过多的部分,使用45~60W微波高频电刀进行电切、电凝,对完全闭塞的食管采用沿食管壁再通固化,使狭窄口充分暴露,并在病灶基底部及病灶顶部行内镜下局部注射抗癌药,最后观察扩张情况及有无出血情况,退出胃镜。根据病情轻重可重复治疗。
三、射频治疗
射频是频率为150~1 000KHz的电磁波,其生物物理作用包括热效应、法拉弟效应和电解效应。在医学领域主要利用其热效应。目前临床应用的射频治疗仪包括单极射频治疗仪、多极射频治疗仪和中空冷却射频治疗仪等,在腹部外科主要用于肝癌的治疗。
(一)射频肝脏肿瘤灭活
(1)原理:将射频电极插入肿瘤组织中,交变射频电流从插入电极末端的未绝缘部分向周围组织发射电磁波,引起局部组织中离子振动,相互摩擦产热(又称为电阻产热),局部温度增高(中心温度可达±100℃),使肿瘤组织发生凝固性坏死,而对周围正常组织的损伤很小;同时,肿瘤周围血管凝固,不能继续向肿瘤供血且有利于防止肿瘤转移;射频热效应还能增强机体免疫力,抑制残留肿瘤细胞的生长。
(2)适应证:瘤体较小而又不能手术切除者,特别是术后复发者。
(3)操作技术要点:可经影像导引经皮穿刺、腹腔镜、开腹3种途径进行。影像导引最常用的是B超和CT,优点是创伤小、恢复快。如肿瘤较大,穿刺途径困难或病变邻近十二指肠、结肠、胃、胆囊、膈肌等脏器,有可能伤及上述器官时应选择经腹腔镜或开腹途径。其优点为可直视下了解病变情况与邻近脏器的关系,治疗时易于保护。这些途径还可以临时阻断入肝血流,减少血流冷却效应,增大组织灭活范围。因此要根据每个病人的病情个体化选择治疗途径,在影像导引或直视下将电极插至肿瘤中心。治疗可以使用功率控制、温度控制、手动控制以及电阻控制模式。根据肿瘤体积决定治疗时间和程序。肿瘤灭活完成时暂不关闭机器,将电极缓缓退出,将针道予以烧灼,防止出血和针道种植。
(二)射频治疗肝囊肿
(1)原理:与射频肝脏肿瘤灭活的原理相同,我们利用该技术毁损肿瘤细胞的机理来杀死肝囊肿内囊壁细胞,使之坏死,发生粘连和纤维化。
(2)适应证:适用于囊肿较小者。但该设备较为昂贵,在应用前应征得患者同意。
(3)操作技术要点:与射频肝脏肿瘤灭活的操作方法相同,但在用射频治疗前,应先抽尽囊液。
(三)射频治疗痔
(1)原理:通过电磁波作用使肛垫内组织形成内生热效应,引起痔区无菌性炎症反应,使痔核组织蛋白凝固、变性、坏死,同时使周围组织纤维增生,肛垫与直肠壁组织粘连固定,从而达到消除内痔脱出的目的。
(2)适应证:二期、三期内痔。
(3)操作技术要点:嘱病人排空大小便,取屈膝侧卧位,用生理盐水湿润负极板并垫于病人臀下。局麻并消毒后,将肛镜插入肛门,用干棉球擦干黏膜,选择好功率和治疗时间(3~4s)。将治疗探头紧贴痔核表面,打开开关行点击治疗,至痔核表面呈白斑或白环状。根据单个痔核的直径大小选择点击次数,但每点只能点击一次,以免发生溃疡。
四、射频和微波、冷冻在肿瘤治疗中的比较
目前,射频和微波、冷冻已成为肿瘤治疗的重要手段之一。三者相比,射频治疗在技术上更加先进,而且治疗效果更佳,其优点包括:①射频产生的坏死灶体积较微波和冷冻产生的坏死灶体积大,可达3~5cm。②射频产生的坏死灶的形态为球形,与肿瘤常见形态相符,而微波和冷冻产生的坏死灶的形态通常为滴水状或椭圆形。③其针径较小,更微创化。④操作简单、时间短。射频治疗的缺点主要为费用昂贵。
第四节 重症监测治疗病房
随着危重病人的数量逐渐增多和各种先进的监测治疗设备的发展,重症监测治疗病房应运而生。重症监测治疗病房(intensive care unit,ICU)亦称加强治疗病房,是将疑难危重病人集中进行监测和治疗的单位。
一、建立ICU的重要性
ICU是一门新兴学科,它的发生和发展是临床工作的需要,也是医学科学发展的必然结果。ICU可连续监测患者的生理功能,深入了解其病理生理改变,及时发现病情变化,易于避免并发症,有利于医护人员准确地制定治疗方案,提高医疗质量,从而使病人更好地康复,减少后遗症的发生和降低致残率,进而尽可能使医疗工作达到微创化,并进一步体现人性化的理念。因此,ICU是现代化医院的重要组成部分。
二、ICU的特点
(1)主要收治疑难危重病人,治疗措施的针对性强。
(2)护理水平高。
(3)对病人进行连续、动态、全面细致的监测。
(4)具有最先进的诊治手段。
(5)ICU配备有专职医生并与专科医生共同诊治。
三、ICU的模式
ICU的模式一般由医院的特点和条件决定,目前国内外没有统一的模式。在一些规模较小的医院,各专科的危重病人集中在一起收治,称为医院综合ICU和普通ICU,简称GICU(general ICU)。在规模较大的医院,ICU已向专业化方向发展,更利于专科危重病人的加强治疗。外科重症监测治疗病房(surgery intensive care unit,SICU),主要收治术后危重患者、器官移植术后患者、一些外科重症疾病患者(例如急性重症胆管炎、重型急性胰腺炎等)及有严重并发症者,常由外科医生和麻醉科医生共同管理。
ICU的位置以邻近手术室或相应专科为宜,手术室应有术后苏醒观察室,各专科亦应有术后病房。ICU的病房结构和布置应以便利监测和治疗并有利于抢救操作和护理观察为原则。ICU要求光线充足,色调安静,并便于消毒和清洗。应有空调系统,通常保持室温在21℃,湿度在70%,室内空气最好通过过滤。应有中心供氧和中心负压吸引等,有足够的电源插座,并有备用系统和呼叫系统。一般以4~6张病床为一个护理小组。床头间距至少1.5m。目前,趋向于建立单人病房,但均应建立在护理办公室易于观测的方向。
ICU应有血流动力学、呼吸系统的监测和急救设备,ICU医生应熟练掌握它们的操作并拥有尽可能全面的知识和技能;ICU护士必须经过专门训练,应掌握气管插管、使用呼吸器、心肺复苏技术以及心律失常的识别和紧急处理。
在ICU的管理方面,根据目前我国的情况有两种方式。在医院综合ICU,应设负责人1名,全面负责ICU的医疗和行政工作。病人一旦进入ICU,就应由专职的ICU医生负责,原主管医生就不再负责主要治疗,但应定期查房并提出建议或接受会诊。在各专科ICU包括外科重症监测治疗病房,每个病人仍由原各级主管医生负责。
关于ICU的收治范围,目前认为所有需要监测及随时有生命危险的患者均可作为收治对象。但由于病情的判断因人而异并且病情在随时不断变化,故需要有一个客观的、易于把握的病情收治标准。目前,对重症患者的评估方法较多,尚无统一的标准。有一种简便的四级分类法。Ⅰ级:无须经常观察病情、无须进行有创性监测的患者,不属于ICU收治范围;Ⅱ级:生理功能尚未稳定,为防意外而需要进行某些监测的患者,可根据具体情况考虑临时收治;Ⅲ级:生理功能基本稳定,但仍需行有创性监测,并需要加强护理者;Ⅳ级:生理功能严重紊乱必须进行复杂的监测、护理和治疗者。Ⅲ级和Ⅳ级的患者均符合ICU的收治范围,若条件许可均应收入ICU进行治疗。另外还有一种较准确但较复杂的判断标准,是根据需要采用的诊疗和护理措施进行病情严重程度评估的方法,即由美国危重病医学会于2026年提出的治疗评分系统(therapeutic intervention scoring system,TISS)。按TISS评分法,积分达4分以上者可收治。而后又推出以生理功能紊乱程度为病情严重程度评估依据的评分系统,即急性生理功能和慢性健康状况评估(acute physiology and chronic health evaluation,APACHE),APACHE评分系统由APACHEⅠ发展到APACHEⅡ(1985)和APACHEⅢ(1991),目前常用的为APACHEⅡ评分系统。当患者病情好转不再需要严密监测治疗时,应及时转回相关病房。
四、处理措施
首先应用望、触、叩、听等物理诊断方法对患者的病情进行检查,通过这些指标可对病情有一些基本判断。这些方法简便实用,无须特殊的仪器和设备,具有非常重要的作用,临床医生在利用先进的监护仪器和设备的同时,不应忽视它们的作用。但若要对患者病情进行更深入的了解,则须根据具体情况选择应用各种先进的仪器和设备,因为随着科学的发展,现代化的仪器和设备在疾病的检查和治疗中起到了越来越重要的作用。
(一)呼吸功能不全的ICU处理
1.肺通气功能 常见指标有潮气量(V T)、补吸气量(IRV)、补呼气量(ERV)、残气量(RV)、功能余气量(FRC)、肺活量(VC)、肺总量(TLC)、残气量/肺总量之比、每分钟通气量(VE)、每分钟肺泡通气量(V A)、最大通气量(MVV)、用力肺活量(FVC)、第一秒最大呼出率(FEV1.0%)、最大呼气中期流量(MMEF或FEF25%~75%)、最大呼气中期流量时间(MMEFT)、最大呼气流量-容积曲线(MEFV曲线或F-V曲线)。其中以VE、MVV、FEV 1.0%等指标价值较大且较常用。VD/V T是生理无效腔与潮气量之比,主要反映肺泡有效通气量。
2.肺换气功能 肺换气是指肺泡气与血液之间的气体交换。常用的换气功能指标有通气/血流(V/Q)比例、肺泡-动脉氧分压差(A-aDO2)、氧合指数(PaO2/FiO2)和肺内分流率(QS/QT)。
3.血气分析 常用的血气分析指标有动脉血氧分压(PaO2)、脉搏血氧饱和度(SPO2)、经皮氧分压(Ptc O2)、动脉血二氧化碳分压(PaCO2)和呼气末二氧化碳分压(PET CO2)。
4.氧治疗 氧治疗是通过吸入不同浓度的氧来缓解或纠正低氧血症,从而降低低氧所致的过度呼吸做功,并降低心脏做功和心肌耗氧量。分为低流量系统和高流量系统。低流量系统是指总的流量并非全部由供氧的装置供给,吸入氧的同时还应吸入一定量的空气,常用的方法有鼻导管吸氧、面罩吸氧等。高流量系统是指总的流量全部由供氧的装置供给,常用的方法有Venturi面罩等。
5.通畅呼吸道 保持呼吸道通畅和洁净是监测治疗中的一项繁重但极其重要的任务。常用的方法有体位引流、胸背部叩击、吸引等。
6.机械通气 呼吸衰竭时应进行机械通气,长时间休克病人、过度肥胖者、酸性物质误吸综合征患者、接受体外循环者可进行预防性机械通气,但肺大疱、大咯血、未经引流的气胸等患者行机械通气应慎重。常用通气模式有控制通气(CMV)、辅助/控制通气(A/CMV)、间歇强制通气(IMV)、同步间歇指令通气(SIMV)、压力支持通气(PSV)和呼气终末正压通气(PEEP)等。当自主呼吸平稳、循环功能稳定、神志清醒而且病因已消除时可考虑拔管。
(二)心血管功能不全的ICU处理
1.常规监测项目 心率、脉搏、心电图、动脉血压是ICU中的常规监测项目,其中心率和脉搏可用普通的物理诊断来监测。
2.心排血量和心功能监测 包括心阻抗血流图(ICG)、超声心动图(UCG)、多普勒心排血量监测等无创监测和温度稀释法、染料稀释法、连续温度稀释法等有创监测。
3.中心静脉压(CVP) 对休克、脱水、失血等所致的有效血容量不足和心血管功能不全者应监测中心静脉压。CVP代表右心房或胸腔段腔静脉内的压力,主要反映右心室前负荷,它取决于心功能、血容量、静脉血管张力、胸内压、静脉血回流量和肺循环阻力等,其连续监测的意义远大于单次测量。
4.肺动脉压(PAP)和肺毛细血管楔压(PCWP) 当患者左心室功能不全时,应监测肺动脉压或肺毛细血管楔压。PCWP反映左心室功能,重症患者在监测PCWP的同时测定心排血量可绘制出左心室功能曲线,并可据此指导治疗。
5.心血管功能的调节 包括前负荷的调节、后负荷的调节和心肌收缩力的调节。前负荷的调节有两方面,过低可通过输液来纠正,过高可通过给予利尿剂、扩血管药和采取半卧位或下垂双腿来纠正。后负荷的调节可酌情使用扩血管药或缩血管药。心肌收缩力的调节包括消除病因、调节前后负荷和应用影响心肌收缩力的药物等。
6.心律失常的治疗 危重患者常发生各种类型的心律失常,而某些类型的心律失常又严重影响循环系统的功能。故对于心律失常应及时发现并根据具体情况进行相应的处理。
(三)肾功能不全的ICU处理
1.肾功能的监测 最简单也是最有效的监测手段是观察尿量和尿液的物理性状。其他方法有尿常规检查、尿比重或尿渗透压测定、尿钠浓度测定、肾小球滤过率测定、血肌酐和血尿素氮测定等,并可通过血尿化验结果计算滤过钠排泄分数和肾衰指数等。
2.肾功能的保护 肾功能衰竭重在预防,应注意肾毒性物质和防止可引起持续低血压的各种因素,防止应用可引起肾血管收缩的药物,纠正内稳态失衡,积极处理软组织挤压伤和误输异型血引起的溶血反应,积极补充血容量等。
(四)肝功能不全的ICU处理
1.肝功能的监测 ①实验室检查:常用的监测指标有很多,包括转氨酶(丙氨酸氨基转移酶和天门冬氨酸氨基转移酶)、血胆红素等,但由于多数指标特异性和敏感性不高,所以应根据多项指标检查结果来综合评估肝功能。②其他监测:包括黄疸和肝臭。肝功能衰竭时血胆红素增高可表现为肉眼可见的皮肤和黏膜颜色变黄;而且呼气时常有特殊的甜酸气味(似烂水果味),可能为血中硫醇增多所致。
2.密切观察神志变化 肝功能衰竭时由于代谢紊乱可发生意识障碍-肝性脑病,应严密观察患者神志变化。
3.肝功能的保护 避免应用肝毒性药物,防止缺氧、低血压、休克、感染等诱因,保持呼吸功能和循环功能的稳定,对已有肝功能障碍者施行手术或其他有创性操作前应有充分的术前准备。
(五)凝血功能障碍的ICU处理
1.凝血功能的监测 临床上许多疾病都可伴发凝血功能障碍,例如肝功能衰竭时肝合成各种凝血因子和纤维蛋白原减少;肾功能衰竭时血小板质量下降、毛细血管脆性增加;而且在许多情况下还伴发DIC;若凝血功能过强还可发生血栓等并发症,这对于长期卧床的ICU患者尤应重视。常用的监测指标有血小板计数、纤维蛋白原含量、出血时间、凝血时间、凝血酶原时间、部分凝血活酶时间等。
2.凝血功能障碍的处理 应首先针对凝血功能障碍的原因进行处理,例如肝病所致的凝血异常治疗时应以治疗肝病为基础。同时,应根据凝血功能障碍的种类对症治疗,合并DIC时,需按DIC处理。(邹声泉)
参 考 文 献
1 Chung S C S,Leung J W C,Li AKC.Endoscopic sphincterotomy for retained common duct stones.J Gastroenterol Hepatol,1987,2∶357
2 Bozymski E M.Endoscopic retrograde cholangiopancreatography.In:Manual of gastroenterologic procedures.Edited by Drossman D A.Raven press.1987
3 Thatcher B S,Sivak M V,Todesco F J,et al.Endoscopic sphincterotomy for suspected dysfunction of the sphincter of Oddi.Gastroint Endosc,1987,33∶91
4 Leung J W C,Chung S C S.Endoscopic management of biliary ascariasis.Gastroint Endosc,1988,34∶318
5 Rosseland A R,Solhaug J H.Primary endoscopic papillotomy(EPT)in patients with stones in the common bile duct and the gallbladder in situ:a 5~8 year follow-up study:World J Surg,1988,12∶111-116
6 刘国礼.胆道镜临床应用经验交流会纪要.中华外科杂志,1988,26∶311
7 Geemen J H,Hogan W J,Dodds W J,et al.The efficacy of sphincterotomy in patients with sphincter of Oddi dysfunction.N Engl J Med,1989,320∶82-87
8 Grainger R G,Allison D J.Diagnostic radiology,second edition.New York:Churchill Livingstone,1992∶977-995
9 Daffner R H.Clinical radiology.USA:Williams &Wilkins,1993∶163-185
10 Tamada K,Ido K,Ueno N,et al.Preoperative staging of extrahepatic bile duct cancer with intraductal ultrasonography.Am J Gastroenterol,1995,90∶239-246
11 Jan Y Y,Chen M F.Percutaneous trans-hepatic cholangioscopic lithotomy for hepatolithiasis:long-term results.Gastrointest Endosc,1995,42∶1-5
12 Pugliese V,Conio M,Nicolo G,et al.Endoscopic retrograde forceps biopsy and brush cytology of biliary strictures:a prospective study.Gastrointest Endosc,1995,42∶520
13 Lammer J,Hausegger K A,Fluckiger F,et al.Common bile duct obstruction due to malignancy:treatment with plastic versus metal stents.Radiology,1996,201∶167-172
14 Ponchon T,Genin G,Mitchell R,et al.Methods,indications,and results of percutaneous choledochoscopy:a series of 161 procedures.Ann Surg,1996,223∶26-36
15 Jeny K S,Ohta I,Yang F S,et al.Reappraisal of the systematic management of amplicated hepatolithiasis with bilateral intrahepatic biliary stricture.Arch Surg,1996,131∶141-147
16 Vitale G C,George M,Mclntyre K,et al.Endoscopic management of benign and malignant biliary strictures.Am J Surg,1996,171∶553-557
17 Katada K,Kato R,Anno H,et al.Guidance with real-time C T fluoroscopy:early clinical experience.Radiology,1996,200∶851-856
18 Lee B H,Choe D H,Lee J H,et al.Metallic stents in malignant biliary obstruction:prospective long-term clinical results.A J R,1997,168∶741-745
19 Ros P R,Lee S.CT and MRI of the abdomen and pelvis.USA:Williams &Wilkins,1997∶90
20 Tsai C C,Mo L R,Chou C Y,et al.Percutaneous transhepatic transluminal forceps biopsy in obstructive jaundice.Hepatogastroenterology,1997,44∶770
21 Yoshida J,Chijiiwa K,Shimizu S,et al.Hepatolithiasis:outcome of cholangioscopic lithotomy and dilation of bile duct stricture.Surgery,1998,123∶421-426
22 Mergener K,Baillie J.Complications of endoscopy.Endoscopy,1998,30∶230-243
23 Shimizu S,Kutsumi H,Fujimoto S,et al.Diagnostic endoscopic retrograde cholangiopancreatography.Endoscopy,1998,30∶158-162
24 Caletti G,Fusaroli P,Bocus P.Endoscopic ultrasonography.Endoscopy,1998,30∶198-221
25 Cryer HG,Leong K,Mcarthur DL,et al.Multiple organ failure:by the time you predict it,it’s already there.J Trauma,1999,46∶597-604
26 周岱云.提高我国治疗性ERCP的水平.中华消化内镜杂志,1999,16∶69-71
27 Murr M M,Gigot J F,Nagormey D M,et al.Long-term results of biliary reconstruction after laparoscopic bile duct injures.Arch Surg,1999,134∶604-610
28 Kim M J,Mitchell D G,Ito K,et al.Biliary dilatation:differentiation of benign from malignant causes-value of adding conventional MR imaging to MR cholangiopancreatography.Radiology,2000,214∶173-181
29 Gunven P,Gorsetman J,Ohlsen H,et al.Six-year recurrence free survival after intraluminal iridium-192 therapy of human bilobar biliary papillomatosis.Cancer,2000,89∶69-73
30 Tocchi A,Mazzoni G,Liotta G,et al.Management of benign biliary strictures:biliary enteric anastomosis vs endoscopic stenting.Arch Surg,2000,135∶153-157
31 Schachter P P,Avni Y,Shimonov M,et al.The impact of laparoscopy and laparoscopic ultrasonography on the management of pancreatic cancer.Arch Surg,2000,135∶1303-1307
32 Peng Z,Yan S,Zhou X,et al.Hepatic artery angiography and embolization for hemobilia after hepatobiliary surgery.Chin Med J,2001,114∶803-806
33 王秋生,张阳德主译.内镜腹腔镜外科学/美.北京:中国医药科技出版社,2001∶12-17
34 郭俊渊.现代腹部影像诊断学.北京:科学出版社,2001∶189
35 Warner R R P,Dorisio T M O.Radiolabeled peptides in diagnosis and tumor imaging:clinical overview.Seminars in nuclear medicine,2002,32∶79-83
36 谢宗贵,张希全,李凡东,等.胆道支架技术5年回顾(213例随访报告).中华肝胆外科杂志,2002,8∶595-597
37 Hustinx R,Benard F,Alavi A.Whole-body FDG-PET imaging in the management of patients with cancer.Seminars in nuclear medicine,2002,32∶35-46
38 傅晓辉,宗明.腹腔镜超声在腹部外科应用的研究进展.国外医学外科学分册,2002,29∶286
39 Freeman m L,Overby C.Selective MRCP and CT-targeted drainage of malignant hilar biliary obstruction with self-expanding metallic stents.Gastrointest Endosc,2003,58∶41-49
40 Hibberts F,Barnes E.The use of endoscopic retrograde cholangiopancreatography.Nurs Times,2003,99∶26-27
41 吕明德,杨建勇.腹部外科影像诊断与介入治疗学.北京:人民卫生出版社,2003∶19-20
42 Tsukamoto T,Hirohashi K,Kubo S,et al.Percutaneous transhepatic metallic stent placement for malignant portal vein stenosis.Hepatogastroenterology,2003,50∶453-455
43 宋彬,周翔平.腹部影像学与腹部外科学的关系.中国普外基础与临床杂志,2003,10∶62-63
44 Stojanovic D,Stojanovic M,Milojevic P,et al.Strategies for endoscopic and surgical treatment of biliary tract calculi.Med Pregl,2003,56∶69-75
45 Khurram M,Durrani A A,Hasan Z,et al.Endoscopic retrograde cholangiopancreatographic evaluation of patients with obstructive jaundice.J Coll Physicians Surg Pak,2003,13∶325-328
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。






