【案例呈现】
一、病历资料
1.病史采集
患儿,男,8岁,因发热10 d、咳嗽8 d、活动后气促2 d入院。患儿入院前10 d开始出现发热,体温波动,为38~40℃,8 d前咳嗽,呈刺激性干咳。病程第3天外院查血常规:WBC为8.9×109/L,RBC为3.78×1012/L,Hb为112g/L,PLT为230×109/L,N为78%,LY为70%。胸部X线片:肺部感染。诊断为“支气管肺炎”,给予头孢呋辛及炎琥宁抗感染治疗5 d,症状无好转。再次查血常规:WBC为16.26×109/L,RBC为3.88×1012/L,Hb为108g/L,PLT为254×109/L,N为84%,LY为13%。肺部CT检查:双上肺炎散在结节状密度增高影,右肺中叶及双下肺叶炎症,双侧肺少量胸腔积液。胸腔积液常规:黄色,李凡他试验阳性,细胞总数为7.53×109/L,WBC为6.35×109/L,见大量脓细胞,未见异型细胞。诊断为“支气管肺炎并胸腔积液、败血症”,改用头孢曲松联合阿奇霉素抗感染2 d,体温无下降,且开始出现活动后气促,遂转诊入院治疗。起病以来,患儿精神和食纳好,大小便正常。
既往史:既往身体健康。家族史:无特殊。
2.体格检查
入院检查:T为37℃,P为102次/min,R为36次/min,BP为100 mmHg/70 mmHg,Wt为30 kg,SatO2%为90%,神志清楚,精神反应尚可,全身皮肤黏膜未见皮疹,浅表淋巴结不大;无鼻翼煽动,口唇无发绀,气管居中,喜坐位,呼吸偏深,可见轻度吸气性肋下凹,双肺呼吸运动对称,右下肺触觉语颤减低,叩诊呈浊音,听诊双下肺呼吸音偏低,可及中粗湿性啰音少许;心脏检查未见异常;腹隆软,肝、脾肋下未扪及;脊柱形状正常;四肢肌力、肌张力正常,神经系统检查无异常阳性体征。
3.实验室检查
(1)血检。
血常规:WBC为16.2×109/L,RBC为2.60×1012/L,Hb为115 g/L,PLT为265×109/L,N为82%,LY为17%。
尿、大便常规正常。血生化:血清电解质、二氧化碳结合力、阴离子间隙均正常。
肝功能:ALT为64 IU/L,AST为53 IU/L,TP为53.2 g/L,ALB为40.1 g/L。
血气分析正常;红细胞沉降率(血沉,ESR)为75 mm/h;CPR为72 mg/L。
免疫球蛋白组套:IgM为2.24 g/L,IgE为57.65 IU/mL,IgA为0.77 g/L,IgG为9.36 g/L。
血清支原体抗体:IgM1为160。血培养:(—)。
(2)胸腔B超检查:右侧肩胛线第7肋以下胸腔内探及前后径10~12 mm液暗区,左侧肩胛线第7肋以下胸腔内探及前后径5~10 mm液暗区,内可透声。
(1)心电图检查:窦性节律。
(2)X片检查:如图3-4所示。
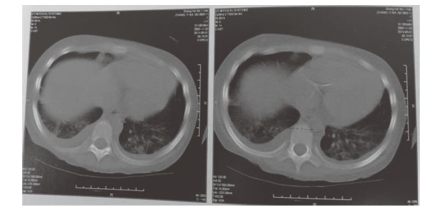
图3-4 X片检查
二、诊治经过
(1)初步诊断:重症肺炎支原体肺炎。
(2)治疗经过:对患儿进行阿奇霉素和头孢曲松抗感染5 d,甲泼尼龙(甲基强的松龙)治疗3 d,雾化、翻身拍背等对症治疗。住院第3天,患儿低温逐渐下降至正常,复查C反应蛋白正常,胸部X线检查显示,左侧胸腔积液吸收,左肺膨胀全无,住院1周出院。
出院后用药:口服阿奇霉素,盐酸氨溴索(沐舒坦)。1周后门诊复诊随访。
三、病例分析
1.病史特点
病史特点见病历资料。
2.诊断及诊断依据(www.daowen.com)
诊断:重症肺炎支原体肺炎(severe mycoplasma pneumoniae pneumonia,SMPP)。
诊断依据:患儿表现为急性呼吸道感染症状,持续发热10 d伴咳嗽,并出现活动后气促。体格检查:喜坐位,呼吸偏快,达36次/min,右下肺触觉语颤减低,叩诊呈浊音,听诊双肺未闻及干湿性啰音;胸片CT扫描显示,双肺炎症伴双下肺少量胸腔积液。
患儿临床表现为典型的社区获得性肺炎(community acquired pneumonia,CAP),根据年龄能很好地预示儿童CAP可能病原。在年幼儿患者中,约50%CAP由病毒引起,在年长儿患者中,CAP常由细菌、肺炎支原体感染所致。该患儿为学龄期儿童,根据实验室炎症指标,白细胞总数及中性粒细胞百分数、ESR、C反应蛋白明显升高;胸腔积液检测提示炎症感染;病原学检测中,支原体IgM1为160;符合支原体肺炎病原学诊断。
患儿为学龄期儿童,为肺炎支原体肺炎的好发年龄,在起病初,常规抗感染治疗无效,病情仍进展,双肺见广泛性炎症性改变伴少量胸腔积液,且出现活动后气促,静息状态下呼吸频率>30次/min,血生化指标提示存在轻度肝功能受损,符合重症肺炎支原体肺炎的诊断。
3.鉴别诊断
急性支气管炎:以咳嗽为主,伴有发热或无热,肺部听诊呼吸音粗糙或为不固定干湿啰音,不易与肺炎区别,应按肺炎处理。
肺结核:有发热、咳嗽等症状,应结合结核病接触史,结合中毒症状、结核菌素试验、X线胸片检查等进行鉴别。
支气管异物:吸入引起支气管部分或完全阻塞而导致肺气肿或肺不张,容易继发感染,引起肺感染;早期常无发热,可根据异物吸入史、突发咳呛及影像学检查进行鉴别,必要时须行纤维支气管镜检查。
四、处理方案及原则
(1)一般处理:保持室内空气新鲜,并保持适当的室温(18~20℃)和相对湿度(60%左右);保持呼吸道通畅,半卧位,利于排痰;供给充足水分,宜给热量充足、含有较多维生素并易于消化吸收的食物,少量多餐。
(2)病因治疗:考虑细菌感染或肺炎支原体(MP)感染,联合使用阿奇霉素+头孢曲松治疗5~7 d,病情稳定后维持期治疗选用阿奇霉素抗感染治疗,总疗程3~4周。
(3)糖皮质激素治疗:患儿短期内有大量胸腔积液,肺炎高热持续不退伴过强炎症反应,可考虑短期激素治疗,选用甲泼尼龙(甲基强的松龙)1~2 mg/(kg·d)。
(4)对症及支持疗法:患儿无明显缺氧症状,无须氧疗;根据进食情况酌情补液支持,保证足够液体量的摄入,以免痰液黏稠;口服或静脉应用祛痰药,或雾化吸入药物促进排痰。
五、讨论
社区获得性肺炎(CAP)是儿童尤其是婴幼儿常见的感染性疾病,是儿童住院的最常见原因。肺炎的诊疗主要有以下几个环节。
(1)详细询问患儿出现发热、咳嗽、喘鸣、呼吸增快、呼吸困难等症状的时间、程度、持续时间或发生次数等。
(2)体格检查的所有临床征象中,呼吸增快对肺炎的患儿有较高的敏感度与特异性,呼吸越快越容易出现低氧血症;呼吸困难对肺炎的提示意义比呼吸增快更大;胸壁吸气性凹陷不仅提示肺炎,还提示病情严重。严重度的评估最主要的指征为低氧血症,及肺内、肺外并发症。
(3)对于初始抗菌药物治疗失败,需要判断是否存在肺炎并发症或病情加重的患儿,应及时做胸片检查,必要时进行胸部CT等检查,以全面评估病情。
(4)对于肺炎住院患儿,医生需积极寻找病原体:常规进行血培养、痰涂片染色与细菌培养;拟诊病毒性CAP应常规检测流感病毒和其他常见呼吸道病毒;临床怀疑MP感染者应进行MP检测;有胸腔积液者应尽可能进行胸腔积液图片染色与细菌培养;非特异性的炎症指标难以区分细菌及非细菌病原时,需结合临床病史及其他微生物学检查进行综合判断。对于病情较重的患儿,医生应检测动脉血氧饱和度或行血气分析、肝肾功能和电解质检测。
(5)根据病情评估及病原体,决定治疗方案,包括氧疗、液体疗法、糖皮质激素和抗菌药物的使用。
(6)做好患者的随访和管理。
【素材出处】
黄国英:《住院医师规范化培训儿科示范案例》,上海交通大学出版社,2016年版:201-204。(有删减)
【案例点评】
本例中,患者为学龄儿童,处于肺炎支原体肺炎好发年龄,持续发热10天伴咳嗽,并出现活动后气促,前期诊断为支气管肺炎,但抗感染治疗效果不明显。医生根据以上特点排除一般的细菌性感染的可能,更多考虑支原体肺炎等疾病的可能。做出诊断假设后,医生通过一系列手段进行验证:体征及胸片检查显示,临床肺炎明显,白细胞总数及中性粒细胞百分数、ESR、C反应蛋白明显升高;胸腔积液检测提示炎症感染。这些都符合肺炎的特点,特别是血液支原体抗体检测显示,IgM1为160。医生根据以上结果进一步明确了诊断结果:引起该患儿肺炎的原因是肺炎支原体感染。针对肺炎支原体感染的一系列治疗有效,患儿各项指标逐渐恢复正常,也证明了医生诊断的正确性。
【教学建议】
本素材可用于“儿科学”课程“呼吸系统疾病”内容的教学,也可用于“诊断学”课程“呼吸系统感染疾病的症状”内容的教学。
(隆娟 罗强)
免责声明:以上内容源自网络,版权归原作者所有,如有侵犯您的原创版权请告知,我们将尽快删除相关内容。